Ictère
Un ictère ou une jaunisse est un signe physique correspondant à la coloration jaune des téguments (peau et muqueuses : on parle d'ictère cutanéomuqueux) due à l'accumulation de bilirubine, qui peut être conjuguée ou non conjuguée c'est pourquoi on distingue deux types d'ictère :
- ictère à bilirubine non conjuguée,
- ictère à bilirubine conjuguée.
Pour les articles homonymes, voir jaunisse (homonymie).

| Spécialité | Médecine interne |
|---|
| CISP-2 | D13 |
|---|---|
| CIM-10 | R17 |
| CIM-9 | 782.4 |
| DiseasesDB | 7038 |
| MedlinePlus | 003243 |
| MeSH | D007565 |
| Patient UK | Jaundice |
![]() Mise en garde médicale
Mise en garde médicale
L'ictère peut être plus ou moins intense, mais lorsqu'il débute il est uniquement visible au niveau de la sclérotique de l'œil (« blanc » de l'œil) et pas sur les mains. Il doit être recherché à la lumière naturelle.
Étymologie
Le terme ictère vient du grec ikteros ικτερος désignant aussi un oiseau de même couleur tel que le loriot[1],[2]. D'autres hypothèses proposent des animaux ayant des conjonctives jaunes comme le milan iktivos ou la fouine iktis[3].
Selon des croyances antiques, regarder un loriot, ou le placer sur son ventre, guérissait de la jaunisse et tuait l'oiseau[2]. Pline l'Ancien y fait allusion[3] dans son Histoire naturelle (livre XXX, Remèdes tirés des animaux) en appelant la jaunisse morbus regius ou « maladie royale »[4]. Cette dénomination a fait l'objet de nombreuses interprétations selon les auteurs latins, dont celle de la couleur de l'or, le roi des métaux[5].
En latin impérial, ikteros devient icterus, le terme français « ictère » apparait en 1578. Son équivalent populaire est jaunisse datant du XIIIe siècle[1].
Histoire
Antiquité et Moyen-Âge
La jaunisse est signalée dès les premiers textes médicaux, notamment le Traité de diagnostics et pronostics de la médecine mésopotamienne du IIIe millénaire av. J.-C., où la jaunisse est attribuée au démon Ahhazu qui attaque le foie[3].
De même, la jaunisse est signalée dans le Talmud de Babylone (chapitre sur les puretés ou Ordre Taharot) chez les anciens hébreux, et des textes médicaux de l'antiquité chinoise comme le Nei Jing[2].
En Occident, Hippocrate exclut l'origine divine de la jaunisse, en utilisant le mot ikteros pour en faire un déplacement de la bile jaune sous la peau. Il décrit plusieurs variétés d'ictères, notamment des cas groupés saisonniers (Épidémies I et II du Corpus Hippocratique). Dans les Aphorismes, il en donne plusieurs sur l'ictère, dont « Chez les ictériques, il est fâcheux que le foie devienne dur » et « Les ictères survenus dans les fièvres les 7e, 9e, 11e et 14e jours sont de bon augure, pourvu que l'hypocondre droit ne soit pas dur ». Hippocrate aurait ainsi entrevu une distinction entre ictère infectieux et ictère obstructif[3].
Au Ier siècle apr. J.-C., le médecin gréco-romain Rufus d'Éphèse rédige la première monographie sur la jaunisse, intitulée De Ictero. Il distingue trois types d'ictères[3] :
- l'ictère survenant à des jours critiques dans les fièvres ardentes : s'il apparait avant le 7e jour de fièvre l'ictère est mortel, alors qu'après le 7e, il fait tomber la fièvre.
- l'ictère du à une chaleur mauvaise du foie, avec urine et excréments bilieux.
- l'ictère par obstruction du foie qui empêche la bile de descendre, avec urines et excréments décolorés.
Il souligne que tous les ictériques ne sont pas fébriles ou malades du foie. L'ictère peut se produire à la suite d'une morsure venimeuse, comme celle de la vipère (ictère par hémolyse du point de vue moderne).
Il note aussi que les ictères peuvent s'accompagner de démangeaisons (prurit) dans tout le corps. Il propose un traitement à base de petites saignées répétées et des purgatifs puissants : graines de pourpier, fleur de thym, buglosse, germandrée[3]...

Dans le Haut-Moyen Âge, en 751, saint Boniface, archevêque de Mayence signale au pape Zacharie qu'une épidémie d'ictère frappe sa ville. Le pape lui répond avec le conseil d'isoler les malades, ce qui serait la première mention d'isolement pour une épidémie de jaunisse[3],[6].
Âge classique et XIXe siècle
La survenue de jaunisses sous forme sporadique (cas individuels) et sous forme épidémiques (cas groupés) reste mal comprise[6]. Des auteurs comme Jean-Baptiste Morgagni (1682-1771) ne considèrent que les ictères rapportés à une lithiase biliaire sur la base d'observations anatomopathologiques. Morgagni souligne que la lithiase biliaire est plus fréquente avec l'âge, le sexe féminin, et la vie sédentaire[7].
Parmi d'autres cas sporadiques de jaunisse, se trouvent les cas soudains survenant par choc émotionnel[8], notamment lors des condamnations à mort, et qui sont à l'origine de l'expression populaire « en faire une jaunisse »[5].
D'autres comme Herman Boerhaave (1668-1738) tendent à faire de l'ictère une hépatite sur la base d'observations épidémiques. Ces jaunisses épidémiques apparaissent dans des circonstances particulières : partout où les hommes se regroupent en situation précaire (troupes militaires), on parle alors de « jaunisse des camps ». Plusieurs de ces épidémies sont décrites aux XVIIe et XVIIIe siècles comme en Allemagne en 1629, durant la Guerre de Trente Ans ou lors de la Guerre de Sept Ans. D'autres épidémies sont rapportées à la saison : chaleurs de l'été et de l'automne, carences alimentaires[2],[8]...
Au XIXe siècle, la jaunisse épidémique ou « jaunisse catarrhale » est décrite lors guerres napoléoniennes et durant la guerre de Sécession. Cependant, jusqu'au début du XXe siècle, la thèse médicale dominante est que toutes les hépatites sont liées à une obstruction des voies biliaires. En effet, le pathologiste Rudolf Virchow (1821-1902) avait démontré par autopsies que l'inflammation du cholédoque se retrouvait dans l'ictère catarrhal[8].
Rétrospectivement, les historiens modernes considèrent que la « jaunisse catarrhale » était probablement l'hépatite A, mais cela ne sera vraiment éclairci qu'à partir des années 1950[2],[6].
XXe siècle

Au tournant du XXe siècle, les travaux de médecins chimistes, comme ceux d'Albert Robin(1847-1928[9]), divisent les ictères en deux catégories : ceux d'origine hépatique par diffusion de bile, et ceux d'origine sanguine par pigments sanguins. En 1903, Augustin Gilbert[10] montre que ces pigments sanguins sont des pigments biliaires et qu'ils proviennent de la dégradation de l'hémoglobine. Il oppose aussi l'ictère « cholurique » (à urines foncées contenant de la bile) et l'ictère « acholurique » (à urines claires dépourvues de bile).
Il existe alors nombre de classifications multiples selon des critères variés[11] :
- l'intensité et l'étendue : grand et petit ictère dit subictère. Une entité particulière est « l'ictère latent » caractérisée par la seule coloration des urines.
- la couleur : ictère flavin (jaune doré), verdin (jaune-vert), melas (jaune-noir), rubin (jaune-rouge).
- le syndrome chimique : pigmentaire (à pigments biliaires : bilirubine, urobiline, stercobiline…), cholalémique (sels biliaires dans le sang), cholestérolémique (cholestérol dans le sang).
La situation reste confuse, les médecins cherchent à relier ces classifications avec les situations cliniques rencontrées sur le terrain. Ils se basent sur trois types d'examens : les analyses chimiques, le tubage duodénal (prélèvement par sonde) et l'histopathologie des tissus hépatiques[11].
De façon générale, dans les années 1940, deux grands types d'ictères sont opposés : les ictères hémolytiques et les ictères hépato-biliaires. Mais le tableau des jaunisses ne se complète vraiment que dans la deuxième moitié du XXe siècle, avec la découverte des différentes hépatites virales[6].
Physiopathologie
État normal
La bilirubine est formée à partir de l'hémoglobine provenant de l'hémolyse physiologique (destruction en fin de vie) des hématies ou globules rouges. Environ 250 mg de bilirubine sont produits chaque jour par un adulte moyen à partir du catabolisme de l'hème[12], avec une concentration plasmatique normale inférieure à 20 μmol/L[13].
La plus grande partie de cette bilirubine est liée à l'albumine, sous la forme de bilirubine non conjuguée (normalement moins de 15 μmol/L). Cette forme est liposoluble, elle est captée par les cellules du foie (hépatocytes) pour être conjuguée avec l'acide glucuronique[14].
Cette bilirubine conjuguée est une forme hydrosoluble : elle est aussi présente dans le plasma (normalement moins de 5 μmol/L) pour être éliminée dans la bile et passer dans l'intestin. Au niveau du côlon, la bilirubine conjuguée est transformée par les bactéries en urobilinogènes. La plus grande partie est éliminée par les selles sous forme de stercobiline[14].
Une partie des urobilinogènes est réabsorbée par l'intestin : une fraction est éliminée par les reins (urobiline dans les urines), une autre fraction est reprise par le foie pour être éliminée dans la bile. Ce dernier circuit est appelé cycle entérohépatique[15].
La bilirubine est donc dite libre (ou indirecte) jusqu'à la conjugaison hépatique, puis conjuguée (ou directe) ensuite. Évacuée par voie urinaire, elle donne sa couleur jaune à l'urine et par voie fécale leur couleur marron aux selles.
État pathologique
Un ictère, ou jaunisse, est causé par l'excès dans le sang de bilirubine, situation qui entraine une coloration généralisée des téguments allant du jaune au bronze[13].
La jaunisse apparait de façon évidente (regard non médical) lorsque le taux de bilirubine dans le sang dépasse une cinquantaine de μmol/L[12]. Sinon, un ictère conjonctival ou de la sclère, commence à apparaître à partir de 30 μmol/L[14], et selon l'expérience du clinicien, l'ictère est détectable de visu vers 40 μmol/L[13].
Cette bilirubine en excès peut être de la bilirubine conjuguée ou non conjugués, par deux mécanismes principaux l'hémolyse et la rétention de bilirubine ou cholestase.
Dans les ictères par hémolyse, le foie et les voies biliaires sont normaux, mais les globules rouges sont détruits en grande quantité. Il existe alors une surproduction de bilirubine non conjuguée, non hydrosoluble, non éliminée par les urines qui restent claires (jaune clair).
La rétention de bilirubine ou cholestase est le mécanisme le plus fréquent des ictères à bilirubine conjuguée. Cette cholestase peut être due à une obstruction des voies biliaires ou à une atteinte des cellules hépatiques. Un ictère à bilirubine conjuguée, forme hydrosoluble, aura alors pour conséquence des urines foncées (orange à brun ou marron). L'absence de passage dans l'intestin explique la décoloration des selles.
Enfin, des maladies génétiques peuvent expliquer des ictères à bilirubine non conjuguée (déficit enzymatique de la conjugaison, comme la maladie de Gilbert), plus rarement des ictères à bilirubine conjuguée sans cholestase (comme le syndrome de Rotor[14]).
Ictère chez l'adulte et l'enfant (hors nouveau-né)
Clinique
L'examen d'un sujet ictérique donne des éléments d'orientation : pour savoir s'il s'agit d'un ictère à bilirubine conjugée ou à bilirubine non conjuguée, pour déterminer en premier lieu les situations d'urgence, et pour le choix des examens à faire à la recherche des causes possibles[14].
La sensibilité de l'examen clinique est faible et varie selon l'expérience du clinicien[13].
Interrogatoire
L'interrogatoire porte sur les antécédents du patient (alcool, maladies hépatiques, antécédents familiaux…), les signes apparus des semaines avant l'ictère (amaigrissement, prurit, douleurs articulaires), les signes ayant précédé immédiatement l'ictère (fièvre, douleur de l'hypocondre droit…), et enfin les circonstances de survenue (épidémie en cours, retour de voyage, transfusion, prise médicamenteuse[16]…).
Des modifications de l'état mental ou des troubles de la conscience orientent vers une encéphalopathie hépatique, notamment en cas d'astérixis[12].
Examen
L'examen relève d'éventuels signes cutanés comme l'angiome stellaire orientant vers une insuffisance hépatique, des lésions de grattage liées à un prurit, un xanthelasma évoquant une hyperlipémie… ainsi que la présence ou non d'une ascite[16].
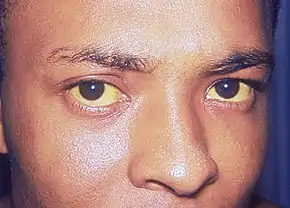
Il apprécie l'intensité et l'étendue de l'ictère. L'ictère doit être distingué d'une coloration jaune par ingestion excessive de carotène alimentaire (légumes verts et jaunes) ou par prise médicamenteuse (quinacrine, exposition aux phénols…). Un ictère tirant vers le vert oriente vers une obstruction biliaire prolongée, alors que vers le jaune-orange il est plutôt compatible avec un trouble de la cellule hépatique[16].
La palpation évalue la taille, la consistance et la sensibilité du foie. Plus particulièrement, la palpation recherche une éventuelle grosse vésicule biliaire, douloureuse ou non (manœuvre de Murphy).
Une splénomégalie peut être présente, de diverses causes : dans le cas d'ictère hémolytique (hypersplénisme), par obstacle sur la veine porte ( hypertension portale), par réaction à une infection (hépatite virale[16]).
L'inspection des urines est déterminante : des urines brun foncé, ou couleur de thé, indiquent un ictère à bilirubine conjuguée, alors que des urines jaune clair indiquent un ictère à bilirubine non conjuguée (le plus souvent de cause extra-hépatique). La présence de selles décolorées signe une obstruction sur les voies biliaires[14],[16].
La succession en quelques jours de douleur-fièvre-ictère, dans cet ordre, est très évocateur d'angiocholite[13].
Biologie

Le bilan biologique vise à confirmer ou à préciser le mécanisme et l'origine de l'ictère[12],[14] :
- La numération formule sanguine, le taux de réticulocytes et d'haptoglobine peut confirmer une hémolyse, avec ou sans anémie.
- Le taux de bilirubine dans le sang distingue entre bilirubine conjuguée et non conjuguée.
- Les enzymes hépatiques (transaminases : ASAT et ALAT) indiquent une souffrance hépatocellulaire.
- Phosphatases alcaline et gamma-GT, dont l'élévation peut être associée à une obstruction biliaire.
- Taux de prothrombine et albuminémie, dont la chute indique une insuffisance hépatique grave.
Selon le contexte (ictère aigu infectieux), des examens sérologiques (hépatite A, hépatite B et autres maladies infectieuses comme la leptospirose) peuvent être demandés. De même en cas de suspicion toxique, il faut doser le toxique dans le sang et dans les urines[14],[16].
En cas d'ictère chronique d'origine restant inconnue, des examens supplémentaires peuvent être nécessaires, dont la recherche d'une cause auto-immune, notamment d'anticorps antimitochondries[12],[14].
Imagerie
Ces examens sont distingués en non-invasifs et invasifs. Les examens non-invasifs sont utilisés en première intention, dans le but d'évaluer une obstruction des voies biliaires, l'état du foie et du pancréas, l'état vasculaire… Il s'agit de :
- l'échographie abdominale avec doppler.
- IRM abdominale et biliopancréatique.
- Tomodensitométrie abdomino-pelvienne avec injection.
Plus risqués, et selon des indications particulières (nécessité de ponction ou de biopsie ou à visée thérapeutique) sont des examens invasifs tels que l'échoendoscopie et différents types de cholangiographie (en)[12],[14].
La biosie du foie est réservée aux cas dont le diagnostic reste incertain malgré les examens standards, et uniquement pour déterminer ou préciser un traitement[12].
Ictère à bilirubine non conjuguée
Il peut être dû à une hyperhémolyse, avec production accrue de bilirubine qui déborde le processus de conjugaison[12] :
- en cas d'infection avec septicémie ;
- en cas de maladie immunoallergique (test de Coombs) ;
- en cas de prise de certains médicaments (vérifier tous les médicaments pris récemment). Il y a régression de l'ictère après arrêt du médicament causal) ;
- en cas d'obstacle mécanique (valve cardiaque ; fistule artério-veineuse ; présence de schizocytes) ;
- en cas de maladies hématologiques : maladie de Biermer, thalassémies, dysérythropoïèses…
ou à une mauvaise conjugaison de la bilirubine non conjuguée :
- la maladie de Gilbert (ou syndrome de Gilbert) : il s'agit d'une maladie héréditaire récessive, fréquente et bénigne, due à un déficit en enzyme hépatique glucuronosyltransférase. L'ictère survient à l'occasion d'un stress physique (effort, jeûne, prise d'alcool ou de médicament) ou émotionnel. Cette situation ne nécessite aucun traitement.
- le syndrome de Crigler-Najjar est une forme plus grave et plus rare du même déficit, mais par des mutations différentes[12],[14].
Ictère à bilirubine conjuguée

La cause physiologique est un défaut d’élimination de la bilirubine, après sa conjugaison dans le foie, avec « reflux » de cette « bilirubine conjuguée » vers le sérum puis le rein ; Les selles sont donc décolorées et les urines anormalement foncées et mousseuses (car la bilirubine conjuguée est très hydrophile et sera éliminée en quasi totalité dans les urines).

L'étiologie de ce type d'ictère (par cholestase) peut être localisée à deux niveaux : au niveau des voies biliaires extrahépatiques (obstruction), ou au niveau du foie (intrahépatique par anomalie de la sécrétion biliaire ou par insuffisance hépatocellulaire[14]).
Cholestase extrahépatique
Il s'agit d'une obstruction, le plus souvent avec dilatation, des voies biliaires. Les trois principales causes sont :
D'autres causes sont l'ampullome vatérien » et des compressions extrinsèques du canal cholédoque (pancréatite chronique, suites chirurgicales, adénopathies…).
Cholestase intrahépatique
Les voies biliaires ne sont pas dilatées. Dans les cas où la cholestase s'associe à une insuffisance hépatocellulaire aiguë (cytolyse hépatique), les principales causes sont[12],[14] :
- hépatite virale, surtout hépatite C ;
- hépatite alcoolique et cirrhose ;
- autres causes toxiques (paracétamol, saturnisme[17]…), métaboliques (maladie de Wilson…) ou parasitaire (échinococcose).
Une cholestase chronique peut s'associer à une anomalie de la sécrétion biliaire (cytolyse hépatique minime ou modérée), les principales causes chez l'adulte sont alors la cirrhose biliaire primitive et la cholangite sclérosante[14].
Enfin, un ictère peut relever de plusieurs mécanismes intriqués, notamment dans le cas de malades dans un état grave ou en soins intensifs[13].
Ictère néonatal
Un nouveau-né a normalement, dans ses premiers jours de vie, une bilirubinémie libre élevée de façon temporaire à cause[18] :
- d'une production accrue de bilirubine (2 à 3 fois supérieure à celle d'un adulte) : les globules rouges contenant de l'hémoglobine foetale doivent être être remplacés par des globules chargés d'hémoglobine A (adulte). Cela provoque une destruction importante de globules en très peu de temps.
- d'une immaturité hépatique : insuffisance de la captation et des systèmes enzymatiques de transformation de la bilirubine libre en bilirubine conjuguée.
- d'une augmentation du cycle enterohépatique par absence ou insuffisance de flore intestinale. La bilirubine conjuguée n'est pas transformée en urobilinogène, elle est réabsorbée et déconjuguée. Ce processus est favorisé par le jeûne.
Cet ictère normal, à bilirubine libre, est dit physiologique. Il apparait vers le 2e ou 4e jour de vie chez plus de la moitié des bébés nés à terme[19]. Habituellement peu intense, il est cliniquement visible lorsque la bilirubinémie est supérieure à 70 μmol/L, il est plus difficile à voir chez les bébés à peau noire[18], et plus fréquent chez les bébés d'origine asiatique[20].
En maternité, pour la surveillance courante des ictères peu intenses, on utilise un instrument transcutané à évaluation optique, qui ne remplace pas le dosage sanguin quand il est nécessaire[18].
Cet ictère physiologique n'a pas besoin d'être traité[20]. Il disparait vers le 10e jour de vie, dans la 2e semaine. Sa disparition est précédée par des urines colorées qui sont initialement claires à la naissance[18].
Ictères à bilirubine libre
Outre l'ictère physiologique, les autres ictères à bilirubine libre sont[18],[19] :
- Ictère au lait de mère : Il concerne 1 à 3 % des enfants nourris au sein. C'est ictère peu intense, qui persiste toute la durée de l'allaitement maternel qu'il ne contre-indique pas. On peut en faire le diagnostic en chauffant le lait maternel à 60 °C avant de le donner, tiède, à l'enfant : l'ictère disparait.
- Ictère du prématuré : il est présent chez 80 % des prématurés. L'ictère est plus intense et plus dangereux. La bilurubine libre est d'autant plus neurotoxique que l'enfant est d'autant plus prématuré.
Ictères par hémolyse
Une augmentation pathologique de la bilirubine libre est le fait des ictères par hémolyse. L'ictère est précoce, survenant dès le premier jour de vie (parfois avec cordon jaune à la naissance) et rapidement intense. Il existe une anémie hémolytique avec régénération intense des globules rouges : réticulocytose et érythroblastose importantes, et une augmentation de volume du foie et de la rate[18].
La neurotoxicité de la bilirubine libre tient à son affinité pour les lipides et à sa capacité de traverser la barrière hémato-encéphalique. Elle est donc d'autant plus grande que le taux sanguin de bilirubine libre est élevé et la barrière hémato-encéphalique perméable (immature). Le risque majeur est alors l'encéphalopathie par hyperbilirubinémie ou ictère nucléaire, par atteinte irréversible des noyaux gris centraux de l'encéphale. Les séquelles en sont la choréo-athétose et la surdité[18],[21].

Les principales causes des ictères par hémolyse sont[18],[20] :
- incompatibilité fœto-maternelle, le plus souvent par incompatibilité rhésus, puis système ABO et autres systèmes plus rares (Kell, Duffy, Système Kidd (en)) ;
- ictère infectieux : dû à une infection du nouveau-né, par mécanisme double (hémolyse et hépatite) ;
- maladies génétiques du globule rouge : déficit en G6-PD, maladie de Minkowski-Chauffard ;
- ictère dû à la résorption d'hématomes importants consécutifs à un accouchement difficile : bosse séro-sanguine, céphalhématome, etc.
Ictères par anomalie de conjuguaison
Ce sont des ictères à bilirubine libre, le plus souvent d'origine génétique[18] :
- hypothyroïdie néonatale (dépistage systématique au 3e jour de naissance depuis les années 1970) : ictère prolongé qui disparait par traitement hormonal.
- syndrome de Gilbert : bénin et fréquent (3 à 7% de la population), qui se révèle plus souvent chez l'enfant plus grand ou à l'âge adulte.
- syndrome de Crigler-Najjar : très rare (1 pour cent mille naissances) mais grave.
Ictères à bilirubine conjuguée
Un ictère cholestatique (à bilirubine conjuguée ou mixte – conjuguée et non conjuguée –) est rare chez le nouveau-né (de l'ordre de 1 sur 2500 naissances), mais toujours pathologique. Cette situation est une urgence diagnostique complexe[22].
Ce type d'ictère est suspecté sur sa survenue précoce, son caractère intense et prolongé, des urines foncées et des selles décolorées. La présence d'un gros foie (hépatomégalie) dépend de la cause de la cholestase. En principe tout ictère néonatal qui se prolonge plus de 10-14 jours doit être exploré en milieu spécialisé[18],[22].
Le bilan biologique confirme ou précise la cholestase et d'éventuelles causes intra-hépatiques (maladies métaboliques, hépatites infectieuses…) l'échographie abdominale recherche des causes extra-hépatiques[18].
La cause la plus fréquente est l'atrésie des voies biliaires (35 à 41 % des cas), c'est la première cause à éliminer, par sa fréquence et sa gravité, car le pronostic est conditionné par l'urgence chirurgicale (dérivation bilio-digestive[18]),[22].
Puis viennent par ordre de fréquence décroissante[22] :
- la cholestase intrahépatique progressive familiale ;
- la prématurité ;
- les troubles métaboliques et endocriniens (mucoviscidose, déficit en alpha-1-antitrypsine…);
- une maladie de surcharge (Maladie de Gaucher, maladie de Wolman…) ;
- le syndrome d'Alagille ;
- les maladies infectieuses (hépatites bactériennes et virales…) ;
- les maladies mitochondriales.
13 à 30 % des cas restent idiopathiques (sans cause retrouvée[22]).
Traitements
Il concerne surtout les hyperbilirubinémies sévères les plus fréquentes (ictères à bilirubine non conjuguée, par hémolyse).
Dépistage et objectifs
Le dépistage est clinique et biologique, basé sur la présence de facteurs de risques, selon des recommandations nationales actualisées faisant l'objet de discussions[23].
Il se base essentiellement sur des niveaux d'hyperbilirubinémies interprétés selon des tables spéciales ou nomogrammes, prenant en compte le poids de naissance et l'âge post-natal en heures. Par exemple, une hyperbilirubinémie sévère (à risque neurologique) pour un nouveau-né à terme est définie comme une bilirubinémie totale supérieure à 340 μmol/L dans les 96 premières heures de vie, ou 420 μmol/L après la 96e heure[23],[24].
L'objectif du traitement est de réduire ou stabiliser une hyperbilirubinémie excessive pour prévenir un risque neurotoxique. La poursuite de l'allaitement fait partie du traitement avec des tétées fréquentes et régulières à raison de 8 à 12 par 24 h[23], pour favoriser l'élimination de la bilirubine via les selles et l'urine.
Les deux moyens de traitement d'une hyperbilirubinémies sévère sont la photothérapie et l'exanguino-transfusion. Des thérapeutiques adjuvantes sont les immunoglobulines polyvalentes par voie intraveineuse et les perfusions d'albumine qui capte la bilirubine, elles peuvent être recommandées selon des cas particuliers[23].
Photothérapie

C'est le moyen principal des hyperbilirubinémies néonatales. On place l'enfant en couche avec protection ophtalmique sous des lampes émettant de la lumière dans la région spectrale bleue entre 420 et 490 nm, optimum à 460 nm, pour que cette lumière dégrade la bilirubine. La photothérapie peut être conventionnelle ou intensive selon la dose fournie (intensité lumineuse fournie à la peau et durée d'exposition[23]).
La photothérapie est efficace pour réduire le taux de bilirubine, mais sa capacité à prévenir la survenue d'un ictère nucléaire reste discuté. La photothérapie peut avoir des effets indésirables tels que la séparation de la mère et de l'enfant, une hospitalisation prolongée, ou un léger risque augmenté de convulsions[24],[25].
Exsanguino-transfusion
Ce procédé consiste à échanger une grande partie du sang du sujet. Il est indiqué en cas hyperbilirubinémie sévère, interprétée selon les courbes d'indications (nomogramme) : notamment lorsque ce taux augmente trop rapidement pour être traitée par photothérapie[20] ou lorsqu'il existe des signes évocateurs d'encéphalopathie hépatique (ictère nucléaire). En France, elle ne peut se faire qu'en maternité de type III (dotée d'une unité de réanimation néonatale[23]).
L'exsanguino-transfusion néonatale présente un risque de complication (hématologique, cardio-pulmonaire…) de 5 % et un risque de mortalité de 3 à 4 pour mille nouveaux-nés[24].
Malgré sa rareté, la persistance de cas d'ictères nucléaires dans tous les pays développés souligne la nécessité de recommandations actualisées selon les données internationales, tout en évitant de majorer le stress parental[23],[25].
Notes et références
- Alain Rey, Dictionnaire culturel en langue française, t. II, Le Robert, (ISBN 978-2-84902-177-4), p. 1783 et 2164.
- Daniel Shouval, « The History of Hepatitis A », Clinical Liver Disease, vol. 16, no Suppl 1, , p. 12–23 (ISSN 2046-2484, PMID 33042523, PMCID 7538924, DOI 10.1002/cld.1018, lire en ligne, consulté le )
- Jean-Louis Payen et Michel Rongières, « Histoire des hépatites : I. De la jaunisse au virus », La Revue du Praticien, vol. 52, , p. 2097-2100.
- Pline l'Ancien (trad. du latin par Stéphane Schmitt), Histoire naturelle, Paris, Gallimard, coll. « Bibliothèque de la Pléiade », , 2127 p. (ISBN 978-2-07-012910-2), p. 1243 et 1980 (note 59).
- « Ictère dans le dictionnaire de Panckoucke (1818) », sur www.biusante.parisdescartes.fr (consulté le )
- (en) Kenneth F. Kiple (dir.) et Francis L. Black, The Cambridge World History of Human Disease, Cambridge, Cambridge University Press, , 1176 p. (ISBN 0-521-33286-9), chap. VIII.70 (« Infectious Hepatitis »), p. 794-799.
- (en) K.F. Kiple et R. Ted Steinbock (dir.), The Cambridge World History of Human Disease, Cambridge, Cambridge University Press, , 1176 p. (ISBN 0-521-33286-9), chap. VIII.57 (« Gallstones (Cholelithiasis) »), p. 740.
- Jean-Louis Payen et Michel Rongières, « Histoire des hépatites : 2. Individualisation de l'hépatite épidémique », La Revue du Praticien, vol. 52, , p. 2213-2216.
- « Albert Robin (1847-1928) », sur data.bnf.fr (consulté le )
- Françoise Huguet, Les professeurs de la faculté de médecine de Paris, dictionnaire biographique 1794-1939, Paris, INRP-CNRS, , 753 p. (ISBN 978-2-222-04527-4), p. 202-203
- Noël Fiessinger et Alfred Gajdos, « Pathologie générale des ictères » (fascicule 7014 B), Encyclopédie médico-chirurgicale - Foie, , p. 1-12.
- Matthew V. Fargo, Scott P. Grogan et Aaron Saguil, « Evaluation of Jaundice in Adults », American Family Physician, vol. 95, no 3, , p. 164–168 (ISSN 0002-838X et 1532-0650, lire en ligne, consulté le )
- Dominique-Charles Valla, « Ictère : Orientation diagnostique », La Revue du Praticien, vol. 55, , p. 1607-1613.
- Christine Sylvain, « Ictère : Orientation diagnostique », La Revue du Praticien, vol. 61, , p. 687-697.
- « Cycle enterohépatique des sels biliaires », sur www.chups.jussieu.fr (consulté le )
- Alfred E. Stillman, « Jaundice », dans Clinical Methods: The History, Physical, and Laboratory Examinations, Butterworths, (ISBN 978-0-409-90077-4, PMID 21250253, lire en ligne)
- Mahmod Mohamed, Alejandra Ugarte-Torres, Horacio Groshaus, Kevin Rioux, & Mark Yarema (2016) Lead Poisoning From a Ceramic Jug Presenting as Recurrent Abdominal Pain and Jaundice ; ACG Case Rep J. 2016 Jan; 3(2): 141–143. Mis en ligne le 20 janvier 2016 ; DOI:10.14309/crj.2016.27 PMCID: PMC4748209.
- Véronique Zupan, « Ictère néonatal », La Revue du Praticien, vol. 50, , p. 1367-1371.
- Paul Woodgate et Luke Anthony Jardine, « Neonatal jaundice », BMJ clinical evidence, vol. 2011, (ISSN 1752-8526, PMID 21920055, PMCID 3217664, lire en ligne, consulté le )
- Ann R. Punnoose, « Neonatal Hyperbilirubinemia » (Jama Patient Page), JAMA, vol. 307, no 19, , p. 2115.
- « Hyperbilirubinémie néonatale - Pédiatrie », sur Édition professionnelle du Manuel MSD (consulté le )
- Thomas Götze, Holger Blessing, Christian Grillhösl et Patrick Gerner, « Neonatal Cholestasis – Differential Diagnoses, Current Diagnostic Procedures, and Treatment », Frontiers in Pediatrics, vol. 3, (ISSN 2296-2360, PMID 26137452, PMCID 4470262, DOI 10.3389/fped.2015.00043, lire en ligne, consulté le )
- (en) « Ictère à bilirubine non conjuguée du nouveau-né de 35 semaines et plus : du dépistage au suivi après sortie de la maternité. Recommandations pour la pratique clinique », Archives de Pédiatrie, vol. 24, no 2, , p. 192–203 (ISSN 0929-693X, DOI 10.1016/j.arcped.2016.11.011, lire en ligne, consulté le )
- Karen E. Muchowski, « Evaluation and Treatment of Neonatal Hyperbilirubinemia », American Family Physician, vol. 89, no 11, , p. 873–878 (ISSN 0002-838X et 1532-0650, lire en ligne, consulté le )
- Scott D. Grosse, Lisa A. Prosser et Jeffrey R. Botkin, « Screening for Neonatal Hyperbilirubinemia—First Do No Harm? », JAMA pediatrics, vol. 173, no 7, , p. 617–618 (ISSN 2168-6203, PMID 31107538, PMCID 6688481, DOI 10.1001/jamapediatrics.2019.1194, lire en ligne, consulté le )
Voir aussi
Articles connexes
Liens externes
Bibliographie
- Dr Muscari, Pr Suc et Pr Fourtanier, Conduite à tenir devant un ictère ; Service de Chirurgie Digestive, CHU Rangueil
- Jean-Louis Payen, De la jaunisse à l'hépatite C: 5000 ans d'histoire, Éditions E.D.K., Paris, 2e édition mise à jour 2009 (ISBN 978-2-8425-4136-1)
- Portail de la médecine