Polyarthrite rhumatoïde
La polyarthrite rhumatoïde (PR) est la cause la plus fréquente des polyarthrites chroniques.
| Spécialité | Rhumatologie |
|---|
| CISP-2 | L88 |
|---|---|
| CIM-10 | M05-M06 |
| CIM-9 | 714 |
| OMIM | 180300 |
| DiseasesDB | 11506 |
| MedlinePlus | 000431 |
| eMedicine | 331715, 1266195, 305417, 401271, 335186 et 808419 |
| eMedicine | article/331715 article/305417 article/401271 article/335186 |
| MeSH | D001172 |
![]()
C'est une maladie dégénérative inflammatoire chronique, caractérisée par une atteinte articulaire souvent bilatérale et symétrique, évoluant par poussées vers la déformation et la destruction des articulations atteintes.
Le diagnostic peut en être malaisé en début d'évolution, faute de signe clinique spécifique et de constance des signes biologiques et à cause du retard d'apparition des érosions articulaires radiologiques ou de leur lente évolution.
La polyarthrite rhumatoïde est une maladie auto-immune qui semble avoir des origines parfois génétiques et parfois environnementales (ou les deux).
Synonymes
- Polyarthrite chronique évolutive (PCE) (F. Costes et J. Forestier, 1929), polyarthrite rhumatismale, arthrite rhumatoïde, arthrodynie (Cullen), goutte asthénique primitive (Landré-Beauvais), polyarthrite chronique déformante ou p. c. inflammatoire ou p. c. rhumatismale (De sèze et Ryckewaert) ou p. c. symétrique progressive (Bezançon et M. P.Weil), rhumatisme chronique déformant (Teissier et Roque) ou rh. ch. progressif généralisé ou rh. ch. progressif infectieux (Weissenbach et Françon) ou rh. articulaire chronique progressif (Charcot, 1853)
- En anglais : rheumatoid arthritis
Épidémiologie
La polyarthrite rhumatoïde est le plus fréquent des rhumatismes inflammatoires de l'adulte.
Sa prévalence est variable suivant les pays, avec un taux moindre en Europe du Sud par rapport à l'Europe du Nord et une tendance à la diminution avec le temps[1]. En France, elle est située à 0,4 % de la population totale[2].
Il existe une nette prédominance féminine avec un sex-ratio de 3/1, mais cette différence semble s'atténuer avec l'âge.
Le pic de fréquence se situe autour de la quarantaine ; cependant, la maladie peut débuter à tout âge, y compris chez l'enfant (cf. arthrites juvéniles idiopathiques).
Il existe certains facteurs de risque environnementaux, dont le tabagisme, le surpoids[3], l'exposition à la poussière de silice[4].
Physiopathologie
La PR est reconnue pour présenter un nombre anormal de lymphocytes T dans les articulations. Ces lymphocytes T :
- se différencient surtout en lymphocytes T CD4+ mémoire. Ceux-ci se différencient à leur tour en cellules Th1 qui produisent de l'IFN-γ qui activent des macrophages qui vont produire les cytokines TNF-a et IL-12 qui vont :
- stimuler les chondrocytes in situ, les encourageant à produire des enzymes protéolytiques dégradant le cartilage ;
- stimuler les fibroblastes qui vont produire de la collagénase et de la cathepsine, qui vont dégrader la matrice articulaire ;
- stimuler les ostéoclastes qui vont déminéraliser les os composant l'articulation ;
- ne vont pas se différencier en cellules TH2-like, qui produisent la cytokine IL-4, connue pour réguler la quantité d'IFN-Y ;
- produisent le ligand CD40 (CD40L) qui favorise la prolifération de lymphocytes B qui vont produire le facteur rhumatoïde et l'immunoglobuline polyclonale. Ces deux molécules vont se lier pour former des complexes immuns qui vont :
- activer le complément, ce qui va attirer des neutrophiles et entraîner la production de dérivés réactifs de l'oxygène ;
- produire les opsonines C3a et C5a qui vont exacerber le processus inflammatoire.
Les mécanismes immunologiques effecteurs sont multiples :
- stimulation des lymphocytes T CD4+ ;
- stimulation des lymphocytes B et différenciation en plasmocytes, responsables entre autres de sécrétion de facteurs rhumatoïdes et autres auto-anticorps ;
- sécrétion de cytokines pro-inflammatoires intra-articulaire, principalement le TNFalpha, à l'origine des synovites et des érosions articulaires.
La recherche permet de progressivement comprendre quels sont les facteurs qui permettent à une réponse immunitaire anormale, une fois initiée, de devenir chronique.
Causes
Elles restent mal comprises.
Mais, outre des facteurs génétiques (voir plus bas) et le tabagisme[5] ; certains facteurs environnementaux (inflammatoires et citrullinant du poumon) semblent clairement en cause, même si leurs mécanismes précis d'action sont à éclaircir :
D'autres pathologies (allergiques, respiratoires et cardiovasculaires notamment) peuvent être induites ou aggravées par des particules issues de la pollution routière, urbaine et industrielle. Des maladies auto-immunes en font partie et la polyarthrite rhumatoïde notamment[6].
La pollution (et en particulier la pollution de l'air) expliquerait une incidence augmentée de la maladie dans les zones urbaines et/ou industrielles et quand le lieu de vie du patient est proche d'un lieu connu d’émission de polluants atmosphériques[6].
Les malades produisent en effet des anti-CCP et l'on constate que l'exposition à la pollution de l'air (cocktail de polluants) fait produire des anticorps considérés comme spécifiques de la PR ; l'histologie met en évidence des liens entre PM, citrullination, et polyarthrite rhumatoïde via les structures lymphoïdes bronchiques tertiaires (dites iBALT, typiques des maladies pulmonaires inflammatoires, retrouvés dans les bronches (iBALT) des patients, et dont on sait que des particules issues de la combustion du diesel sont capables de stimuler leur formation). Aux échelles cellulaires, il existe des liens entre PM, polarisation T et PR via l’Aryl Hydrocarbon Receptor (AhR)[6].
L'organisme y répond parfois en générant des structures lymphoïdes. Ces dernières pourraient induire une transition vers une immunité plus spécifique en générant des anticorps antipeptides citrullinés. Une immunité innée fait alors apparaitre dans les cellules des cytokines pro-inflammatoires et des espèces réactives de l’oxygène [ROS]. Une immunité adaptative apparait parallèlement.
Si, à l’échelle moléculaire, la pollution induit une immunité innée (avec augmentation des cytokines pro-inflammatoires et des espèces réactives de l’oxygène [ROS]), elle agit aussi sur l’immunité adaptative. Dans un modèle murin d’arthrite induit par une immunisation contre le collagène, une mutation privant les lymphocytes de ce récepteur protège l'animal de la forme sévère de la maladie[6].
En 2018, on n'a pas cependant encore pu établir de liens épidémiologiques certains avec un ou plusieurs polluants spécifiques ou type de particule[6]
La pollution urbaine et routière de l'air, en entretenant un environnement inflammatoire et « citrulliné » pour le poumon, semblent souvent en cause[6].
Facteurs génétiques
Leur part dépasse vraisemblablement les 50 % lorsqu'on ne tient pas compte de l'alimentation[7].
Les arguments en faveur d'une prédisposition génétique sont l'agrégation familiale de cas de polyarthrite rhumatoïde et la présence simultanées des allèles HLA DR1 et DR4 (chez 93 % des individus atteints de la polyarthrite rhumatoïde).
Une mutation du gène PTPN22 (qui code une tyrosine phosphatase) double le risque de développer la maladie qui est aussi alors parfois plus grave[8].
Une mutation du gène TRAF1–C5 du chromosome 9 est aussi corrélée avec une forme aggravée de la polyarthrite rhumatoïde (avec présence d'anticorps anti-CCP : cyclic citrullinated peptide)[9].
L'association génétique HLA-DR4, les associations nouvellement découvertes avec le gène PTPN22 et avec deux gènes supplémentaires[10] impliquent une modification des seuils de régulation de la réponse immunitaire adaptative.
Facteurs alimentaires
Même si la cause n'est pas directement alimentaire, des phénomènes de régulation épigénétique et liés à l'activité du microbiote intestinal peuvent diminuer ou aggraver les rhumatismes inflammatoires chroniques[11]. Ceci expliquerait les bénéfices ressentis par certains patients face à certains régimes alimentaires.
Facteurs hormonaux
Des études récentes montrent que comme les facteurs environnementaux, ils peuvent interagir avec les facteurs génétiques[12] ; c'est le cas notamment de variations d'hormones sexuelles, notamment les œstrogènes, (éventuellement induites par des perturbateurs endocriniens) qui semblent expliquer la fréquence plus élevée de la PR chez les femmes ménopausées, un déclenchement après un accouchement, et une (légère) modulation du risque de maladie par des médicaments hormonaux. On ne connaît cependant pas encore les seuils à partir desquels serait déclenchée une réponse auto-immune spécifique et anormale.
Des mécanismes de rétroaction négatives maintenant normalement la tolérance immunitaire semblent pouvoir être dépassés par des mécanismes de rétroaction positive aberrants liés à certains antigènes tels que le Fc des IgG (lié par RF) et fibrinogène citrulliné (lié par l'APAC) (voir l'article sur l'auto-immunité).
Une fois la réponse immunitaire anormale lancée (avec des symptômes pouvant ne devenir visibles qu'après plusieurs années), des cellules plasmatiques dérivées de lymphocytes B produisent des quantités anormalement élevée de facteurs rhumatoïdes et d'anticorps anti-peptides cycliques citrullinés (anti-CCP) de classes IgG et IgM. Ces derniers ne sont pas déposés comme ils le seraient dans un lupus systémique ; ils activent plutôt les macrophages par le récepteur Fc et le site de fixation du complètent qui semble jouer un rôle important dans la forte réponse inflammatoire qui caractérise la polyarthrite rhumatoïde[13]. Ceci contribue à l'inflammation de la membrane synoviale avec des phénomènes d'œdème, de vasodilatation et d'infiltration par des lymphocytes T activés (principalement des cellules CD4 dans les agrégats nodulaires et des cellules CD8 dans des infiltrats diffus).
De plus, les macrophages synoviaux et les cellules dendritiques fonctionnent comme des cellules présentatrices d'antigènes (CPA), en exprimant des molécules du Complexe majeur d'histocompatibilité de classe II (CMH de classe II), ce qui conduit à une réaction immune locale contre le tissu concernée ; La maladie progresse alors de concert avec la formation du tissu de granulation en bordure de la membrane synoviale (pannus) [réf. nécessaire] avec une angiogenèse et une production d'enzymes attaquant (lyse) les tissus. Les médications modernes de la polyarthrite rhumatoïde ciblent ces médiateurs.
Une fois la réaction inflammatoire établie, la synoviale s'épaissit, le cartilage et l'os sous-jacent commencent à se désintégrer et les signes de destruction articulaire apparaissent clairement.
Signes cliniques à la phase débutante
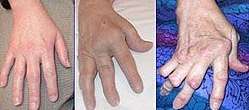
La maladie débute généralement par une polyarthrite aiguë, c'est-à-dire l'inflammation de quatre articulations ou plus, caractérisée par des douleurs d'horaire inflammatoire (réveils nocturnes, dérouillage matinal de durée supérieure à 30 minutes), une raideur articulaire et un gonflement appelé synovite.
Il existe peu de signes spécifiques pour différencier la polyarthrite rhumatoïde des autres causes de polyarthrite (cf. diagnostics différentiels). Cependant, certaines caractéristiques cliniques sont évocatrices :
- l'évolution progressive et insidieuse : subaiguë, c'est-à-dire évoluant depuis plus de 2 semaines, ou surtout chronique évoluant depuis plus de 3 mois ;
- le siège des synovites aux petites articulations : poignets et chevilles et surtout mains et pieds au niveau des interphalangiennes proximales (ou IPP, entre 1re et 2e phalanges) et articulations métacarpo-phalangiennes (ou MCP, entre le métacarpien et la 1re phalange). Toutes les articulations peuvent cependant être atteintes en cours d'évolution : genoux, coudes, épaules, hanches, articulations temporo-mandibulaires, etc. En revanche, les interphalangiennes distales (entre les 2e et 3e phalanges) et les sacro-iliaques sont toujours respectées. Le rachis est également épargné, à l'exception du rachis cervical ;
- la topographie en général bilatérale et symétrique ;
- l'intensité des signes inflammatoires locaux : tuméfaction chaude et douloureuse donnant l'aspect classique de « doigts en fuseaux » ;
- la coexistence de ténosynovites (inflammation des tendons musculaires) ;
- l'association possible à des nodosités cutanées appelées « nodules rhumatoïdes ». Localisés sur la face d'extension des coudes des doigts ou sur le tendon d'Achille, ils sont très spécifiques de la polyarthrite rhumatoïde mais inconstants et tardifs.
Examens biologiques
Un syndrome inflammatoire est généralement associé aux poussées da la maladie, se traduisant par une augmentation de la vitesse de sédimentation et de la protéine C réactive.
Il peut s'accompagner d'une hyperleucocytose à prédominance de polynucléaires neutrophiles et d'une anémie inflammatoire non spécifiques.
Les examens immunologiques dans le sérum peuvent trouver :
- un facteur rhumatoïde, détecté par méthode ELISA ou par néphélométrie, il était anciennement détecté par des réactions Waaler et Rose (hémagglutination sur du latex), maintenant obsolète. Le facteur rhumatoïde est une immunoglobuline (d'isotype M, G ou A) dirigée contre le fragment constant d'une autre immunoglobuline d'isotype G. Test sensible puisque présent dans 80 % des polyarthrites rhumatoïdes, le dosage du facteur rhumatoïde présente l'inconvénient d'une faible spécificité (environ 50 %) avec une fréquente positivité dans un grand nombre d'autres maladies. Ce test n'a pas valeur de diagnostic car environ 20 % des PR restent négatives, elles sont d'ailleurs dites polyarthrites séronégatives ;
- des anticorps anti-CCP (cyclic citrullinated peptide) : présents dans seulement environ 60 % des cas mais très spécifiques de la maladie (environ 95 %)[14]. Il est d'ailleurs possible que les polyarthrites rhumatoïdes ne comportant pas ce type d'anticorps soient une forme différente de la maladie, le tabagisme, par exemple, influençant négativement les porteurs et restant sans effet chez les non-porteurs[15] ;
- rarement, des anticorps antinucléaires à faible taux (30 %).
La ponction articulaire retrouve plus de 1 000 leucocytes par millimètre cube, confirmant le caractère inflammatoire de l'épanchement. Elle n'a cependant pas d'intérêt pour le diagnostic, sauf en cas de doute sur une polyarthrite de cause infectieuse (recherche de germe dans le liquide articulaire) ou microcristalline (recherche de cristaux d'urate de sodium dans la goutte, de pyrophosphate de calcium dans la chondrocalcinose).
Examens radiologiques
Le bilan radiographique initial minimal comporte des clichés des mains/poignets et des avant-pieds de face et de trois-quarts, des clichés de l'ensemble des articulations douloureuses et une radiographie pulmonaire.
Au cours de l'évolution, la surveillance des destructions doit comporter un bilan radiographique tous les six mois pendant les deux premières années, puis tous les ans à tous les deux ans. Un cliché dynamique du rachis cervical en flexion forcée doit être réalisé régulièrement afin de dépister les complications cervicales de la maladie.
Les signes radiologiques :
- sont discrets au début : déminéralisations osseuses périarticulaires, se traduisant par une hypertransparence osseuse autour des articulations, signe non spécifique présent dans l'ensemble des rhumatismes inflammatoires. Il existe un épaississement des parties molles périarticulaires ;
- plus tard apparaîtront les destructions articulaires caractéristiques de la polyarthrite rhumatoïde : pincement de l'interligne articulaire, microgéodes (sortes de « trous » dans l'os sous-chondral) et érosions osseuses. L'érosion de la tête du 5e métatarsien, visible sur une radiographie des avant-pieds, constitue classiquement la destruction articulaire la plus précoce et est d'un grand intérêt diagnostique ;
- l'aboutissement des lésions est la destruction articulaire complète correspondant aux déformations observées à l'examen au bout de plusieurs années d'évolution : subluxations des métacarpo-phalangiennes et des interphalangiennes, flessum des coudes et genoux, ankyloses notamment du carpe (=poignet) , etc.
Évolution
Évolution articulaire
Le plus souvent, l'évolution, qui s'étale sur des dizaines d'années, se fait par poussées, entrecoupées de rémissions de rythme et de durée imprévisibles. Au cours des poussées, la plupart des articulations sont gonflées et douloureuses, associées à des signes généraux (fièvre modérée ou fébrilcule, asthénie) et fréquemment d'un syndrome inflammatoire biologique. Le suivi de l'activité de la maladie peut se faire à l'aide de différents scores. Le plus utilisé en pratique clinique est le « DAS 28 », calculé à partir de quatre paramètres : l'indice articulaire (nombre d 'articulations douloureuses - sauf pieds chevilles et hanches non comptabilisées), l'indice synovial (nombre d'articulations gonflées - sauf pieds chevilles et hanches), activité de la maladie évaluée sur une échelle de 0 à 100 par le patient, et vitesse de sédimentation et CRP.
Après plusieurs années d'évolution apparaissent les déformations caractéristiques, secondaires à la destruction articulaire et à l'atteinte tendineuse :
- aux poignets : subluxation antérieure de la main, subluxation postérieure de la tête cubitale « en touche de piano » pouvant conduire à la rupture du tendon extenseur du 5e doigt ;
- aux mains : déformations des doigts en maillet (flexion de l'interphalangienne distale), en col de cygne (flexion de l'interphalangienne distale et hyperextension de l'interphalangienne proximale), ou en boutonnière (hyperextension de l'interphalangienne distale et flexion de l'interphalangienne proximale) ; déformation du pouce en Z ; fréquent « coup de vent cubital » des doigts (déviation latérale des doigts) ; aspect des mains « en dos de chameau » (gonflement des rangées des métacarpo-phalangiennes et carpiennes et atrophie des muscles interosseux) ;
- aux coudes et genoux : flessum irréductible ;
- aux pieds : orteils « en marteau » ou en griffe, coup de vent péronier (déviation latérale des orteils), hallux valgus (déviation externe du 1er orteil) et quintus varus (déviation interne du 5e orteil) aboutissant à un avant-pied triangulaire, affaissement de la voûte plantaire ;
- enraidissement des hanches et des épaules ;
- sur le rachis cervical : atteinte tardive, comportant en particulier une possible subluxation atloïdo-axoidienne qui concerne les deux premières vertèbres et peut conduire à une compression de la moelle épinière cervicale en l'absence de traitement ;
- ruptures tendineuses compliquant l'évolution des ténosynovites.
Dans les polyarthrites très évoluées, les poussées inflammatoires ont tendance à devenir moins fréquentes. On assiste alors à l'extinction progressive de la maladie. À ce stade, les douleurs sont plus fréquemment d'horaire mécanique (prédominance le soir et aux mouvements, absence de dérouillage articulaire matinal) liées aux destructions articulaires. Comme les victimes de psoriasis ou de douleur chronique, le patient tend à devenir plus sensibles à la douleur (sensibilité mesurée par le test à l'eau froide), semble-t-il en raison d'une nociception renforcée par une « sensibilisation » à la douleur[16].
La polyarthrite rhumatoïde est une affection d'évolution et de gravité très hétérogènes. Le retentissement fonctionnel, socioprofessionnel, psychologique peut être considérable. Schématiquement on considère que 30 % sont d'évolution relativement bénigne, 50 % intermédiaires et 20 % sévères. La définition de la sévérité n'est cependant pas consensuelle actuellement.
Actuellement, on rattache la gravité d'une polyarthrite rhumatoïde à l'altération de la qualité de vie qu'elle entraîne, évaluée par le score HAQ (Health Assessment Questionnaire) et à l'importance des destructions articulaires.
Évolution extra-articulaire, comorbidité
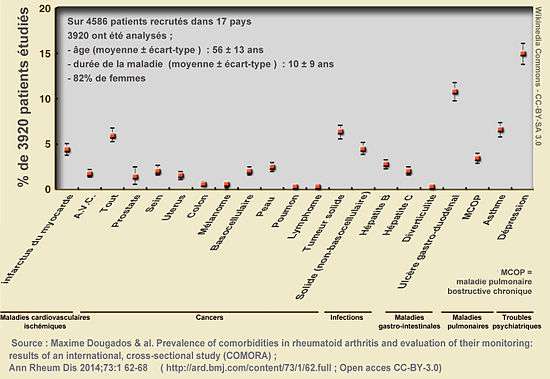
MCOP = Maladie pulmonaire obstructive chronique ; AVC = Accident vasculaire cérébral).
D'autres atteintes portant sur des organes extra-articulaires sont possibles :
- signes généraux, exacerbés lors des poussées : altération de l'état général, fébricule, adénopathies superficielles ;
- nodules rhumatoïdes : nodosités sous-cutanées fermes mobiles et indolores présentes principalement sur les crêtes ulnaires et les faces dorsales des doigts ;
- poumons : pleurésie, nodules rhumatoïdes pulmonaires, rarement fibrose pulmonaire interstitielle. L'association avec une pneumoconiose définit le syndrome de Caplan-Colinet ;
- cœur : péricardite ;
- système nerveux périphérique ;
- œil : sclérite et épisclérite ;
- « syndrome sec » avec l'œil sec et bouche sèche (syndrome de Gougerot-Sjögren)
- syndrome de Felty, qui correspond à l'association d'une polyarthrite rhumatoïde, d'une splénomégalie et d'une leuconeutropénie. Une leucémie à LGL (large granular lymphocytes) peut se développer en parallèle, on parle alors de Pseudo-Felty ;
- infections ;
- cancer ;
- troubles gastro-intestinaux ;
- ostéoporose ;
- troubles psychiatriques[18].
La mortalité des patients atteints de polyarthrite rhumatoïde est significativement augmentée par rapport à celle de la population générale[19], avec une prévalence des comorbidités et de leurs facteurs de risque toujours importante mais variant beaucoup selon les pays[17], de même que le respect des recommandations pour la prévention et la gestion de ces comorbidités[17].
Traitement
Une prise en charge spécialisée est nécessaire, une étude publiée en 2010 ayant, par ailleurs, démontré que la précocité de consultation — et de mise en œuvre du traitement — améliore l'issue de la maladie[20].
La stratégie thérapeutique comporte plusieurs volets.
Traitement symptomatique
Il permet le soulagement des symptômes. Il peut comporter le repos simple lors des poussées, les traitements antalgiques classiques, les anti-inflammatoires non stéroïdiens, les corticostéroïdes à faible dose, inférieure à 10 mg/jour pour en limiter les effets secondaires. Dans les poussées très inflammatoires polysynoviales, un ou plusieurs bolus peuvent être réalisées pour soulager rapidement le patient en attendant l'efficacité d'un nouveau traitement de fond.
Traitements de fond
Ils sont aussi appelés « DMARD » (disease modifying anti-rheumatic drugs[21]) visant à contrôler les manifestations inflammatoires cliniques de la maladie, et à freiner son évolution destructrice. Leur efficacité est en général retardée (un à trois mois), suspensive (reprise d'activité à l'arrêt), et malheureusement inconstante, et épuisable obligeant à changer de molécule. Ils doivent donc être constamment adaptés à l'activité inflammatoire et à la sévérité de la maladie. Leur emploi ont fait l'objet de recommandation, dont les plus récentes sont européennes, datant de 2010[22].
Principales molécules
Pratiquement abandonnés en raison d'une tolérance médiocre, ce sont les sels d'or et la D-pénicillamine.
Utilisé dans les polyarthrites peu actives et non érosives ou dans les polyarthrites inclassées, ce sont les antipaludéens de synthèse comme l'hydroxychloroquine (Plaquénil). Il possède une efficacité clinique mais ne prévient pas les destructions.
Le méthotrexate est utilisé en première intention à la dose de 10 à 20 mg/semaine, par voie orale, sous-cutanée ou intra-musculaire. Il semble au moins aussi efficace que les autres DMARD[23]. D'autres molécules sont également employées : léflunomide (Arava), sulfasalazine (Salazopyrine). L'association de ces molécules (en particulier, salazopyrine + méthotrexate +/- hydroxyplaquenil) pourrait en améliorer l'efficacité ; cependant, cette idée reste discutée.
Dans les formes sévères, certains immunosuppresseurs comme l'azathioprine (Imurel), la ciclosporine (Neoral, Sandimmum) peuvent être employés.
Réservées aux formes sévères d'emblée, ou en cas d'échec ou d'échappement aux traitements précédents sont les biothérapies :
- les anti-TNF alpha : l'infliximab (Remicade) en perfusions de 3 à 5 mg/kg toutes les 8 semaines, l'étanercept (Enbrel) en sous-cutanée, l'adalimumab (Humira), le golimumab (Simponi) en sous-cutanée. Leur efficacité clinique et radiologique est souvent spectaculaire, au prix d'effets secondaires de gravité variable, principalement infectieux (en particulier tuberculose mais aussi autres infections bactériennes et virus). L'initiation du traitement, de prescription hospitalière, comporte une recherche systématique de foyer infectieux et notamment d'une tuberculose latente. Ces molécules sont principalement associées à un autre traitement de fond[24] (méthotrexate, léflunomide, etc.) afin de prévenir l'apparition d'anticorps anti-antiTNFalpha, qui favoriseraient les résistances et les allergies au traitement, mais elles peuvent également être utilisées en monothérapie[25] ;
- un agoniste du CTLA4 : l'abatacept commercialisé sous le nom d'Orencia est approuvé en France, dans la prise en charge des polyarthrites réfractaires aux anti TNF, il s'administre sous forme de perfusions mensuelles à la dose de 8 mg/ kg en une vingtaine de minutes, en association au méthotrexate ;
- les antagonistes du récepteur de l'interleukine-1 : anakinra (Kineret), peu utilisés en raison de sa fréquence d'injection journalière ;
- un anti-CD20, le rituximab (Mabthera), après échec des anti-TNF alpha, est également disponible, il est utilisé en association avec des perfusions de corticoïdes, deux perfusions à 15 jours d'intervalles, puis une perfusion tous les 6 mois, et a un effet de déplétion des lymphocytes B sur au moins six mois ;
- un inhibiteur du récepteur de l'interleukine-6 : le tocilizumab (RoActemra), approuvé en France en décembre 2009, indiqué dans les échecs au méthotrexate en perfusion intraveineuse toutes les 4 semaines, à la posologie de 8 mg/kg et donnant des résultats équivalents à l'adalimumab[26] ;
- en cours d'évaluation : le certolizumab pegol, d'autres anti CD-20 (ocrelizumab) et des inhibiteurs des MAP kinases.
Outre les molécules, les stratégies d'utilisations des traitements semblent également très importantes pour obtenir une rémission, plusieurs études comme TICORA, Fin RaCo, et BEST notamment suggèrent que l'utilisation précoces d'une combinaison de traitement de fond à bonne dose et tôt dans l'histoire de la maladie donnait plus de rémission, et permet plus souvent l'arrêt des anti-TNF, que dans les suites d'une initiation tardive. L'intensification thérapeutique peut permettre le maintien d'un résultat au score DAS 28 (à évaluer de façon régulière, soit chaque 3 mois) en dessous du seuil de 24, qui semble être un facteur prédictif important d'une rémission. La question de la durée du traitement par anti-TNF n'a pas de réponse claire et un traitement prolongée (plus d'un an) pourrait avoir un intérêt dans certaines formes[27].
Traitements locaux
Les infiltrations intra-articulaires de dérivés corticoïdes sont à visée symptomatique, dans le cas d'une ou de quelques articulations gonflées malgré une maladie peu active par ailleurs.
La synoviorthèse isotopique (injection intra-articulaire d'isotopes radioactifs) ou chimique (injection d'acide osmique), consistent en la destruction de la synoviale d'une articulation restant inflammatoire malgré les infiltrations de corticoïdes.
La chirurgie a certaines indications : synovectomie d'une petite articulation inflammatoire malgré les mesures précédentes, ténosynovectomie ; au stade tardif de destruction articulaire : correction d'une déformation invalidante ou douloureuse (arthrodèse du poignet ou de l'arrière pied…), ou arthroplastie qui concerne principalement les grosses articulations : hanches, genoux, épaules, plus rarement poignets et métacarpo-phalangiennes ; réparation d'une rupture tendineuse.
Rééducation et traitements non médicamenteux
La stratégie thérapeutique comprend une part non pharmacologique, et complète le traitement médicamenteux (et éventuellement chirurgical). Des recommandations internationales et parfois nationales existent (dont en France, via la Haute Autorité de santé[28]) pouvant associer :
- des techniques passives de masso-kinésithérapie[28] ;
- des techniques actives de masso-kinésithérapie[28] ;
- la Balnéothérapie et le thermalisme[28] ;
- les orthèses[28] (par exemple les orthèses plantaires de répartition de charge réalisées par un podologue) ;
- la physiothérapie[28], qui permet de diminuer la douleur et l'inflammation lors des poussées inflammatoires ;
- l'Ergothérapie[28] qui consiste en la confection d'attelles de repos (portées pendant la nuit) et d'orthèses qui s'opposent aux attitudes vicieuses et aux déformations articulaires. Elle permet l'aide à la réadaptation du patient dans son environnement habituel.
- certains traitement spécifique de la main et du poignet ou du pied[28] ;
- de la pédagogie sur la maladie (éducation thérapeutique) et ses conséquences socio-psychologiques, les comportements à adopter. Un rappel des règles d'hygiène de vie, l'éducation gestuelle et les exercices posturaux sont d'un appoint non négligeable[28] ;
- des aides psychodynamiques[28] ;
- d'autres traitements non médicamenteux reposant sur l'activité physique à dominante aérobie (visant à accroître la capacité d’effort et la fréquence cardiaque grâce à la bicyclette de rééducation, la marche sur tapis roulant, des exercices gymniques rapides ou certains exercices de balnéothérapie, ou via des activités de loisirs telles que danse douce, Tai-chi, yoga[28]...
- des conseils diététiques[28] ; des études ont démontré que des modifications diététiques (par exemple régime végétalien sans gluten) pouvaient apporter un bénéfice clinique pour certains patients atteints de polyarthrite rhumatoïde, et que ce bénéfice pouvait être lié à une réduction de l'immunoréactivité de certains antigènes alimentaires éliminés de fait par le changement de régime alimentaire[29].
- l'acupuncture[28] , comme traitement adjuvant de la douleur chronique, mais son efficacité n'est pas spécifiquement démontrée dans le cadre de la polyarthrite rhumatoïde selon la HAS.
- la réadaptation par des aménagements de l’environnement (familial, professionnel...) du patient via des aides techniques et/ou sociales qui font l'objet d'une réglementation et/ou de remboursement variant selon les pays et conditions[28] ;
- les Activités physiques adaptées (APAS), avec une prise en charge visant à atténuer les symptômes par une amélioration de la composition corporelle, une amélioration de la tolérance à l'effort, des amplitudes articulaires, de la résistance osseuse, diminution de la comorbidité cardiovasculaire et par conséquent amélioration de la qualité de vie[30][réf. insuffisante]
- La stimulation électrique du nerf vague a été étudié par différentes études et a montré des résultats positifs significatifs, notamment une réduction importante du taux de TNF et des autres protéines inflammatoires[31].
Les solutions et activités listées ci-dessus présentent des bénéfices plus ou moins nets ou durables selon le type de polyarthrite[28] ; elles doivent toujours être adaptées au patient.
Traitement non conventionnel
Des extraits d'une plante médicinale, Tripterygium wilfordii, pourraient avoir, dans certains cas, une efficacité au moins équivalente à celle de la sulfasalazine[32].
Autres mesures
L'information concernant la maladie, individuellement et au sein de groupes de patients, reste indispensable. Elle peut être associée à une orientation vers des associations de malades.
En France, les soins sont pris en charge à 100 % au titre de l'ALD 30 dans les formes sévères.
Diagnostic différentiel
| CLASSEMENT | PENSER D'ABORD À | PUIS À |
|---|---|---|
| Polyarthrites bactériennes | Septicémie Endocardite Gonocoque |
Brucellose Maladie de Lyme Tuberculose |
| Polyarthrites virales | Hépatite B et C Parvovirus B19 |
Oreillons, rubéole mononucléose infectieuse, cytomégalovirus (CMV) VIH |
| Polyarthrites « post-infectieuses » | Arthrites réactionnelles (post Chlamydiae, Shigella, Yersinia, Campylobacter…) | RAA (rhumatisme articulaire aigu) Rhumatisme post-streptococcique |
| Polyarthrites « métaboliques » | Goutte Chondrocalcinose |
Hémochromatose Maladie de Wilson |
| Rhumatismes inflammatoires | Polyarthrite rhumatoïde Spondylarthropathies périphériques (dont rhumatisme psoriasique) |
Rhumatisme palindromique Syndrome RS3PE Polyarthrite paranéoplasique |
| Maladies auto-immunes | Lupus systémique Syndrome de Gougerot-Sjögren |
Autres connectivites Vascularites Sarcoïdose |
Notes et références
- (en) Alamanos Y, Voulgari PV, Drosos AA, « Incidence and prevalence of rheumatoid arthritis, based on the 1987 American College of Rheumatology criteria: a systematic review », Semin Arthritis Rheum, 2006;36:182-188.
- (en) Guillemin F, Saraux A, Guggenbuhl P, Roux CH, Fardellone P, Le Bihan E. et al. « Prevalence of rheumatoid arthritis in France: 2001 » Ann Rheum Dis. 2005;64:1427-30.
- (en) Symmons DP, Bankhead CR, Harrison BJ et al. « [Blood transfusion, smoking, and obesity as risk factors for the development of rheumatoid arthritis: results from a primary care-based incident case-control study in Norfolk, England] » Arthritis Rheum. 1997;40: 1955-1961
- (en) Klockars M, Koskela RS, Jarvinen E, Kolari PJ, Rossi A. « Silica exposure and rheumatoid arthritis: a follow up study of granite workers 1940—81 » BMJ 1987;294:997-1000.
- (en) Sugiyama D, Nishimura K, Tamaki K, Tsuji G, Nakazawa T, Morinobu A, Kumagai S « Impact of smoking as a risk factor for developing rheumatoid arthritis: a meta-analysis of observational studies » Ann Rheum Dis. 2010;69(1):70–81. DOI:10.1136/ard.2008.096487 .
- Sigaux J, Biton J, André E, Semerano, L & Boissier M.C (2018) La pollution atmosphérique comme facteur déterminant de la polyarthrite rhumatoïde. Revue du Rhumatisme (résumé).
- (en) MacGregor AJ, Snieder H, Rigby AS et al. « Characterizing the quantitative genetic contribution to rheumatoid arthritis using data from twins » Arthritis Rheum. 2000;43:30-37
- (en) Begovich AB, Carlton VE, Honigberg LA et al. A missense single-nucleotide polymorphism in a gene encoding a protein tyrosine phosphatase (PTPN22) is associated with rheumatoid arthritis, Am J Hum Genet, 2004;75:330-337
- (en) Plenge RM, Seielstad M, Padyukov L. et al. TRAF1–C5 as a Risk Locus for Rheumatoid Arthritis — A Genomewide Study, New Eng J Med, 2007;357:1199-1209
- (en) Plenge RM. et al. (2007) « TRAF1-C5 as a Risk Locus for Rheumatoid Arthritis — A Genomewide Study » N Engl J Med. 357 (12):1199–209. DOI:10.1056/NEJMoa073491 PMC 2636867.
- Varoquier, C., Salmon, J. H., Danion, F., Chatelus, E., Sordet, C., Javier, R. M., ... & Sibilia, J. (2015). Les effets des régimes et des stratégies diététiques dans la polyarthrite rhumatoïde. Revue du Rhumatisme, 82(5), 283-290 (résumé).
- (en) Padyukov L, Silva C, Stolt P, Alfredsson L, Klareskog L, « A gene-environment interaction between smoking and shared epitope genes in HLA-DR provides a high risk of seropositive rheumatoid arthritis » Arthritis Rheum. 2004;50(10):3085–92. DOI:10.1002/art.20553
- (en) Boldt AB, Goeldner I, de Messias-Reason IJ, « Relevance of the lectin pathway of complement in rheumatic diseases » Adv Clin Chem. 2012;56:105-53. Revue de la littérature.
- (en) Nishimura K, Sugiyama D, Kogata Y. et al. Meta-analysis: Diagnostic accuracy of anti–cyclic citrullinated peptide antibody and rheumatoid factor for rheumatoid arthritis, Ann Int Med, 2007;146;797-808
- (en) Linn-Rasker SP, van der Helm-van Mil AH, van Gaalen FA et als. « Smoking is a risk factor for anti-CCP antibodies only in rheumatoid arthritis patients who carry HLA-DRB1 shared epitope alleles » Ann Rheum Dis. 2006;65:366-371
- (en) van Laarhoven AI, Kraaimaat FW, Wilder-Smith OH, van Riel PL, van de Kerkhof PC, Evers AW (2013) « Sensitivity to itch and pain in patients with psoriasis and rheumatoid arthritis » Exp Dermatol. 2013 Aug;22(8):530-4. DOI:10.1111/exd.12189 (résumé).
- (en) Maxime Dougados et al. « Prevalence of comorbidities in rheumatoid arthritis and evaluation of their monitoring: results of an international, cross-sectional study (COMORA) » ; Extended report ; Clinical and epidemiological research. Ann Rheum Dis. 2014;73:62-68 ; DOI:10.1136/annrheumdis-2013-204223.
- (en) van 't Land H, Verdurmen J, Ten Have M, van Dorsselaer S, Beekman A, de Graaf R, « The association between arthritis and psychiatric disorders; results from a longitudinal population-based study », J Psychosom Res, vol. 68, no 2, , p. 187-93. (PMID 20105702, DOI 10.1016/j.jpsychores.2009.05.011)
- (en) Sokka T, Abelson B, Pincus T. « Mortality in rheumatoid arthritis: 2008 update » Clin Exp Rheumatol. 2008;26(5 suppl 51):S35-61
- (en) Van der Linden MP, le Cessie S, Raza K. et al. « Long-term impact of delay in assessment of early arthritis patients » Arthritis Rheum. 2010;62:3537-46.
- Buer, Jonas Kure. 2015. "A history of the term “DMARD”." Inflammopharmacology 23 (4):163-171. doi: 10.1007/s10787-015-0232-5.
- (en) Smolen JS, Landewe R, Breedveld FC. et al. EULAR recommendations for the management of rheumatoid arthritis with synthetic and biological disease-modifying antirheumatic drugs, Ann Rheum Dis, 2010;69:964-75.
- (en) Gaujoux-Viala C, Smolen JS. et al. Current evidence for the management of rheumatoid arthritis with synthetic disease-modifying antirheumatic drugs: a systematic literature review informing the EULAR recommendations for the management of rheumatoid arthritis, Ann Rheum Dis, 2010;69:1004-9.
- (en) Klareskog L, van der Heijde D, de Jager JP. et al. Therapeutic effect of the combination of etanercept and methotrexate compared with each treatment alone in patients with rheumatoid arthritis: double-blind randomised controlled trial, Lancet, 2004;363:675-681
- (en) Bathon JM, Martin RW, Fleischmann RM. et al. A comparison of etanercept and methotrexate in patients with early rheumatoid arthritis, N Engl J Med, 2000;343:1586-1593
- (en) Gabay C, Emery P, van Vollenhoven R. et al. Tocilizumab monotherapy versus adalimumab monotherapy for treatment of rheumatoid arthritis (ADACTA): a randomised, double-blind, controlled phase 4 trial, Lancet, 2013;381:1541-1550
- (en) Smolen JS, Nash P, Durez P. et al. Maintenance, reduction, or withdrawal of etanercept after treatment with etanercept and methotrexate in patients with moderate rheumatoid arthritis (PRESERVE): a randomised controlled trial, Lancet, 2013;381:918-929
- HAS / Haute autorité de santé (2007), Polyarthrite rhumatoïde : aspects thérapeutiques hors médicaments et chirurgie - aspects médico-sociaux et organisationnels ; HAS/Service des recommandations professionnelles – Service évaluation médico-économique et santé publique / mars 2007, PDF, 264 pages.
- (en) I. Hafstrom, « A vegan diet free of gluten improves the signs and symptoms of rheumatoid arthritis: the effects on arthritis correlate with a reduction in antibodies to food antigens », Rheumatology, vol. 40, no 10, , p. 1175–1179 (ISSN 1462-0324, DOI 10.1093/rheumatology/40.10.1175, lire en ligne)
- Intérêts et limites de l'Activité physique chez les patients porteurs de rhumatismes chroniques, M. Guinot
- « Scientists Discover How Vagus Nerve Stimulation Treats Rheumatoid Arthritis », sur IEEE Spectrum: Technology, Engineering, and Science News (consulté le 23 juillet 2016)
- (en) Goldbach-Mansky R, Wilson M, Fleischmann R. Comparison of Tripterygium wilfordii Hook F versus sulfasalazine in the treatment of rheumatoid arthritis, Ann Int Med, 2009;151:229-240
Voir aussi
Liens externes
Bibliographie
- (fr) HAS / Haute autorité de santé (2007), Polyarthrite rhumatoïde : aspects thérapeutiques hors médicaments et chirurgie - aspects médico-sociaux et organisationnels ; HAS/Service des recommandations professionnelles – Service évaluation médico-économique et
santé publique / mars 2007, PDF, 264 pages.
- (en) Prevalence of comorbidities in rheumatoid arthritis and evaluation of their monitoring: results of an international, cross-sectional study (COMORA) ; Ann Rheum Dis 2014;73:1 62-68 (résumé / Open acces CC-BY-3.0)
- Portail de la médecine
- Portail du handicap