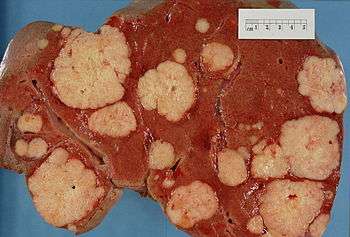
Cancer du pancréas
Le cancer du pancréas, ou adénocarcinome pancréatique, est un cancer de la glande pancréatique (située derrière l’estomac et qui sécrète les enzymes digestives). Relativement rare (1,8 % des cancers en France en 2011, soit 9040 nouveaux cas cette année là) mais son incidence semble en augmentation récente[2]. Des prédispositions génétiques familiales existent mais n'expliquent que 5 à 10% des cas. D'autres facteurs de risque sont le tabagisme et la consommation d'alcool et de viande rouge[3], et probablement l’obésité, un régime alimentaire riche en glucides et en viande et pauvre en fruits et légumes, de même que la pancréatite chronique[4] (qui a peut-être les mêmes causes).
| Spécialité | Oncologie |
|---|---|
| Symptôme | Douleur abdominale, ictère, pancréatite aiguë, anorexie et syndrome de Trousseau (en) |
| CIM-10 | C25 |
|---|---|
| CIM-9 | 157.9 |
| OMIM | 260350 |
| DiseasesDB | 9510 |
| MedlinePlus | 000236 |
| eMedicine | 280605 |
| eMedicine | med/1712 |
| MeSH | D010190 |
![]()
Ces données proviennent des registres nationaux du cancer de France (Francim, qui ne couvrent pas tout le pays)[1]. Attention, sur le graphique les intervalles entre années ne sont pas réguliers
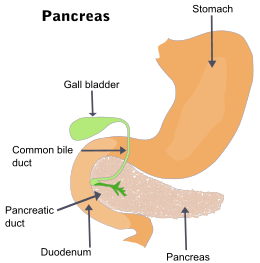
Il en existe deux catégories, selon la partie du pancréas touchée. Cette glande est double, avec 1) une partie "exocrine" qui sécrète les enzymes digestives et 2) une partie "endocrine" dont le rôle est hormonal (plusieurs hormones importantes dont l'insuline y sont synthétisées et distribuées). C'est cette seconde partie qui est le plus souvent et de plus en plus touchée par le cancer (il y est 20 fois plus fréquent que dans la partie endocrine[4] ; on peut alors aussi parler de "cancer hormonal").
On le différencie des tumeurs neuroendocrines du pancréas, qui sont un autre type de cancer, dont la présentation est radicalement différente, mais aussi des ampullomes et des cystadénocarcinomes (en). C'est l'un des cancers les plus redoutés et dont l'incidence semble avoir connu une brutale augmentation depuis les années 2010[2].
Épidémiologie
Incidence et mortalité
| taux pour 100 000 personnes |
Incidence | Mortalité | ||
|---|---|---|---|---|
| Pays | H | F | H | F |
| Finlande | 13,0 | 9,9 | 12,8 | |
| Suède | 9,8 | |||
| Suisse | 11,3 | 7,6 | 11,8 | 7,8 |
| Union Européenne | 9,7 | 6,5 | 10,7 | 7,3 |
| France | 8,0 | 4,2 | ||
| Luxembourg | 8,3 | |||
| Portugal | 4,9 | |||
| Pays de l'UE où le taux est le plus élevé | 11,1 |
|---|---|
| Pays de l'UE où le taux est le moins élevé | 7,6 |
L'incidence, dans le monde, varie entre 1 et 10 cas pour 100 000 personnes, reste globalement stable dans le temps mais en croissance dans les pays développés[6]. En 2008 le nombre de cas de cancer du pancréas dans le monde a été estimé à 278 684 (tous sexes confondus), avec un nombre de décès de 266 669 par an (Globocan, 2008).
Alors que d'autres cancers comme celui du larynx ont beaucoup diminué en France (et dans d'autres pays), les cancers du pancréas, de 1980 à 2005 ont eu une incidence qui a significativement augmenté (+ 3,8 % chez les femmes, + 2,0 % chez les hommes). L'âge moyen du diagnostic du cancer du pancréas se situe vers 70 ans (INCA, 2012)[4].
Il touche presque deux fois plus souvent l'homme que la femme (sex ratio de 1,8) avec une incidence (en moyenne taux de 7,7 pour l'homme contre 4,7 cas pour 100 000 chez la femme) qui augmente à partir de 50 ans (pic de fréquence à 75 ans pour l'homme, 80 ans pour la femme)[7].
On relève, en France en 2010, 10 140 cas de cancer du pancréas (tous types confondus, soit 3 % de tous les cancers et 10 % des cancers digestifs) avec une mortalité sensiblement équivalente, apparaissant généralement après 50 ans[8]. Toutes les tumeurs ne sont pas opérables, et les complications post-opératoires restent importantes, si bien qu'il reste un des cancers dont le taux de survie est le plus faible (< 5 % à 5 ans)[9].
Mortalité
Une légère diminution de l'incidence et de la mortalité est notée dans les pays du nord de l'Europe entre 1971 et 2000 en ce qui concerne les hommes (mais reste stable chez les femmes)[10].
En France, de 1980 à 2010, la mortalité a légèrement augmenté, et proportionnellement plus chez les femmes que chez les hommes (qui restent le plus touchés mais avec un écart diminuant entre hommes et femmes)[1].
Facteurs de risque
Les facteurs favorisants connus sont une pancréatite chronique (post-alcoolique, tropicale, ou dans le cadre d'une mucoviscidose), la consommation de viande rouge[3] (chez l’homme plus que chez la femme semble-t-il[11],[12]) et le tabagisme[13] pour lequel il existe une relation entre la dose, la durée d'exposition et le risque de cancer du pancréas[14] ; le risque diminue à l'arrêt de l'intoxication et est équivalent à celui d'un non-fumeur après 15 ans d'arrêt. L'obésité est également un facteur de risque[15].
Des formes familiales existent[16],[17] mais n'expliquent que 5 à 10 % des cas, et les gènes en cause étaient encore inconnus en 2009.
Comme pour plusieurs autres types de cancer, des troubles du métabolisme ou du catabolisme des polyamines pourraient être en cause[18]. Ils sont étudiés depuis quelques années, notamment sur des animaux de laboratoire génétiquement modifiés pour présenter de tels troubles.
Symptômes
Ils varient selon la localisation du cancer :
- Si le cancer est situé sur la tête du pancréas (60-70 % des cas[6]) crée un obstacle des voies biliaires responsable d'une dilatation rapide de la vésicule biliaire, un ictère (par rétention biliaire) et un prurit (démangeaison) causé par l'ictère[19].
- Si le cancer concerne la queue ou du corps du pancréas (20 à 25 % des cas[6]), le tableau clinique est dominé par des douleurs épigastriques transfixiantes (irradiante vers les lombes), accompagnée d'une masse épigastrique.
D'autres signes sont une altération parfois importante de l'état général (asthénie, anorexie, amaigrissement), une occlusion haute par compression ou envahissement de l'estomac ou du duodénum, une hépatomégalie irrégulière secondaire à un envahissement métastatique du foie.
Enfin, la destruction du pancréas peut entraîner une insuffisance pancréatique exocrine (malabsorption et diarrhée) et endocrine (diabète).
Diagnostic
Le diagnostic repose sur la biopsie pancréatique ou hépatique en cas de métastases. Cette biopsie peut être réalisée par voie transcutanée, au cours d'une fibroscopie gastro-duodénale, ou pendant la chirurgie.
Un dosage de l'ACE et du CA 19.9 peut orienter vers un adénocarcinome; des dosages hormonaux peuvent caractériser une tumeur endocrine.
Dans les années 2010 la détection de la mésothéline sanguine était une piste prometteuse pour le dépistage de ce type de cancer[20],[21],[22],[23]. Cependant, cette molécule (bio-marqueur) est également physiologiquement synthétisée par le tissu ovarien, mésothélial et pancréatique. Ainsi, la très faible spécificité du test dans le diagnostic précoce le rend encore peu utile en pratique courante.
Mi-2017, la revue Science Translational Medicine annonce un nouveau test sanguin de détecter précoce de ce cancer[24] ; Ce test réagit à la présence de deux biomarqueurs sanguins :
- la thrombospondine-2 (THBS2)
- Le CA19-9 (présent au dernier stade du cancer du pancréas)
Lors des essais il a permis d'identifier systématiquement et correctement tous les stades du cancer[24].
Imagerie
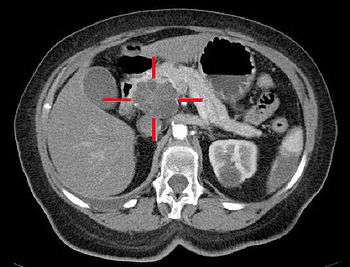
Elle vise à évaluer la taille et la localisation de la tumeur, et celles d'éventuelles métastases ganglionnaires, hépatiques, ou péritonéales.
On étudie également les rapports avec la veine porte.
Le scanner abdominal avec injection d'un produit de contraste iodé reste l'examen de référence. Il permet de mieux juger de l'extension locale et de l'existence de métastases, en particulier sur le foie et de juger ainsi de l'opérabilité[25].
L'échographie n'est pas la technique de référence pour visualiser le pancréas, organe profondément enfoui dans l'abdomen et dont l'observation est gênée par l'interposition des gaz digestifs. Cet examen reste cependant fréquemment de première intention dans l'exploration de douleurs abdominales. Il permet de découvrir un nombre notable de tumeurs du pancréas. Sa sensibilité est de 75 %, inférieure à celle du scanner[26]. Une échographie normale ne suffit donc pas à écarter le diagnostic de cancer pancréatique.
L'IRM a une sensibilité intermédiaire entre le scanner et l'échographie[26].
L'endoscopie permet de glisser un tube dans le duodénum jusqu'à l'émergence du canal pancréatique. Une injection à ce niveau d'un produit de contraste avec radiographie permet de faire une cholangiopancréatographie. Ce dernier examen peut occasionnellement détecter un rétrécissement sur l'un des canaux, pouvant témoigner d'une tumeur compressive. Cet examen a cependant un faible rendement au niveau diagnostic. En couplant l'endoscope avec une sonde d'échographie, on obtient une échoendoscopie. Cet examen a une très bonne sensibilité pour détecter des tumeurs, même de petite taille[27]. Cet examen permet également d'effectuer une biopsie dirigée.
Biologie
Le CA 19.9 est le marqueur le plus intéressant, essentiellement dans l'évaluation de l'efficacité du traitement (taux qui s'effondre) et pour la détection d'une récidive (taux qui augmente). Il est, par contre, peu utilisé dans le dépistage systématique, son élévation n'étant pas spécifique du cancer du pancréas[28]. Une analyse génétique des tumeurs a montré l'existence de quatre familles différentes de mutations, qui sont chacunes susceptibles d'avoir un traitement spécifique[29]. Des études[30] ont montré la présence d'un biofilm, bactérien (Bacteroides, Gammaproteobacteria, Firmicutes, et Clostridium lituseburense) associé à la formation d'un adenocarcinome.
Anatomopathologie
La biopsie peut être chirurgicale. Elle peut être faite également lors d'une fibroscopie œso-gastro-duodénale, guidée par échoendoscopie.
L'adénocarcinome pancréatique peut présenter plusieurs formes histologiques :
- l'adénocarcinome ductulaire qui représente 90 % de l'ensemble des cas et 70 % des cancers de la « tête du pancréas » ;
- le cystadénocarcinome mucineux de meilleur pronostic ;
- le carcinome intra-ductulaire mucineux, également de meilleur pronostic ;
- l'adénocarcinome acinaire.
Il existe aussi des tumeurs kystiques du pancréas pouvant dégénérer (cystadénocarcinome) ou des tumeurs des canaux excréteurs du pancréas (TIPMP).
Diagnostic différentiel
Il existe des cancers du pancréas endocrines (très rares : vingt fois moins fréquent que les exocrines), révélés par leur sécrétion hormonale, donnant alors : un insulinome, glucanome, VIPome… Les tumeurs, souvent très petites, sont alors difficiles à localiser et à réséquer. Un ampullome (tumeur de l'ampoule de Vater) peut donner une symptomatologie identique à l'adénocarcinome de la tête, mais il s'agit d'une tumeur des voies biliaires, de bien meilleur pronostic. De même, un cholangiocarcinome du bas cholédoque peut être confondu avec un cancer du pancréas. Le pronostic est très sombre.
Classifications
La classification TNM (UICC 2002)
T (Tumeur)
- Tx Renseignements insuffisants pour classer la tumeur primitive
- T0 Pas de signe de tumeur primitive
- Tis Carcinome in situ
- T1 Tumeur limitée au pancréas, < 2 cm dans son plus grand diamètre
- T2 Tumeur limitée au pancréas, > 2 cm dans son plus grand diamètre
- T3 Tumeur étendue directement à n'importe lequel des organes suivants : duodénum, canal biliaire, tissu péripancréatique.
- T4 Tumeur étendue directement à n'importe lequel des organes suivants : estomac, rate, côlon, gros vaisseaux adjacents
N (Adénopathies régionales)
- Nx Renseignements insuffisants pour classer les adénopathies régionales
- N0 Pas de métastase ganglionnaire régionale
- N1 Envahissement des ganglions lymphatiques régionaux
- N1a Envahissement d'un seul ganglion
- N1b Envahissement de plusieurs ganglions
M (Métastases à distance)
- Mx Renseignements insuffisants pour classer les métastases à distance
- M0 Pas de métastase à distance
- M1 Présence de métastase(s) à distance
Vers une classification sur des bases génomique
À partir de l'étude génétique de 456 adénocarcinomes canalaires pancréatiques avérés, des analyses génomiques ont montré que des mutations sur 32 gènes pouvaient être en cause. Ce travail a aussi récemment permis d'identifier plusieurs sous-types moléculaires du cancer du pancréas, ce qui pourrait permettre à l'avenir de mieux cibler les traitements anticancéreux à appliquer à chaque sous-type de ce cancer[31] .
Évolution
Le cancer du pancréas est une tumeur de très mauvais pronostic.
Les métastases les plus fréquentes sont au niveau du foie, de l'abdomen et des poumons[6].
Lorsque le diagnostic de cancer de pancréas est porté, la chance de survie à 5 ans est de 1 à 5 %. 20 % des patients opérés de façon complète sont vivants à 5 ans. En revanche, pour les patients non opérables et métastatiques, la survie médiane est de 6 mois et la survie à 5 ans est nulle. Le décès est la conséquence d'une dissémination métastatique dans 70 % des cas et de l'extension locale dans 30 % des cas[6].
Traitement
Compte tenu de la gravité du pronostic, il est légitime d'envisager un traitement agressif chez les patients en bon état général pour lesquels un traitement chirurgical optimal est possible. Lorsque le patient n'est pas opérable (mauvais état général, lésion non opérable, métastases) la qualité de vie doit être préservée le plus longtemps possible. Les soins de support ont alors une place prépondérante.
Méthodes thérapeutiques
Chirurgie
La chirurgie était le traitement de première intention pour une tumeur n'excédant pas un certain volume et ne présentant pas de métastase ou de contact trop intime avec la veine porte et les autres vaisseaux. Mais la localisation de cette tumeur fait qu'elle n'est pas facile d'accès (beaucoup de veines sont derrière). Par ailleurs, des protocoles récents montrent un avantage à pratiquer une radio-chimiothérapie pré et post opératoire dans des cas sélectionnés. L'exérèse n'est possible que dans 20 % des cas[6]. La rechute loco-régionale survient cependant dans 70 à 80 % des cas. La chirurgie d'exérèse de la tête du pancréas (duodéno-pancréatectomie céphalique) est lourde, du fait des rapports veineux, digestifs, et biliaires. Elle ne peut être proposée qu'à un patient en bon état général, en l'absence de tare respiratoire ou cardiaque. Pour les tumeurs de la queue du pancréas, la chirurgie de référence est la spléno-pancréatectomie caudale.
Dans le cas où aucune chirurgie curative n'est possible, on préférera, au besoin, une chirurgie palliative visant à traiter les symptômes, en permettant l'écoulement de la bile et du bol alimentaire : double dérivation bilio-digestive. Ces dérivations sont de plus en plus souvent réalisées par voie endoscopique, avec mise en place d'endoprothèses biliaires et duodénales.
Radiothérapie ou radio-chimiothérapie
En cas de tumeur évoluée, la radio-chimiothérapie est utilisée soit après la chirurgie soit à la place de celle-ci. La radiothérapie délivre 45 à 50 Gy en 5 à 6 semaines et est associée au 5-FU continu à faible dose. Utilisée à la suite de la chirurgie, en situation adjuvante, la radiochimiothérapie permet une diminution des rechutes locales mais le gain en survie reste faible[32]. Cette stratégie est controversée à l'heure actuelle, d'autres études la trouvant en effet délétère pour la survie[33].
Chimiothérapie
La chimiothérapie est utilisée en complément des traitements symptomatiques (chirurgie de dérivation, nutrition, traitements antalgiques, soutien psychologique). Les produits utilisés sont essentiellement la gemcitabine[34], et dans une moindre mesure, le 5-FU, le cisplatine et l'oxaliplatine. Dans les maladies métastatiques, l'effet palliatif est démontré pour la gemcitabine et la combinaison 5-FU et cisplatine. Le paclitaxel (Taxane) est un poison du fuseau. Il permet sous sa forme NAB (Abraxane d'améliorer l'efficacité de ce médicament en le vectorisant mieux vers la tumeur augmentant ainsi la concentration de Paclitaxel dans la tumeur. cf Étude MPACT.
En situation adjuvante, c’est-à-dire après une chirurgie à visée curative, la chimiothérapie permet de réduire le risque de récidive, de retarder celle-ci et d'améliorer la qualité de vie en atténuant les symptômes de la maladie.
Les protocoles de chimiothérapie validés dans le cancer du pancréas sont :
- Folfirinox
- Oxaliplatine 85 mg m−2
- J1 + irinotécan 180 mg m−2
- J1 + LV 400 mg m−2
- J1 suivi de 5FU 400 mg m−2
- Bolus J1 et J2,400 mg m−2 46h en perfusion continue 2 fois par mois
- Abraxane/Gemcitabine cf Avis de la Commission de Transparence de l'HAS
- Abraxane 125 mg m−2
- J1 + Gemcitabine 1 000 mg m−2
- J8 + Gemcitabine 1 000 mg m−2
- J15 + Gemcitabine 1 000 mg m−2
- Gemcitabine
- Gemcitabine 1 000 mg m−2 hebdomadaire 7 semaines sur 8 puis 3 semaines sur 4
- Cisplatine - LV5FU2 simplifié
- Cisplatine 50 mg m−2
- Acide Folinique 400 mg m−2
- 5FU 400 mg m−2 à J1
- 5FU 2 400 mg m−2 pendant 44 heures
- Gemcis
- Gemcitabine [/b][Quoi ?] 1 000 mg m−2
- Cisplatine [/b][Quoi ?] 25 mg m−2
- J1, J8, J15 reprise à J28
- Gemox
- Gemcitabine 1 000 mg m−2 à J1
- Oxaliplatine 100 mg m−2 à J2
- J1 = J14
Stratégies thérapeutiques
Les stratégies thérapeutiques présentées ici sont inspirées du référentiel de la Fédération française de cancérologie digestive de 2005. Les modes de traitement peuvent varier d'un pays à l'autre et d'une région à l'autre.
Tumeur résécable
Pour des tumeurs de petite taille, chez des patients en mesure de supporter une chirurgie d'exérèse à visée curative, le traitement de référence est une chirurgie à visée curative de type duodéno-pancréatectomie céphalique pour les tumeurs de la tête du pancréas et une spléno-pancréatectomie caudale pour les lésions de la queue du pancréas. Le traitement adjuvant dépendra de la qualité de la résection.
- en cas de résection complète avec des marges suffisantes (résection R0), le traitement adjuvant comprendra une chimiothérapie LV5FU2 pendant 6 mois.
- en cas de résection incomplète microscopique (R1) ou macroscopique (R2) le traitement adjuvant comprendra soit une chimiothérapie de type 5FU-cisplatine ou gemcitabine pendant six mois soit une radio-chimiothérapie.
Tumeur non opérable
Si la tumeur n'est pas résécable d'emblée mais qu'il est probable qu'un traitement par radiothérapie ou chimiothérapie permettra de réduire suffisamment la tumeur pour la rendre opérable, il est possible de commencer le traitement, dit « néo-adjuvant », par une association radio-chimiothérapie (avec 5FU-cisplatine) et de réévaluer par la suite l'opérabilité de la lésion. Dans un tiers des cas, une chirurgie curative peut être effectuée, aboutissant à une survie plus prolongée[35]. Si la lésion n'est absolument pas opérable, le choix est possible entre une chimiothérapie seule, une association de radio-chimiothérapie ou une chimiothérapie suivie d'une association de radio-chimiothérapie pour les patients dont la tumeur a diminué sous chimiothérapie.
Tumeur métastatique
1re ligne : Folfirinox, gemcitabine ou 5FU-cisplatine
2e ligne : gemcitabine, Gemox, 5FU-cisplatine ou Folfox en fonction de la première ligne.
Essais thérapeutiques
Pour les patients opérés de façon satisfaisante, les essais actuels étudient l'intérêt d'un traitement adjuvant comprenant une chimiothérapie à base de gemcitabine, suivi d'une association radiochimiothérapie, également avec de la gemcitabine. Pour les patients dont la tumeur n'est pas opérable, on évalue une association radio-chimiothérapie avec un protocole de chimiothérapie de type Gemox (GERCOR DO3-1). Pour les patients en phase métastatique, des thérapies ciblées sont introduites. L'erlotinib est un inhibiteur de tyrosine kinase qui a montré un certain intérêt dans le cancer du pancréas métastatique en association avec la gemcitabine mais le gain, en termes de durée de survie, reste très faible[36]. Le bévacizumab est un anticorps anti VEGF, utilisé de façon régulière dans le cancer du colon et dont l'intérêt se précise dans le cancer du sein et du poumon.
Recherche et prospective
La NOAA a annoncé mi-2017 que des extraits d'une éponge du genre Latrunculia (Latrunculia austini) prélevée en Alaska contiennent des molécules se montrant en laboratoire capables de lutter contre les cellules tumorales du cancer du pancréas[37],[38].
Notes et références
- Binder-Foucard F & al. (2013) Estimation nationale de l’incidence et de la mortalité par cancer en France entre 1980 et 2012. Partie 1 – Tumeurs solides. Saint-Maurice (Fra) : Institut de veille sanitaire, 2013. 122 p. | ISBN 978-2-11-138316-6 | ISBN net 978-2-11-138317-3 | ISSN 1956-6964
- Buscail L (2017) Cancer du pancréas : mais que se passe-t-il ? Hépato-Gastro & Oncologie Digestive 1(1) (résumé)
- Larsson SC1, Håkanson N, Permert J& Wolk A (2006) Meat, fish, poultry and egg consumption in relation to risk of pancreatic cancer: a prospective study. |Int J Cancer. juin 1;118(11):2866-70 (résumé)
- Monnereau A & al. (2013) "" Estimation nationale de l’incidence des cancers en France entre 1980 et 2012 ; Étude à partir des registres des cancers du réseau Francim Partie 2 – Hémopathies malignes
- [PDF]Le registre genevois des tumeurs
- Ryan DP, Hong TS, Bardeesy N, Pancreatic adenocarcinoma, N Engl J Med, 2014;371:1039-1049
- Cancers digestifs : pancréas, rectum, Éditions John Libbey Eurotext, , p. 19
- Le cancer du pancréas sur le site de l'Inserm lire en ligne
- William Berrebi, Hépatologie, gastro-entérologie, De Boeck Secundair, , p. 407
- In Acta Oncologica, Kartheeban Nagenthiraja, Marianne Ewertz, Gerda Engholm and Hans H. Storm. Incidence and mortality of pancreatic cancer in the Nordic countries 1971–2000. 2007, Vol. 46, No. 8, Pages 1064-1069 (doi:10.1080/02841860701381234) lire en ligne
- Zhao Z1, Yin Z2, Pu Z3, Zhao Q4 (2017), Association Between Consumption of Red and Processed Meat and Pancreatic Cancer Risk: A Systematic Review and Meta-analysis| Clin Gastroenterol Hepatol. |avril|15(4):486-493.e10. doi: 10.1016/j.cgh.2016.09.143. Epub 2016 Sep 28 (résumé).
- Zhao Z1, Yin Z2, Pu Z3, Zhao Q (2016) Association Between Consumption of Red and Processed Meat and Pancreatic Cancer Risk: A Systematic Review and Meta-analysis| Clin Gastroenterol Hepatol. | avril|15(4):486-493.e10. doi: 10.1016/j.cgh.2016.09.143. Epub 2016 Sep 28 (résumé).
- (en) Batty GD, Kivimaki M, Morrison D. et al. « Risk factors for pancreatic cancer mortality: extended follow-up of the original Whitehall Study » Cancer Epidemiol Biomarkers Prev. 2009;18:673-675.
- Tom I. Lund Nilsen, Lars J. Vatten : A prospective study of lifestyle factors and the risk of pancreatic cancer in Nord-Trøndelag, Norway. Cancer Causes & Control, juillet 2000, Volume 11, no 7, pp. 645-652. lire en ligne
- (en) Li D, Morris JS, Liu J. et al. « Body Mass Index and risk, age of onset, and survival in patients with pancreatic cancer » JAMA 2009;301:2553-62.
- (en) Shi C, Hruban RH, Klein AP. « Familial pancreatic cancer » Arch Pathol Lab Med. 2009;133:365-74.
- (en) Klein AP, Brune KA, Petersen GM et al. « Prospective risk of pancreatic cancer in familial pancreatic cancer kindreds » Cancer Res, 2004;64:2634-2638
- Alhonen, L., Parkkinen, J. J., Keinänen, T., Sinervirta, R., Herzig, K. H., & Jänne, J. (2000) “Activation of polyamine catabolism in transgenic rats induces acute pancreatitis” ; Proc. Natl. Acad. Sci. USA 2000 97: 8290-8295 (résumé).
- Porta M, Fabregat X, Malats N et al. Exocrine pancreatic cancer: symptoms at presentation and their relation to tumour site and stage, Clin Transl Oncol, 2005;7:189-197
- (en) « Top Honors Awarded at Intel ISEF 2012 », Intel
- (en) Joe Burris, « North County student wins Intel Science Fair's top prize », The Baltimore Sun,
- (en) « US teen invents advanced cancer test using Google » page BBC News sur Andraka, 20 août 2012.
- AFP & Science et Avenir (2017), Un nouveau test sanguin offre l'espoir de détecter tôt un cancer du pancréas, le 13.07.2017
- (en) Karmazanovsky G, Fedorov V, Kubyshkin V, Kotchatkov A. « Pancreatic head cancer: accuracy of CT in determination of resectability » Abdom Imaging 2005;30:488-500.
- (en) Bipat S, Phoa SS, van Delden OM, Bossuyt PM, Gouma DJ, Laméris JS et al. Ultrasonography, computed tomography and magnetic resonance imaging for diagnosis and determining resectability of pancreatic adenocarcinoma: a meta-analysis, J Comput Assist Tomogr, 2005;29:438-45
- (en) DeWitt J, Deveraux B, Chriswell M, McGreevy K, Howard T, Imperiale TF. et al. « Comparison of endoscopic ultrasonography and multidetector computed tomography for detecting and staging pancreatic cancer » Ann Intern Med. 2004;141:753-63.
- (en) M Hidalgo. « Pancreatic cancer » N Eng J Med. 2010;362:1605-17.
- "Medisite:il existe 4 différents types de cancer du pancréas"
- "Nbci, 2005:Bacterial biofilm within diseased pancreatic and biliary tracts"
- Peter Bailey & al. (2016) Genomic analyses identify molecular subtypes of pancreatic cancer ; Nature ; doi:10.1038/nature16965mis en ligne le (résumé)
- (en) Klinkenbijl JH, Jeekel J, Sahmoud T et al. « Adjuvant radiotherapy and 5-fluorouracil after curative resection of cancer of the pancreas and periampullary region: phase III trial of the EORTC gastrointestinal tract cancer cooperative group », Ann Surg. 1999;230:776-782.
- (en) Neoptolemos JP, Stocken DD, Friess H et al. « A randomized trial of chemoradiotherapy and chemotherapy after resection of pancreatic cancer », N Engl J Med. 2004;350:1200-1210.
- (en) Burris HA III, Moore MJ, Andersen J. et al. « Improvements in survival and clinical benefit with gemcitabine as first-line therapy for patients with advanced pancreas cancer: a randomized trial » J Clin Oncol. 1997;15:2403-13.
- (en) Gillen S, Schuster T, Meyer zum Büschenfelde C, Friess H, Kleeff J. « Preoperative/Neoadjuvant Therapy in Pancreatic Cancer: A Systematic Review and Meta-analysis of Response and Resection Percentages » PLoS Med. 2010;7(4):e1000267. DOI:10.1371/journal.pmed.1000267
- (en) Moore MJ, Goldstein D, Hamm J. et al. « Erlotinib plus gemcitabine compared with gemcitabine alone in patients with advanced pancreatic cancer: a phase III trial of the National Cancer Institute of Canada Clinical Trials Group » J Clin Oncol. 2007;25:1960-6.
- Rooper, C., Stone, R., Etnoyer, P., Conrath, C., Reynolds, J., Greene, H. G., ... & Demopoulos, A. (2017). Deep-Sea Coral Research and Technology Program: Alaska Deep-Sea Coral and Sponge Initiative Final Report.
- Gevers L (2017) Une éponge verte d'Alaska contre le cancer du pancréas ; le 31.07.2017
Voir aussi
Articles connexes
Bibliographie
- Binder-Foucard F & al. (2013) Estimation nationale de l’incidence et de la mortalité par cancer en France entre 1980 et 2012. Partie 1 – Tumeurs solides. Saint-Maurice (Fra) : Institut de veille sanitaire, 2013. 122 p. | ISBN 978-2-11-138316-6 | ISBN net 978-2-11-138317-3 | ISSN 1956-6964
- Portail de la médecine