Zona
Le zona est une dermatose virale, due au virus de l'herpes zoster, le même virus que la varicelle. L'adjectif s'y rapportant est zostérien.
| Spécialité | Infectiologie (en) |
|---|
| CISP-2 | S70 |
|---|---|
| CIM-10 | B02 |
| CIM-9 | 053 |
| DiseasesDB | 29119 |
| MedlinePlus | 000858 |
| eMedicine | 1132465 |
| eMedicine | med/1007 derm/180emerg/823oph/257ped/996 |
| MeSH | D006562 |
![]()
L'affection se complique essentiellement de douleurs qui peuvent devenir chroniques et invalidantes par névrite post-zostérienne.
Étiologie
Le zona est une maladie virale due à une réactivation du virus varicelle-zona ou VZV, pour Varicella Zoster Virus, appartenant à la famille des herpèsvirus, qui est le virus responsable de la varicelle
Physiopathologie
Le virus VZV, après la guérison de la varicelle, reste quiescent dans les ganglions nerveux, sans s'intégrer aux chromosomes hôtes. Le plus souvent à l'occasion d'une baisse de l'immunité (âge avancé, mononucléose, simple stress, SIDA déclaré, certains cancers, etc.), le virus se réactive dans un ou plusieurs ganglions nerveux. De là, il remonte par les fibres nerveuses jusqu'à la peau (ou les muqueuses selon les nerfs touchés), provoquant une éruption caractéristique de la varicelle. Cependant, à la différence de la varicelle, la topographie de l'éruption est limitée aux métamères des ganglions dans lesquels le virus s'est réactivé (c’est-à-dire dans une région de peau et/ou de muqueuse bien caractéristique, correspondant au territoire d'innervation du ou des nerfs correspondant aux ganglions nerveux infectés).
Les lésions microscopiques de la peau sont identiques à celles de la varicelle (présences de cellules géantes multinucléées avec infiltration de mononucléaires). Le diagnostic étant habituellement aisé, une analyse histologique n'est en général pas nécessaire.
Le facteur de risque principal reste l'âge[1], probablement par baisse de l'immunité cellulaire[2].
Signes cliniques
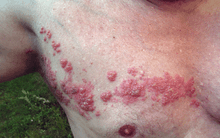
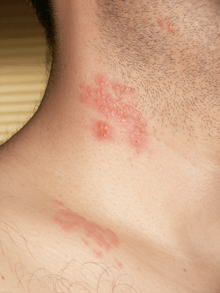
Les trois principales formes de zona sont la forme intercostale, notable par sa fréquence, et les formes ophtalmique et otitique, remarquables par le risque important de complications.
Formes habituelles
L'éruption peut être précédée de quelques jours par des douleurs sur la future zone concernée. Les lésions sont typiquement unilatérales.
Tout comme pour la varicelle, les lésions apparaissent par poussées successives, mais limitées au territoire sensitif touché (topographie radiculaire dans le territoire du ganglion sensitif où la réactivation du virus s'est produite) : il en résulte ainsi des lésions d'âges différents, mélangeant ainsi des microvésicules, vésicules et pustules avec des croûtes sur des placards érythémateux. Ces vésicules ont des parois et se remplissent d'un liquide purulent. Les croûtes tombent au bout de sept à dix jours[1].
Contrairement à la varicelle où le prurit est prédominant, le zona est plus souvent marqué par des douleurs, pouvant même se montrer invalidantes dans les territoires atteints (territoire radiculaire), même après la guérison : on parle alors de douleurs post-zostériennes, qui sont à classer dans les douleurs de type neurologique (douleur de désafférentation). Les douleurs sont aussi décrites comme une sensation de brûlure, d'élancements, de sensation électrique, de sensation de piqûre d'orties.
Le cas le plus fréquent est celui du zona intercostal, qui correspond à la réactivation du VZV au niveau d'un ganglion sensitif d'un nerf intercostal. Il arrive que plusieurs racines nerveuses soient touchées simultanément. Citons aussi les territoires abdomino-lombaires et pelviens, ainsi que la région cervicale (territoire d'Arnold, C2 et C3) comme régulièrement touchés, avec palpation d'adénopathies satellites.
Le zona cervical, C4 et C5, est particulièrement douloureux car il y a une irritation importante des articulations de l'épaule. Cette douleur est due à l'attaque des nerfs sensitifs par le virus. Comme le zona thoracique donne des douleurs intercostales.
Durée de l'affection : Pour une guérison cutanée complète, il faut compter (sans complication) 3 à 9 semaines ou plus[réf. nécessaire].
Zona ophtalmique
Il représente environ 10 % des zonas. Le zona ophtalmique, en absence de soins, peut altérer la qualité de la vue en raison de l'atteinte de la cornée. La réactivation du virus a lieu au niveau du ganglion de Gasser et atteint le territoire sensitif de la branche V1 du nerf trijumeau, correspondant au nerf ophtalmique. L'éruption touche le front, le pourtour de l'œil (annexes de l'œil, paupières…) et la cornée, de façon unilatérale. L'atteinte cornéenne n'est pas visible par un examen direct, et nécessite un examen par lampe à fente et instillation d'un produit de coloration à la lumière bleue. Le diagnostic différentiel peut être une atteinte herpétique, un érysipèle, une dacryocystite, un eczéma de paupière, etc.
Les principales complications du zona ophtalmique sont :
- la kératite (25 à 30 % des cas), dont la forme compliquée évolue vers l'opacification, la perforation et l'anesthésie de la cornée ;
- l'uvéite, c'est-à-dire une atteinte de l'iris, pouvant se compliquer en glaucome ;
- les atteintes de la rétine ou du nerf optique pouvant se compliquer en une baisse de l'acuité visuelle, voire en une cécité monoculaire ;
- une névrite optique ;
- une surinfection.
Zona otitique
C'est une forme très particulière, due à la réactivation du VZV dans le ganglion géniculé et qui touche par conséquent le nerf facial (VIIe paire crânienne), un nerf essentiellement moteur avec donc un risque de paralysie faciale. Ce type de zona débute généralement par une douleur dans la région d'une oreille puis une éruption, inconstante, se produit dans le conduit auditif externe (correspondant à la zone de Ramsay-Hunt (seul territoire d'innervation sensitive cutanée du nerf facial). Il peut par ailleurs exister des acouphènes (perception de sons qui n'ont pas d'existence réelle) et des vertiges, ainsi qu'une baisse de l'audition. La classique paralysie faciale peut survenir dès le stade douloureux ou dans les jours suivant l'éruption, avec un risque de persistance, plus ou moins importante.
Diagnostic
En règle générale, il reste clinique (description des symptômes et aspect des lésions) et il n'est, le plus souvent, pas besoin de faire d'autres examens.
L'antigène viral peut être retrouvé dans les lésions par immunofluorescence. L'ADN viral peut être, lui, mis en évidence par PCR, ce dernier test ayant une sensibilité proche de 100 %, supérieure à l’immunofluorescence[3]. L'intérêt de ce test est essentiellement en cas de suspicion de formes viscérales, plus rares et atypiques.
Complications
La majorité des atteintes par le zona sont tout à fait banales et guérissent spontanément, mais contrairement à la varicelle, le corps ne peut s'immuniser contre les récurrences sous forme de zona et la complication la plus fréquente est donc tout simplement « la récidive » (qui est cependant loin d'être systématique).
Il peut cependant survenir des complications plus ou moins graves, dans l'immédiat ou ultérieurement.
Phase aiguë
- Douleurs intenses ;
- surinfection locale (impétiginisation) et générale ;
- nécrose de la peau ;
- zona extensif chez l'immunodéprimé : l'éruption est plus accentuée avec des lésions bulleuses hémorragiques et nécrotiques, durée et étendue de l'éruption plus importantes. Les zonas ophtalmiques sont plus fréquents. Il existe parfois une dissémination au niveau des organes profonds, responsable d'une mortalité de 10 %.
À distance
- Douleurs post-zostériennes, qui constituent la complication chronique la plus fréquente du zona, concernant un cinquième des patients[4] ;
- Complications neurologiques : paralysie faciale, myélite transverse…
- Cicatrices inesthétiques ;
- Baisse de l'acuité visuelle ou cécité (dans les suites d'un zona ophtalmique).
Prévention
Le vaccin habituel contre la varicelle chez le nourrisson n'a pas démontré actuellement une efficacité sur la prévention du zona (essentiellement en raison du manque de recul, la vaccination ayant lieu dans l'enfance et le zona survenant après la soixantaine en général).
Un vaccin contre le zona, Zostavax, plus fortement dosé et proche de celui utilisé pour les enfants contre la varicelle, est disponible en Europe[5],[6]. Destiné à être injecté chez la personne âgée, il permet de diminuer de près de 50 % le risque de développer un zona, et de 65 % la survenue des douleurs post-zostériennes[7]. Cette efficacité diminue cependant avec l'âge.
Un second vaccin, Shingrix, est actuellement en développement par le laboratoire GlaxoSmithKline Vaccines (fin de phase III des essais cliniques en 2014). Il s'agit d'un vaccin recombinant, totalement différent du vaccin contre la varicelle de l'enfant. Lesdits essais cliniques de phase III ont démontré une efficacité de plus de 97 %[8].
La vaccination par Zostavax n'est pas recommandée chez la personne immunodéprimée, car le risque d'infection par le virus est réel. Par contre, le candidat-vaccin de GSK Vaccines n'étant pas un vaccin vivant atténué, il pourrait être indiqué chez les personnes immunodéprimées. En cas de greffe de moelle ou chez les malades du sida, l'aciclovir en traitement continu est une prévention possible et démontrée[9].
Traitements
La dernière conférence de consensus française sur le sujet, datant de 1998, pose les bases de cette partie de l'article[10].
Des sensations de brûlure peuvent apparaître à la phase aiguë. Le traitement du zona est en général purement symptomatique :
Soins locaux
- Toilette à l'eau tiède avec savon non agressif (pain dermatologique, savon surgras…) et non antiseptique. Certains patients supportent sans aucun problème le savon ordinaire.
- Antiseptique après la toilette : par exemple chlorhexidine ou fluorescéine, en solution aqueuse (et non alcoolique, trop agressif, mais pas toujours). Ce traitement est destiné à éviter la surfection bactérienne (impétiginisation).
Si le patient le supporte et qu'il n'y a pas de lésions à vif par grattage, l'alcool à 70° peut être utilisé.
Traitement symptomatique
En cas de douleurs (brûlures, élancements) :
- antalgiques de la classe I (paracétamol) à III (morphine) en fonction de l'intensité douloureuse. La dose journalière maximale de paracétamol est de 3 g par jour, elle peut être associée à de la codéine ;
- certaines benzodiazépines comme le clonazépam (Rivotril) ;
- les anti-inflammatoires (stéroïdiens et non stéroïdiens) sont efficaces sur les douleurs[11] mais ne doivent être employés qu'en association avec un traitement antiviral en raison du risque d'immunodépression. Le diclofénac, 50 mg deux à trois fois par jour, peut être prescrit.
Si la douleur persiste malgré ce traitement et le repos au lit, on peut envisager des opiacés mais seulement pour quelques jours.
Les principales molécules utilisées, outre les antalgiques usuels, sont l'amitriptyline (Laroxyl, Elavil), la gabapentine[12] (Neurontin) et la carbamazépine (Tegretol). L'amitriptyline entraîne une diminution de moitié de l'intensité des douleurs chez 50 % des patients, avec une moindre fréquence des paroxysmes douloureux. Une combinaison de traitements peut être utilisée. Il existe aussi des traitements faisant appel à des techniques physiques, comme la neurostimulation transcutanée, ou l'injection intrathécale hebdomadaire de méthylprednisolone + lidocaïne.
Antiprurigineux en cas de fortes démangeaisons, l'aggravation des lésions par le grattage entraînant un risque cicatriciel. On peut prescrire de façon systématique des antihistaminiques (cétirizine, dimétindène, dichlorhydrate d'hydroxyzine). En local, il y a peu de choses. Le CBIP se positionne comme suit « antiprurigineux : l'efficacité des préparations contenant un antihistaminique et/ou un anesthésique local est souvent douteuse, et il existe un risque élevé de réactions allergiques. » Il existe des corticostéroïdes à usage local, mais ils sont dans l'ensemble contre-indiqués en cas d'affection virale. Il existe une crème à l'extrait de Chamomilla recutita, l'efficacité n'est pas prouvée, elle peut servir comme anti-irritant. On peut utiliser les mêmes soins que pour la varicelle : compresses d'eau froide.
Traitement antiviral
Le traitement antiviral, qui agit directement sur l'agent infectieux responsable du zona, était précédemment réservé aux cas pour lesquels des complications sont à craindre. Cela concernait essentiellement les patients immunodéprimés et la forme ophtalmique du zona. Quand il est indiqué, le traitement doit être mis en route le plus précocement possible. La tendance actuelle est de prescrire systématiquement un traitement antiviral, de façon à éviter les douleurs zostérienne, atténuer les symptômes et accélérer la cicatrisation. Il n' a cependant pas démontré d'efficacité dans la prévention des douleurs post zostériennes[13].
Les molécules disponibles susceptibles d'être actives sur le VZV sont l'aciclovir (800 mg toutes les quatre heures sauf la nuit, pendant au moins sept jours), le valaciclovir (trois prises par jour) et le famciclovir (Oravir). Le valaciclovir aurait une meilleure biodisponibilité mais est beaucoup plus coûteux. L'efficacité du traitement est plus marquée s'il est débuté dans les trois premiers jours de l'apparition des lésions, l'idéal serait qu'un patient immunodéprimé connaisse les premiers signes d'apparition du zona, afin de démarrer le traitement le plus précocement possible. Un traitement dans les 72 heures donne plus de chance dans l'éradication des douleurs zostériennes.
Le foscarnet peut être utilisé en cas de virus résistant à l'aciclovir.
Cas particuliers
Le traitement antiviral du zona ophtalmique est systématique. L'aciclovir ou le valaciclovir, utilisés par voie orale sur une durée d'au moins une semaine, sont indiqués pour éviter les complications oculaires. Le zona ophtalmique doit être systématiquement pris en charge en urgence par un spécialiste, qui jugera de l'opportunité de traitement complémentaire (aciclovir en pommade ophtalmique) selon le type d'atteinte oculaire. Les corticoïdes sont formellement contre-indiqués car susceptible de provoquer une flambée de la maladie. Un collyre mydriatique peut être associé afin d'éviter les synéchies (adhérences) cicatricielles[1].
Le traitement du zona otitique, du fait du risque de persistance d'une paralysie faciale, occasionne un traitement antiviral systématique. Malgré ce traitement, le risque persiste cependant. À noter que la corticothérapie est contre-indiquée pour certains en début de traitement[14].
Chez le patient immunocompétent, le traitement antiviral est proposé aux sujets de plus de 50 ans, pour prévenir les douleurs post-zostériennes plus fréquentes à partir de cet âge. Il fait appel au valaciclovir ou au famciclovir par voie orale pendant 7 jours. Selon le CBIP (Centre belge d'information pharmacothérapique), l'aciclovir et le valaciclovir ont la même efficacité contre le virus Varicella-Zoster. Le valaciclovir est la prodrogue de l'aciclovir. Chez l'adulte de moins de 50 ans, et dans le même but, certains proposent aussi le même traitement en cas d'éruption très floride, ou de douleurs intenses lors de la phase prodromique ou de la phase éruptive. En France, le traitement antiviral du zona chez les sujets immunocompétents de moins de 50 ans ne fait pas l'objet d'une prise en charge par l'Assurance maladie, en Belgique seulement en cas de zona ophtalmique.
Contagiosité
Étant donné que les vésicules et les croûtes du zona, de la même façon que celles de la varicelle, contiennent le VZV, il existe un risque contagieux pour les personnes non immunisées (c’est-à-dire celles qui n'ont jamais contracté la varicelle et non vaccinés) : ces personnes peuvent alors développer une varicelle (et non un zona qui est une réactivation interne d'une varicelle ancienne). Pour un malade atteint du zona, les personnes à éviter sont donc les très jeunes enfants et les femmes enceintes, ainsi que les personnes immunodéprimées chez qui une varicelle pourrait avoir de graves conséquences. Noter cependant que les nourrissons qui sont allaités au sein maternel seraient protégés par le caractère immunitaire de ce type d'alimentation[réf. nécessaire].
Épidémiologie
L'incidence annuelle est comprise entre 1,5 et 4 nouveaux cas pour mille[15]. Elle est beaucoup plus fréquente chez la personne âgée (avec un risque supérieur à 50 % de contracter la maladie après 85 ans[1]) ainsi que chez le patient immunodéprimé (dont SIDA). Elle tend à augmenter, du moins aux États-Unis[16]. La surveillance de l'évolution de l'incidence en France est effectuée par le réseau Sentinelles de l'INSERM.
La fréquence des douleurs post-zostériennes atteint près de 40 % chez la personne âgée[15].
Notes et références
- (en) Cohen JI, « Herpes Zoster », N Engl J Med, no 369, , p. 255-263 (lire en ligne)
- (en) Hayward AR, Herberger M., « Lymphocyte responses to varicella zoster virus in the elderly », J Clin Immunol., no 7, , p. 174-178 (lire en ligne)
- (en) Sauerbrei A, Eichhorn U, Schacke M, Wutzler PJ., « Laboratory diagnosis of herpes zoster », J Clin Virol., no 14, , p. 31-36 (lire en ligne)
- (en) Johnson RW, Rice AS, « Postherpetic neuralgia » N Engl J Med, 2014;371:1526-1533
- (en) « Zostavax », sur www.ema.europa.eu
- (en) « Zostavax - Summary of product characteristics » [PDF], sur www.ema.europa.eu
- (en) MN Oxman, MJ Levin, GR Johnson et al., « A vaccine to prevent herpes zoster and postherpetic neuralgia in older adults », N Engl J Med, no 352, , p. 2271-84. (PMID 15930418, lire en ligne)
- (en) « Pivotal phase III study of GSK shingles candidate vaccine meets its primary endpoint », sur www.gsk.com,
- (en) Kawamura K, Wada H, Yamasaki R, Ishihara Y, Kanda Y et al., « Prophylactic role of long-term ultra-low-dose acyclovir for varicella zoster virus disease after allogeneic hematopoietic stem cell transplantation », Int J Infect Dis, no 19, , p. 26-32. (PMID 24211377, DOI 10.1016/j.ijid.2013.09.020, lire en ligne [html])
- Voir la « 11e conférence de consensus en thérapeutique anti infectieuse de la Société de pathologie infectieuse de langue française (SPILF) : Prise en charge des infections à VZV » Med Mal Infect. 1998;28:1-8. [PDF]
- (en) Whitley RJ, Weiss H, Gnann JW Jr et al., « Acyclovir with and without prednisone for the treatment of herpes zoster: a randomized, placebo-controlled trial », Ann Intern Med, no 125, , p. 376-383 (lire en ligne)
- (en) Rice AS, Maton S., « Gabapentin in postherpetic neuralgia: a randomised, double blind, placebo controlled study », Pain, no 94, , p. 215-224 (lire en ligne)
- (en) Li Q, Chen N, Yang J et al., « Antiviral treatment for preventing postherpetic neuralgia », Cochrane Database Syst Rev, no 2, , CD006866 (résumé)
- Nicolas Danziger et Sonia Alamowitch, Neurologie, collection Med-Line.
- (en) DW Kimberlin, RJ Whitley, « Varicella–zoster vaccine for the prevention of herpes zoster », New Eng J Med, no 356, , p. 1338-43. (résumé)
- (en) Rimland D, Moanna A., « Increasing incidence of herpes zoster among veterans », Clin Infect Dis., no 50, , p. 1000-1005 (lire en ligne)
- Portail de la médecine
- Portail de la virologie
- Portail des maladies infectieuses