Variole du singe
La variole du singe, ou orthopoxvirose simienne, ou monkeypox est une zoonose due à un virus (famille poxviridiae) du même genre orthopoxviridae que celui de la variole humaine.
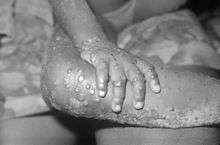
Il sévit dans le centre de l'Afrique tropicale. Le virus enzootique dans les forêts ombrophiles d'Afrique centrale et occidentale peut se transmettre à l'homme, causant un syndrome dont les manifestations cliniques sont analogues à celles de la variole (éruption pustuleuse, fièvre, symptômes respiratoires entraînant parfois la mort). La maladie est grave : 1 à 10 % des malades en meurent en Afrique). Elle peut être confondue avec la variole, et le diagnostic différentiel clinique n'existe pas. Seule l'analyse en laboratoire peut confirmer sa présence.
On suppose que la transmission se fait par contact direct ou indirect avec des rongeurs sauvages.
Les premiers cas humains ont été décrits en 1970 en RDC. Le nombre de cas et d'épidémie semble augmenter en Afrique depuis 2000, probablement avec l’interruption de la vaccination antivariolique qui assurait une protection croisée contre le Monkey Pox.
Historique
Découverte chez le singe
Le virus monkeypox a été découvert en 1958, isolé à partir des lésions d'une éruption généralisée survenue chez des singes en captivité (Institut de Sérologie d'État de Copenhague, au Danemark). La découverte étant une menace potentielle pour l'éradication de la variole humaine, une longue enquête de surveillance a été menée par l'OMS en Europe et aux États-Unis. On a pu ainsi observer une dizaine d'épidémies de monkeypox chez les singes en captivité (animalerie de laboratoire et zoo) surtout chez les macaques (de l'espèce macaca cynomolgus ou fascicularis), les orang-outans étant très sensibles (décès avant l'éruption)[1].
Ces épidémies ont cessé après 1968, avec l'amélioration des conditions de transport des singes importés, et une plus grande utilisation en laboratoire des singes nés en captivité. Les singes malades étaient importés d'Asie, mais les études révèlent qu'ils ont dû être infectés durant le transport, en contact avec d'autres singes, ou autres animaux sauvages importés, et que l'habitat naturel du virus était plutôt l'Afrique[1].
Découverte chez l'homme
Le premier cas humain a été découvert en 1970, à l'hôpital de Basankusu (République démocratique du Congo, ex-Zaïre). Il s'agissait d'un enfant d'un village de la région. L'hôpital de Basankusu couvre une large zone rurale dont la population était estimée à 62 000 habitants en 1970, en majorité petits agriculteurs et chasseurs-cueilleurs regroupés en petits villages situés à la lisière de forêt tropicale humide. Ce cas a été détecté, car les échantillons biologiques ont été étudiés dans le cadre de la surveillance OMS de la variole.
Épidémies occasionnelles
D'autres cas surviennent dans les années qui suivent en Afrique de l'Ouest (Liberia, Sierra Leone, Nigeria, Côte d'Ivoire...). De 1981 à 1988, on compte de 300 à 400 cas survenus en Afrique centrale et de l'ouest, presque tous des cas isolés[2],[3]. La plupart des épidémies décrites l'ont été en République démocratique du Congo (RDC) où des foyers naissent régulièrement depuis les années 1980 avec ; un premier cas en 1970 (1 malade) dans la région de l'Équateur, une épidémie (41 malades) en 1971-1980, et une autre (338 malades) en 1986.
La majorité des épidémies connues surviennent régulièrement en République démocratique du Congo, dans deux provinces (Kasaï Oriental et Équateur) dont celle de 1996-1997 (519 cas), puis en 1999 dans la région de Mbuji-Mayi avec 315 malades, encore une fois la province de l'équateur en 2001 et 2002 avec respectivement 23 et 293 malades et enfindans la région de Kabinda en 2005 avec 311 personnes sont tombées malades[4]. En 2005, 19 cas ont été signalés au Sud Soudan dans la région de Bentiu. Le monkeypox reste une maladie rare en Afrique, particulière à des petites localités en bordure forestière, et paraissant épargner les grandes villes, ce qui le distingue radicalement de ce que fut la variole.
Les autres pays africains sporadiquement touchés sont : Congo, Cameroun, Côte d’Ivoire, Gabon, Nigeria, Liberia, République centrafricaine et Sierra Leone, qui ont connu quelques cas dans les années 1990.
En 2003, une épidémie est survenue aux États-Unis, elle a été rapportée à l'importation depuis le Ghana de plusieurs espèces de rongeurs sauvages, dont les rats de Gambie. Ces derniers auraient contaminé des chiens de prairies dans des animaleries, vendus ensuite comme animaux de compagnie, eux-mêmes à l'origine de l'épidémie humaine.
Selon le CDC[5], le 8 juillet 2003, 71 cas (dont 35 confirmés) ont concerné 6 états ; Wisconsin (39 cas), Indiana (16 cas), Illinois (12 cas), Missouri (2 cas), Kansas (1 cas), Ohio (1 cas). Tous les patients ont été en contact avec un chien de prairie malade. Il n'y a eu aucun décès et aucune transmission interhumaine, mais la maladie était similaire à celle existant en Afrique.
Les autorités fédérales de santé américaines ont alors interdit l'importation de tout rongeur africain (vente, distribution et transport), ainsi que le lâchage de chien de prairie domestique dans la nature. Outre le rat de Gambie, d'autres espèces africaines de rongeurs ont été interdites de lâchage : écureuil, porc-épic à queue en brosse, souris rayée, souris de la famille des gliridés[6]. En 2015, le rat de Gambie reste considéré comme un réservoir potentiel, et un facteur de transmission possible[7],[8].
Mi-2007, des épidémies avaient encore sévi au Congo-Brazzaville dans région de Likouala déjà touchée en 2003 (nord-est du pays – frontalière de la RDC), de juin 2007 à fin août 2007, avec presque 80 cas humains.
Réservoir et transmission
Le réservoir du virus est représenté par les rongeurs, pangolins, écureuils des forêts tropicales humides d'Afrique centrale et de l'Ouest. Le réservoir exact n'a pas été identifié, le candidat le plus probable parait être l'écureuil.
La maladie affecte les primates et d'autres mammifères (comme les gazelles et antilopes) , essentiellement par contact avec les rongeurs sauvages, et occasionnellement l'homme (chasseur-cueilleur en forêt). Dans les années 1980, les Pygmées qui chassent dans les forêts reconnaissent la maladie sur photo et lui donnent un nom, alors que les Bantous qui vivent en communautés agricoles disent n'en avoir jamais vu[9].
En principe, les cas humains surviennent de façon sporadique ou isolée, la transmission interhumaine étant considérée comme rare, mais les données épidémiologiques récentes suggèrent qu'elles sont en réalité plus importantes. Lors de l'épidémie qui a sévi en République démocratique du Congo en 1996 et 1997, 28 % des gens en contact direct avec un malade au cours de sa période d'incubation étaient touchés. Et en 2003, jusqu'à 6 « générations de transmission interhumaine » ont été démontrées.
Clinique
Chez l'animal
Chez le singe, le plus souvent, aucun signe n'apparaît avant l'éruption. Cette éruption débute par des papules sur tout le corps, particulièrement à la paume des mains et la plante des pieds. Elles se transforment en vésicules et pustules croûteuses qui tombent en 7-10 jours en laissant des petites cicatrices. La gravité de la maladie est variable selon les espèces de singes.
Chez le chien de prairie et d'autres rongeurs, le monkeypox débute par une léthargie, perte d'appétit, adénopathies, puis une inflammation oculaire et nasale évoluant vers une pneumonie[10].
Chez l'homme
La transmission de l'animal à l'homme se fait par contact direct avec une lésion chez l'animal ou par ses sécrétions respiratoires, ou encore par contact indirect (litière contaminée)[10].
Chez l'homme, le monkeypox se présente cliniquement comme la variole humaine : fièvre, éruption caractéristique dans les 48 heures (0-5 jours), etc. On note cependant une plus grande fréquence des adénopathies, insuffisante toutefois pour permettre un diagnostic différentiel[11].
Chez l'homme, le monkeypox se distingue de la variole, par une gravité relativement moindre (létalité estimée entre 1 et 10 % en Afrique[4]), et une épidémiologie très différente (survenue sporadique, en cas isolés, en zone forestière). La plupart des décès surviennent chez les très jeunes enfants.
Diagnostic
Le diagnostic différentiel doit se faire avec la variole, la varicelle, la rougeole, les infections bactériennes cutanées, la gale, la syphilis, et les allergies médicamenteuses.
Le diagnostic de certitude se fait en laboratoire : titrage ELISA, recherche d'antigènes, PCR, isolement du virus en culture cellulaire.
Traitement et Prévention
Il n'existe pas de médicament spécifique. Le traitement est symptomatique.
La vaccination contre la variole donne une protection croisée contre le monkeypox (efficacité de 85 %)[12], ou une forme très atténuée de la maladie. L'arrêt des vaccinations à partir de 1980 pourrait expliquer une plus grande ampleur des transmissions inter-humaines en Afrique. Le personnel soignant s'occupant de patients atteints de monkeypox devrait envisager une vaccination antivariolique. Dans tous les cas, le risque doit être réduit par l'évitement de contact physique avec le patient et le port d'un équipement protecteur.
La prévention de la maladie pourrait passer par l'interdiction ou restriction du commerce des petits mammifères et singes africains. Les animaux en captivité ne doivent pas être vaccinés contre la variole (risque de vaccines animales). Les animaux suspects doivent être isolés et mis en quarantaine[12].
Notes et références
- (en) F. Fenner, Smallpox and its Eradication, Genève, WHO, (ISBN 92-4-156110-6), p.1288-1289
- F. Fenner, op. cit, p. 1292-1293
- J-F Saluzzo, La variole, PUF, coll. « Que sais-je ? » (no 3690), (ISBN 2-13-053409-0), p.39-40
- INVS, « Monkey Pox , Congo (Brazzaville) », Points épidémiologiques,
- Portail CDC des États-Unis sur le Monkey Pox
- (en) K.D. Reed, « The Detection of Monkeypox in Humans in the Western Hemisphere », The New England Journal of Medicine, nos 350 ; 4, , p.342-349
- Christina L. Hutson, Yoshinori J. Nakazawa, Joshua Self et Victoria A. Olson, « Laboratory Investigations of African Pouched Rats (Cricetomys gambianus) as a Potential Reservoir Host Species for Monkeypox Virus », PLoS Neglected Tropical Diseases, vol. 9, no 10, (ISSN 1935-2727, PMID 26517724, PMCID 4627651, DOI 10.1371/journal.pntd.0004013, lire en ligne)
- Elizabeth A. Falendysz, Juan G. Lopera, Faye Lorenzsonn et Johanna S. Salzer, « Further Assessment of Monkeypox Virus Infection in Gambian Pouched Rats (Cricetomys gambianus) Using In Vivo Bioluminescent Imaging », PLoS neglected tropical diseases, vol. 9, no 10, , e0004130 (ISSN 1935-2735, PMID 26517839, PMCID 4627722, DOI 10.1371/journal.pntd.0004130, lire en ligne)
- F. Fenner, op. cit, p. 1303
- (en) D.M. Tack, « Zoonotic Poxviruses Associated With Companion Animals », Animals, , p. 377-395 (382-383).
- J-M Huraux, Traité de virologie médicale, ESTEM, (ISBN 2-84371-203-3), p.262
- « monkeypox OMS »
Voir aussi
Bibliographie
- (fr) Note INVS (2007)
Articles connexes
- Portail de la médecine
- Portail de la virologie
- Portail des mammifères