Œdème aigu du poumon
L'œdème aigu du poumon (OAP) est une affection pulmonaire secondaire à l'inondation ou l'accumulation brutale de liquides dans les poumons (alvéoles ou des espaces interstitiels pulmonaires). Cet état est responsable de troubles des échanges gazeux et peut entraîner une insuffisance respiratoire.
Ne doit pas être confondu avec Œdème pulmonaire de haute altitude.
| Spécialité | Pneumologie |
|---|
| CISP-2 | R99 |
|---|---|
| CIM-10 | I50.1 |
| CIM-9 | 514 518.4 |
| DiseasesDB | 11017 |
| MedlinePlus | 000140 |
| eMedicine | 360932 |
| eMedicine | med/1955 radio/581 |
| MeSH | D011654 |
| Médicament | Bumetanide, furosémide, ethacrynic acid (en), torsemide (en), ethacrynate sodium (d) et mannitol hexanitrate (en) |
![]() Mise en garde médicale
Mise en garde médicale
Le plus fréquemment, il est d'origine cardiaque et dû à une insuffisance cardiaque gauche aiguë (on parle d'œdème cardiogénique). Il peut également être lié à des lésions du parenchyme pulmonaire (on parle d'œdème lésionnel) ou à une transfusion d'un trop gros volume liquidien, tel du sang ou solution saline.
Cet article traite de l'œdème aigu pulmonaire cardiogénique (d'origine cardiaque). Les mécanismes et la prise en charge de l'œdème pulmonaire lésionnel sont traités dans l'article syndrome de détresse respiratoire aiguë.
Épidémiologie
Aux États-Unis, plus de 650 000 personnes sont hospitalisées chaque année pour une décompensation cardiaque[1].
Causes
L'œdème pulmonaire cardiogénique est lié à un mauvais fonctionnement du cœur ou du système circulatoire.
Toutes les maladies cardiaques peuvent avoir pour complication un œdème pulmonaire. Il convient dans tous les cas de rechercher un facteur favorisant la décompensation de la cardiopathie : écart d'un régime sans sel, arrêt d'un traitement, troubles du rythme ou de la conduction, ischémie myocardique, poussée hypertensive, valvulopathie aiguë, anémie, hypoxie (quelle qu'en soit la cause), hyperthyroïdie, hyperthermie, infection, hypervolémie (perfusion, transfusion) .
Les principales maladies en cause sont :
- les cardiopathies ischémiques (un cas sur deux[2]) ;
- les cardiopathies hypertensives ;
- les valvulopathies cardiaques : rétrécissement mitral, rétrécissement aortique, insuffisance aortique au cours d'une endocardite et insuffisance mitrale par rupture de cordage ou endocardite bactérienne, en cas de dysfonctionnement d'une prothèse valvulaire ;
- un trouble du rythme cardiaque ;
- les cardiomyopathies ;
- certaines cardiopathies congénitales.
Physiopathologie
Normalement, la quantité de liquide dans l'interstitium pulmonaire est liée à l'équilibre entre le passage de liquide à travers l'endothélium capillaire pulmonaire vers les espaces interstitiels et son élimination par le système lymphatique. La physiopathologie des œdèmes découle d'un déséquilibre dans l'équation de Starling.
Les atteintes cardiaques sont susceptibles d'entraîner une élévation des pressions de remplissage du cœur gauche (pression télédiastolique ventriculaire gauche), entraînant ainsi une augmentation de la pression capillaire pulmonaire. La pression dite hydrostatique augmentant, il y a passage de liquide depuis le compartiment sanguin capillaire pulmonaire vers le secteur interstitiel et les alvéoles pulmonaires : c'est l'œdème pulmonaire. Cette extravasation de liquide dans les poumons est à l'origine d'une détresse respiratoire : c'est une urgence thérapeutique.
L'œdème pulmonaire peut également avoir pour cause des lésions du parenchyme pulmonaire, responsable d'une augmentation de la perméabilité de la membrane alvéolo-capillaire.
Une cause particulière : le foramen ovale perméable. Sa présence (consistant à la possibilité de passage de sang entre les deux oreillettes à travers une paroi imparfaitement étanche) est quatre fois plus fréquent chez les sujets présentant un œdème pulmonaire de haute altitude caractérisé par une hypertension artérielle pulmonaire et une hypoxémie d'altitude[3].
Diagnostic
Signes fonctionnels
Le sujet présente une dyspnée, c'est-à-dire une gêne respiratoire angoissante (d'installation rapide ou progressive), une orthopnée (difficulté respiratoire en position couchée). Il peut également exister une toux nocturne, une expectoration (rosée, blanchâtre, mousseuse), un grésillement laryngé.
Une « crise d'asthme » survenant à plus de 65 ans correspond dans la plupart des cas à un œdème pulmonaire[réf. nécessaire].
Le sujet peut également présenter des signes en rapport avec la pathologie responsable de l'œdème pulmonaire : une douleur thoracique, une fièvre…
Examen clinique
L'examen peut mettre en évidence une cyanose, une augmentation de la pression artérielle (sauf état de choc).
L’auscultation cardio-pulmonaire met en évidence une tachycardie (une bradycardie étant un signe de gravité), galop gauche inconstant, des râles crépitants, des râles sibilants. On recherche systématiquement un souffle cardiaque à la recherche d'une valvulopathie.
Examens complémentaires
Un bilan biologique est systématiquement réalisé avec outre un bilan standard, un dosage des enzymes cardiaques troponine permettant d'orienter vers une cause ischémique de la décompensation. Un dosage du BNP peut être utile en cas de doute sur l'origine cardiaque de la dyspnée : il est élevé en cas d'insuffisance cardiaque.
Un prélèvement artériel en vue de la réalisation d'une gazométrie artérielle (« gaz du sang »), met en évidence une hypoxémie, hypocapnie dans une atteinte légère (une hypercapnie dans atteinte plus grave), une acidose respiratoire due à une diminution de la ventilation.
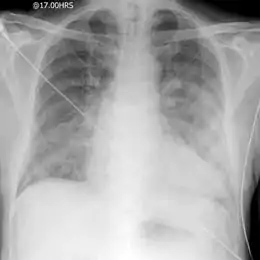
Une radiographie pulmonaire standard permet de rechercher :
- une cardiomégalie, c'est-à-dire une augmentation de taille de la silhouette cardiaque (son absence est possible) ;
- un syndrome alvéolaire ;
- des lignes de Kerley B ;
- parfois un épanchement pleural ;
- des opacités alvéolaires, floconneuses, généralement bilatérales et symétriques, souvent systématisées para-hilaires « en ailes de papillon », parfois diffuses (mais peuvent être unilatérales et asymétriques).
Un électrocardiogramme sera systématiquement réalisé à la recherche de troubles du rythme ou de la conduction, des signes d'ischémie myocardique, d'une hypertrophie ventriculaire gauche.
Une échographie cardiaque permettra d'étudier la fonction du ventricule gauche, la cardiopathie sous-jacente, permettra éventuellement de retrouver un facteur déclenchant.
Signes de gravité
Ils sont à rechercher systématiquement et peuvent être cliniques ou biologiques :
- choc cardiogénique ;
- cyanose marquée ou résistante à l'oxygène ;
- impossibilité de parler ;
- bradypnée, tirage, silence auscultatoire, absence d'orthopnée ;
- signes cliniques d'hypercapnie (hypertension artérielle, sueurs) ;
- troubles de la conscience, agitation anxieuse ;
- gaz du sang : saturation artérielle de l'hémoglobine en oxygène (SaO2) inférieure à 85 %, PaCO2 supérieure à 42 mmHg.
Prise en charge
Des recommandations ont été publiées sur la prise en charge de l'insuffisance cardiaque aigüe par plusieurs sociétés savantes internationales. Celles de l'European Society of Cardiology datent de 2008[4], actualisées en 2012[5]. Une hospitalisation est, en règle générale, nécessaire, éventuellement en milieu spécialisé (unité de soins intensifs cardiologiques ou réanimation).
Le patient doit être placé en position semi-assise, jambes pendantes si possible.
Le traitement comprend :
- une oxygénothérapie pour une saturation en oxygène (SaO2) supérieure à 90 % (à adapter aux gaz du sang) : selon le degré de gravité, cela peut aller de la simple mise sous oxygène par lunettes à la ventilation non invasive[6], la ventilation en pression positive continue (CPAP)[5] ou la ventilation assistée ;
- l'utilisation de vasodilatateurs veineux (dérivés nitrés) et / ou artériels selon le niveau de la pression artérielle ;
- l'utilisation de diurétiques de l'anse par voie veineuse ;
- un traitement anticoagulant (à dose préventive ou curative selon le cas) ;
- un cardiotonique pourra être éventuellement administré pour renforcer le travail cardiaque, essentiellement dans les formes graves (choc cardiogénique).
Le traitement de la cause et la correction des facteurs déclenchants sont indispensables à la prise en charge.
Notes et références
- (en) Cet article est partiellement ou en totalité issu de l’article de Wikipédia en anglais intitulé « Pulmonary edema » (voir la liste des auteurs).
- (en) Weintraub NL, Collins SP, Pang PS, « Acute Heart Failure Syndromes: Emergency Department Presentation, Treatment, and Disposition: Current Approaches and Future Aims A Scientific Statement From the American Heart Association » Circulation 2010;122:1975-1996
- (en) Goldberger JJ, Peled HD, Stroh JA, Cohen MN, Frishman WH « Prognostic factors in acute pulmonary edema » Arch Intern Med. 1986;46:789-93
- (en) Allemann Y, Hutter D, Lipp E et al. « Patent foramen ovale and high-altitude pulmonary edema » JAMA 2006;296:2954-2958
- (en) European Society of Cardiology; Heart Failure Association of the ESC (HFA); European Society of Intensive Care Medicine (ESICM), « ESC guidelines for the diagnosis and treatment of acute and chronic heart failure 2008: the Task Force for the diagnosis and treatment of acute and chronic heart failure 2008 of the European Society of Cardiology » Eur J Heart Fail. 2008;10:933–989
- (en) John J. V. McMurray, Stamatis Adamopoulos, Stefan D. Anker, Angelo Auricchio, Michael Böhm et al., « ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012 The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC », European Heart Journal, vol. 33, no 14, , p. 1787-1847 (ISSN 0195-668X et 1522-9645, PMID 22611136, DOI 10.1093/eurheartj/ehs104, lire en ligne, consulté le )
- (en) Gray A, Goodacre S, Newby DE, Masson M, Sampson F, Nicholl J, 3CPO Trialists. « Noninvasive ventilation in acute cardiogenic pulmonary edema » N Engl J Med. 2008;359:142–151
- Portail de la médecine