Angine de poitrine
L'angine de poitrine , ou angor (en latin : angina pectoris ou angor pectoris, « constriction de la poitrine »), est un symptôme cardiaque caractérisant la maladie coronarienne et se manifestant par une douleur thoracique résultant d'un manque d'apport d'oxygène au myocarde, le plus souvent consécutive à une diminution du débit sanguin dans une artère coronaire (on parle de sténose coronarienne). Ce manque d'oxygène au niveau du cœur est appelé ischémie du myocarde. L'angine de poitrine est un symptôme commun mais inconstant de l'ischémie du myocarde : cette douleur survient typiquement lors d'un effort et cesse à l'arrêt de ce dernier. C'est ce qui peut aider à distinguer l'angine des autres types de douleurs thoraciques.
| Spécialité | Cardiologie |
|---|
| CISP-2 | K74 |
|---|---|
| CIM-10 | I20 |
| CIM-9 | 413 |
| DiseasesDB | 8695 |
| MedlinePlus | et 000201.htm 000198 et 000201 |
| eMedicine | 150215 |
| eMedicine | med/133 |
| MeSH | D000787 |
![]()
Histoire
Au début du XVIIIe siècle, Giovanni Maria Lancisi décrivit des douleurs thoraciques d'effort qu'il estima liées à une anomalie cardiaque mais sans envisager son origine coronaire. Nicolas-François Rougnon décrivit en 1768 les manifestations de cette maladie à partir du cas du capitaine Charles, officier de cavalerie.
La paternité de la découverte est attribuée à William Heberden, qui en a fait une description plus complète à partir d'une vingtaine de cas, et qui lui a donné le nom d'angine de poitrine. Heberden fit sa description magistrale le 21 juillet 1768 avec description des symptômes, pronostic, etc. mais ne publia qu'en 1772 sous le nom d'Angina pectori[1].
L'origine coronaire de l'affection fut l'œuvre d'Edward Jenner après l'étude autopsique d'un cœur aux coronaires calcifiées.
Physiopathologie
L'angor est dû à une ischémie myocardique, généralement consécutive à une sténose coronarienne. Les artères coronaires fournissent le sang et l'oxygène au cœur. Le rétrécissement de ces artères est très souvent provoqué par la formation d’une plaque d’athérome (dépôts gras et fibreux), ce qui rétrécit le diamètre des artères et entraîne une diminution du flux sanguin. Il en résulte une inadéquation entre les besoins en oxygène du myocarde et les apports par la circulation coronarienne. Cette inadéquation est d’autant plus importante lors d’un effort physique. Le système nerveux réagit en transmettant des signaux de douleur au cerveau, ce qui explique la douleur ressentie pendant l’effort.
Classiquement, l'ischémie est de courte durée et réversible lors d'un angor, sans destruction cellulaire. Elle est prolongée et responsable d'une destruction cellulaire significative lors d'un infarctus du myocarde.
Il peut exister une ischémie cardiaque (avec ou sans angine de poitrine) sans athérome coronarien. C'est le cas, par exemple, lors d'un angor de Prinzmetal où les artères coronaires se rétrécissent brutalement par un spasme, le plus souvent transitoire. C'est le cas aussi au cours des cardiomyopathies hypertrophiques où le réseau coronarien normal est insuffisant pour fournir une oxygénation adéquate à un muscle très augmenté en volume et avec une demande d'oxygène majorée.
Une ischémie myocardique transitoire peut n'entraîner aucune douleur : on parle alors d'« ischémie silencieuse ». elle peut se manifester par une altération de la contraction d'une ou de plusieurs parois cardiaques (visualisée par exemple lors d'une échocardiographie de stress) et par des perturbations de l'activité électrique (visualisée à l'électrocardiogramme lors d'une épreuve d'effort).
Classification
L'angine de poitrine est dite « stable » si les douleurs sont anciennes, survenant pour le même type de circonstance, sans aggravation récente.
L'angine de poitrine est dite « instable » (ou « syndrome de menace ») si la ou les douleurs sont d'apparition récentes, ou deviennent plus fréquentes ou apparaissent dans des circonstances pour lesquelles elles n'existaient pas auparavant. L'angor instable entre dans le cadre du syndrome coronarien aigu et nécessite une hospitalisation en urgence.
Suivant les circonstances d'apparition, on parle d'angor d'effort, de repos, de primodécubitus...
Facteurs de risque
Facteurs de risque non modifiables :
- le sexe (les hommes sont davantage touchés par cette cardiopathie) ;
- l'âge ;
- les antécédents familiaux.
Facteurs de risque sur lesquels il est possible d'agir en prévention, par ordre d’influence :
- l'hypercholestérolémie ;
- le tabac ;
- le diabète ;
- l'hypertension artérielle.
Autres facteurs, le stress[2] et la sédentarité qui sont bien établis mais qui posent le problème de leur mesure qui est difficile.
L'obésité est également un facteur de risque mais dont l'indépendance est discutée. L'obésité est fortement associée à l'hypertension artérielle, au diabète et l'hypercholestérolémie) ; c'est également le cas de l'élévation des triglycérides. L'ensemble de ces éléments constituant le syndrome métabolique.
Certains éléments pourraient avoir un effet protecteur : la consommation journalière de fruits et légumes, la consommation modérée d’alcool, la pratique régulière d’exercice physique.
Symptômes
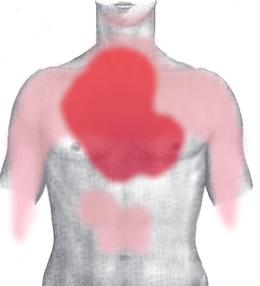
L'angine de poitrine stable survient typiquement à l'effort. La douleur se situe le plus fréquemment derrière le sternum : elle est dite « rétrosternale ». Souvent elle s’étend également le long du bras gauche, dans le dos, sur les côtés, dans la région supérieure de l'abdomen, dans le bras gauche, le cou, la mâchoire ou même les dents. Parfois, la douleur peut se produire dans ces régions, mais pas dans la poitrine. Elle est souvent décrite soit comme un vague endolorissement, une pression ou comme une douleur constrictive (sensation d'étau). Elle est prolongée d'au moins quelques minutes. Ainsi, il est peu probable qu'une douleur de quelques secondes soit liée à une douleur angineuse.
On peut l'estimer en nombre d'étages ou en distance de marche qui la provoque.
Il existe d'autres circonstances de déclenchement :
- le primo-décubitus (ou premier coucher) (retour accéléré du sang vers le cœur) ;
- la digestion (consommation d'énergie par le système digestif) ;
- les rapports sexuels ;
- les émotions.
La crise doit céder en quelques minutes (pour un angor stable), surtout s'il y a prise de trinitrine (vasodilatateur coronaire).
Si les crises reviennent souvent, deviennent pire que d'habitude à un niveau d'effort donné, se manifestent au repos ou persistent, il s'agit plutôt d'un angor instable (appelé aussi syndrome de menace), faisant craindre la survenue d'un infarctus du myocarde.
Si la douleur persiste, il peut s'agir d'un infarctus du myocarde en cours de constitution, requérant une prise en charge médicale urgente.
La douleur est fréquemment atypique.
Examen clinique
Il peut être totalement normal. On doit rechercher les facteurs de risque par l'interrogatoire (tabagisme, antécédents familiaux, bilans sanguins précédents) et la mesure de la pression artérielle.
Certains signes peuvent conforter le diagnostic, notamment en cas d'atteinte d'autres axes vasculaires (abolition d'un pouls, présence d'un souffle vasculaire), ou orienter vers une cause précise (présence d'un souffle cardiaque évocateur d'un rétrécissement aortique).
Diagnostic
L’interrogatoire est un élément clé du diagnostic. Grâce aux caractéristiques de la douleur, aux antécédents cardiaques et vasculaires du patients et aux facteurs de risque associés, on va pouvoir estimer une probabilité plus ou moins élevée de diagnostic d'angor.
L'électrocardiogramme de repos est normal en dehors des crises et si le patient n'a jamais fait d'infarctus. La biologie est normale avec un taux bas de troponine dans le sang, une élévation de cette dernière signifiant souvent une évolutivité de la maladie et requérant un avis spécialisé rapide, voire une hospitalisation.
En cas de doute diagnostiqué, les explorations sont poursuivies par un test d'ischémie. Le plus simple est l'épreuve d'effort où un électrocardiogramme est réalisé à différentes phases d'un effort de plus en plus important. Cet examen peut être complété par une scintigraphie myocardique ou par une échographie de stress. En cas d'impossibilité de réaliser un effort, peuvent être faites une échocardiographie dobutamine (injection d'un médicament qui va accélérer la fréquence cardiaque) ou une scintigraphie myocardique-dipyridamole (en).
Une autre possibilité est de visualiser directement les artères coronaires, soit par un scanner coronaire, soit par une coronarographie. Ce dernier examen reste l'examen de référence et permet de pouvoir proposer parfois dans un même temps un traitement spécifique, l'angioplastie coronaire.
Traitement
La prise en charge de l'angine de poitrine stable a fait l'objet de la publication de recommandations par des sociétés savantes internationales. Celles de l'European Society of Cardiology (en) datent de 2013[3], celles, américaines, de 2014[4].
Traitement de la crise
Afin de stopper la douleur, il faut le plus rapidement possible arrêter l'effort et prendre un dérivé nitré par voie sublinguale (ex : trinitrine ou nitroglycérine). C’est un vasodilatateur qui dilate les artères périphériques, diminuant ainsi le travail du myocarde. Une administration sous la langue permet à la substance active de pénétrer plus rapidement dans le sang et de soulager plus rapidement la douleur.
Traitement de fond
Le traitement a deux intérêts :
- diminuer ou supprimer toute douleur ;
- réduire le risque de survenue d'un accident cardiaque : angor instable, infarctus, mort subite...
Certains traitements ne jouent que sur l'un des deux aspects, ce qui explique la nécessité d'un traitement combiné.
Le choix entre un traitement médicamenteux et une revascularisation dépend du type des lésions sur les artères coronaires et la sévérité des symptômes, ainsi que du terrain.
Traitements anti-angineux et anti-agrégants
Les bêta-bloquants et quelques inhibiteurs calciques comme le mibéfradil réduisent les besoins en oxygène du cœur. Ils ralentissent la fréquence cardiaque et abaissent la pression artérielle.
Les dérivés nitrés aident à dilater les artères périphériques et à diminuer la charge du cœur, réduisant de fait sa consommation d'oxygène, de même que les inhibiteurs calciques.
D'autres médicaments permettent également d'améliorer les symptômes : l'isradipine permet de ralentir le cœur lorsque les bêta-bloquants sont contre-indiqués ou pas assez efficaces. La trimétazidine, comme la ranolazine (ce dernier n'étant pas disponible en France), a un effet anti-ischémique.
Les antiagrégants plaquettaires comme l'aspirine sont donnés pour prévenir la formation de caillots qui bloqueraient les artères coronaires. Ils n'ont pas d'effet sur les symptômes de l'angine mais diminuent le risque d'accident évolutif.
Revascularisation
L’angioplastie consiste en la dilatation de l’artère puis la mise en place d’un stent pour conserver ce nouveau diamètre.
Le pontage coronarien est une opération chirurgicale où on rattache des vaisseaux d’une autre partie du corps aux artères coronaires rétrécies.
Le choix entre ces deux techniques dépend du nombre et du type des lésions sur les artères coronaires, du terrain (âge et maladies associées).
Lutte contre les facteurs de risque
Ni l'angioplastie ni le pontage ne retirent les plaques. Si les facteurs de risque en cause ne sont pas pris en compte, il est probable que les artères s'obstruent de nouveau. La lutte contre ces derniers n'a pas d'effet sur les symptômes mais diminue le risque d'accident cardiaque.
Dans tous les cas, une statine est prescrite, même si le taux de cholestérol sanguin est normal, l'adjonction de ce type de molécule ayant prouvé une diminution du risque de survenue d'un accident cardiaque ultérieur.
Notes et références
- (en)Heberden W, Some account of a disorder of the breast. Heberden W. Some account of a disorder of the breast, Medical Transactions, 1772;2:59-67
- (en) Linden W, Stossel C, Maurice J, « Psychosocial interventions for patients with coronary artery disease: a meta-analysis », Arch Intern Med., vol. 156, no 7, , p. 745–52 (PMID 8615707)
- Montalescot G, Sechtem U, Achenbach S et al. 2013 ESC guidelines on the management of stable coronary artery disease, Eur Heart J, 2013;34:2949-3003
- Fihn SD, Blankenship JC, Alexander KP et al. 2014 ACC/AHA/AATS/PCNA/SCAI/STS Focused update of the guideline for the diagnosis and management of patients with stable ischemic heart disease, Circulation, 2014;130:1749-1767
- Portail de la médecine