Allergie alimentaire
L'allergie alimentaire est une allergie consécutive à l'ingestion de molécules alimentaires habituellement inoffensives.

| Spécialité | Immunologie |
|---|
| CIM-10 | T78.0 |
|---|---|
| CIM-9 | V15.01-V15.05 |
| OMIM | 147050 |
| MedlinePlus | 000817 |
| eMedicine | 135959 |
| eMedicine | med/806 |
| MeSH | D005512 |
![]()
Les manifestations allergiques sont :
- locales, donnant lieu à des symptômes gastro-intestinaux : lorsque le tube digestif est le siège des réactions allergiques, l'allergie est dite « digestive » ;
- distantes, provoquant des symptômes cutanés et respiratoires.
L’allergie alimentaire ou hypersensibilité aux aliments se réfère aux réactions impliquant des mécanismes immunologiques. Elle doit se différencier des manifestations dues à des causes toxiques ou infectieuses.
Différences entre l’allergie et l’intolérance alimentaire
Dans la plupart des cas, une réaction dite « secondaire » à l’absorption d’un aliment n’est pas conséquente à une allergie alimentaire mais résulte le plus souvent d’une intoxication alimentaire, d’une aversion pour un aliment ou d’une intolérance à un ou plusieurs ingrédients.
L’allergie alimentaire est considérée comme une forme spécifique d’intolérance alimentaire. Celle-ci se manifeste par une activation du système immunitaire (absorption d’une protéine dans l’aliment incriminé – appelée allergène – qui provoque une réaction en chaîne dans le système immunitaire), aboutissant à la libération d’anticorps. Les anticorps libérés entraînent à leur tour la libération d’autres molécules, responsables des symptômes sous forme de manifestations immédiates (comme des problèmes respiratoires) ou des manifestations retardées (réactions cutanées par exemple)[1].
L’intolérance alimentaire concerne les réactions pharmacologiques, métaboliques et toxiques où le système immunitaire ne joue aucun rôle.
Une allergie alimentaire peut se déclencher non seulement par ingestion alimentaire mais aussi par inhalation ou contact avec la peau avec des molécules issues de produits alimentaires par aérotransportation (cas observés sur les marchés alimentaires, dans les cabines confinées des avions)[2].
Prévalence
Pour un faible pourcentage de la population, des aliments ou des composants spécifiques peuvent provoquer des réactions secondaires allant d’une légère rougeur à une sévère réponse allergique.
Ces réactions alimentaires secondaires peuvent être dues à une allergie ou une intolérance alimentaire. Une personne sur trois s’estime allergique à certains aliments mais la réalité de cette allergie n'est très souvent pas prouvée. Chez les enfants, la fréquence de l’allergie est plus fréquente : elle atteint en 2010 près de 8 % chez l'enfant de moins de 3 ans alors qu'elle ne dépasse pas 2 % chez l'adulte[3] alors qu'elle n'atteignait que 1 % de la population dix ans auparavant[4].
Allergènes alimentaires
La nature des aliments impliqués dans l’allergie alimentaire varie selon les habitudes alimentaires des pays mais surtout, transcendant celles-ci, selon l’âge. Si 50 % des allergies alimentaires sont d’origine végétale et 50 % d’origine animale, chez l’enfant ce sont surtout les allergènes animaux qui sont impliqués, remplacés progressivement par les allergènes végétaux. L'allergie peut parfois être induite par l'emballage ou un traitement (ex: pesticide) et non l'aliment lui-même.
Chez le nouveau-né et le nourrisson, l'allergie aux protéines de lait de vache est la plus courante. Elles peuvent déclencher des réactions d'allergie de façon précoce, voire très précoce, dès les premières heures de la vie. Les symptômes apparaissent dans 10 % des cas dans les deux heures suivant l'ingestion du premier biberon, dans 30 % des cas dans les premières vingt-quatre heures et dans 75 % à 100 % des cas avant l'âge de 3 mois.
Il existe d’autres aliments présentant des risques de réactions allergiques. Ainsi, les fruits, les légumes secs (soja, haricots), œufs, crustacés (crabe, crevettes, langouste, homard), poisson, légumes, graines de sésame, graines de tournesol, graines de moutarde et graines de pavot peuvent être la cause d’une réaction allergique d’ordre alimentaire.
La deuxième cause chez l'enfant (après les protéines de lait de vache) sont les œufs[5].
L’allergénicité de certains de ces allergènes est détruite au cours du processus industriel (chauffage, raffinage des huiles, traitement haute pression, fermentation et traitement enzymatiques diminue les risques d’allergénicité). La zone de risque la plus forte réside donc dans la présence de résidus d’allergènes dans les aliments préparés « Maison ». Une vigilance toute particulière quant aux aliments bruts utilisés reste la meilleure parade à l’allergie alimentaire identifiée.
L'allergie alimentaire peut disparaître avec les années, celle de l'œuf, par exemple, s'amendant dans près de trois quart des cas après l'âge de sept ans[6].
L'allergie à plusieurs éléments est fréquente, pouvant rendre particulièrement complexe la prise en charge (voir par exemple le cas d'une allergie croisée[7],[8] concombre-papaye-latex[9]).
Diagnostic de l’allergie alimentaire
Antécédents
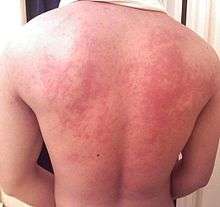
Une atopie familiale (eczéma, urticaire, asthme, rhinite allergique) est retrouvée avec une fréquence atteignant 70 % des enfants allergiques aux protéines de lait de vache. La diversification alimentaire précoce semble augmenter le risque de dermatite atopique, affection cutanée dont l'une des manifestations est l'eczéma.
Globalement le risque de manifestations allergiques s'accroît en fonction du nombre de parents atteints. L'atopie est plus fréquente chez les garçons que chez les filles.
Manifestations cliniques
Allergie aux protéines du lait de vache
L'APLV (allergie à la protéine de lait de vache) domine le tableau de l'allergie aux aliments pendant les premiers mois de la vie.
Le tableau aigu est facile à reconnaître. Il se manifeste par un vomissement survenant dans les heures suivant la prise du biberon. Il peut s'associer à une émission de selles liquides et se compléter par les symptômes d'un état de choc avec chute de la pression artérielle, simple pâleur avec cyanose (aspect bleuté) péribuccale ou hypotonie avec troubles de la conscience. Les symptômes disparaissent en quelques heures. Un autre biberon déclenche les mêmes troubles.
La forme digestive chronique associe un syndrome de malabsorption avec stéatorrhée (diarrhée graisseuse) qui se constitue en quelques semaines après l'introduction du lait de vache. Elle entraîne une cassure de la courbe de poids, une anorexie (perte de l'appétit), un météorisme abdominal (gonflement du ventre) contrastant avec une dénutrition visible au niveau des membres.
Allergie aux autres aliments
Les manifestations cliniques de l'allergie alimentaire peuvent comporter :
- des manifestations immédiates (survenant dans les minutes ou les premières heures suivant l'ingestion de l'aliment) ;
- des manifestations retardées (le début n'apparaît que plusieurs heures ou plusieurs jours après l'ingestion de l'aliment).
Ces manifestations, qui peuvent s'associer ou se succéder, mettent en œuvre des mécanismes différents qui peuvent donc coexister chez une même personne. Elles peuvent être de type respiratoire avec un nez qui coule (congestion nasale), des éternuements, une toux, pouvant aller jusqu'à une crise d'asthme. Les manifestations cutanées peuvent comporter un gonflement des lèvres, de la bouche, de la langue, du visage et/ou de la gorge (angiœdème), des urticaires, des éruptions ou rougeurs pouvant provoquer des démangeaisons, un eczéma. Les manifestations digestives comprennent des crampes abdominales, une diarrhée, des nausées avec parfois des vomissements un ballonnement de l'abdomen.
Dans les formes graves, l'allergie alimentaire peut se manifester par un choc anaphylactique (choc sévère généralisé).
L'allergie alimentaire est chez l'enfant une entité plus fréquente que chez l'adulte. La difficulté de son diagnostic est liée, chez le nourrisson, lorsque l'allergène est unique, au caractère protéiforme de ses manifestations cliniques et, chez l'enfant plus grand, à la multiplicité des allergènes possibles et au caractère pluri-factoriel des affections dans la genèse desquelles intervient l'allergie alimentaire.
Les tests
Des méthodes scientifiques ne sont pas en mesure de diagnostiquer avec précision et d'une façon correcte à chaque fois les intolérances et allergies alimentaires. Le problème réside dans le fait que les mécanismes de l'allergie alimentaire sont loin d'être connus par les scientifiques.
Passée la première étape de consultation médicale, visant à vérifier que les symptômes sont bien relatifs à une intolérance d’ordre alimentaire, une visite chez un allergologue et/ou un diététicien devient nécessaire.
L’examen commence avec le détail de l’histoire familiale. Une évaluation de la fréquence des symptômes et une première recherche des aliments à risque seront réalisées par le biais d’un questionnaire sur les habitudes alimentaires du patient. L’examen physique sera également entrepris selon plusieurs méthodes : les tests cutanés, les régimes d’exclusion, le test RAST, les tests de provocation en simple ou double aveugle (avec placebo). Le dosage des immunoglobulines E spécifique à l'allergène peut être également fait mais leur quantité n'est pas toujours corrélé à l'allergie. Une des difficultés majeures est le phénomène d'allergie croisée (reconnaissance d'un allergène à la place d'un autre allergène similaire par le système immunitaire entrainant des faux-positifs, comme le syndrome oral croisé).
Les tests cutanés
Bien que leur fiabilité soit contestée, ces tests pourraient vérifier l’intolérance à certains aliments suspects.
Prick tests
Ils consistent à placer sur la peau, qui est ensuite griffée, un extrait d’un aliment spécifique pour observer les réactions de démangeaisons et de gonflements.
Beaucoup d'allergologue préfèrent utiliser des extraits d'aliments frais : ceci est valable pour l'œuf, le lait de vache, la moutarde, les poissons. Deux méthodologies existent : « Prick classique » où l'on dépose une goutte d'extrait sur la peau puis on pique à travers, ou « Prick to Prick » où l'on pique l'aliment puis on pique la peau.
Le test est très sensible mais moins spécifique (risque de faux positifs dans un cas sur deux avec réaction cutanée présente alors qu'il n' y a aucune allergie ou allergie croisée[5]).
Patch test
Depuis quelques années, un test particulièrement fiable de l'allergie aux protéines de lait de vache est utilisé dans les services hospitaliers spécialisés. Cependant, l'absence de standardisation de ce test et sa difficulté technique de préparation réservent son usage aux médecins spécialistes.
Une petite quantité d'allergène est mise au contact de la peau et maintenue, fixée par un produit adhésif pendant 48 heures. La lecture se fait 48 et 72 heures après la pose. Le test est positif lorsque la peau apparaît rouge et légèrement inflammatoire au niveau du patch. La lecture se fait par comparaison avec un patch témoin (ne contenant aucun produit allergène).
Bien connu dans l'allergie de contact, le patch-test est d'utilisation beaucoup plus récente dans le domaine de l'allergie alimentaire. En effet, il est commercialisé depuis 2004, en partie grâce au soutien de la Fondation Altran pour l'Innovation. Il a été mis au point pour l'exploration des allergies de type retardé ou semi-retardé. Il permet de recréer sur la peau une réaction observée au niveau d'un organe situé à distance comme le tube digestif.
Il est maintenant démontré que cette technique reste parfaitement fiable quel que soit l’âge de l’enfant.
Les régimes d’exclusion
Ils consistent à supprimer un ou plusieurs aliments suspects de l’alimentation du patient pendant 2 semaines avant une nouvelle exposition. Si les symptômes disparaissent, une réintroduction des aliments écartés sera faite progressivement pour déterminer celui qui est à l’origine des réactions. Une fois l’aliment identifié, le patient reprendra son alimentation normale en excluant l’aliment à risque.
Le test RAST (radioallergosorbent)
Pour réaliser ce test, le médecin procédera au « mixage » d’extraits d’aliments avec le sang du patient dans une éprouvette. La production d’anticorps, consécutive à une réaction allergique, sera alors repérée et l’aliment exclu du régime alimentaire du patient. Pour avoir recours à ce test, il faut que l’aliment à risque ait été identifié dans un premier temps, le test venant confirmer l’intolérance alimentaire. En effet, le test RAST ne peut être considéré comme une exploration exhaustive de l’ensemble des aliments consommés par le patient.
Ce test est remplacé maintenant par un test EAST (enzyme allergosorbens), avec le même principe de base que le RAST, mais n'utilisant pas de produits radioactifs.
Épreuve de provocation en simple ou double aveugle, contrôlée par placebo
Dans ce test, un allergène suspect (qui peut être le lait, du poisson, le soja par exemple) est placé dans un comprimé ou caché dans un aliment et donné au patient dans des conditions cliniques strictes. Ce type de test permet à l’allergologue d’identifier les aliments et les composés causant les effets secondaires.
La différence entre simple et double aveugle consiste dans le fait que l'infirmière ou le médecin qui administre l'allergène est ou n'est pas informé de sa présence.
Traitement
L’éviction alimentaire
Le régime d'éviction alimentaire, avant d'être le traitement quasi-exclusif de l'allergie alimentaire, en est avant tout le principal test diagnostic.
Il doit respecter trois règles essentielles :
- il doit être parfaitement prescrit, si possible à l'aide d'une diététicienne, afin de correspondre au goût de l'enfant, d'éviter qu'un allergène caché ne fasse errer le diagnostic et respecter un équilibre nutritionnel optimal ;
- sa tolérance doit être bonne. Un supplément calcique peut être nécessaire si l'allergie concerne les protéines de lait de vache afin que l'équilibre nutritionnel soit toujours préservé, notamment en cas de difficultés d'acceptabilité des substituts lactés ;
- son efficacité doit être contrôlée précocement, afin qu'il ne soit pas poursuivi inutilement si son efficacité clinique est nulle.
L'éviction peut être difficile, l'allergène pouvant être présent à l'état de traces dans des préparations culinaires industrielles. Elle oblige ainsi à une lecture attentive des étiquettes de composition.
L'effet de la suppression de l'allergène est instantané sur les manifestations immédiates (éruption urticarienne, vomissements). Pour les manifestations retardées, l'efficacité du régime d'exclusion est moins rapidement évidente. La disparition des signes digestifs tels que la diarrhée ou le ballonnement abdominal peut prendre plusieurs jours, voire deux à trois semaines, au bout desquels apparait un rattrapage pondéral puis statural.
La lenteur de cette guérison clinique peut parfois à tort remettre en cause le diagnostic d'allergie aux protéines de lait de vache. Elle doit faire évoquer une relativement fréquente allergie aux hydrolysats de protéines, imposant de recourir à une formule de substitution à base d'acides aminés.
L'éviction alimentaire doit compléter, dans certains cas, d'autres précautions. Ainsi une allergie aux œufs contre-indique un certain nombre de vaccinations dans lesquels peuvent exister des traces d'allergènes, le virus du vaccin étant très souvent cultivé dans des œufs. De même, une allergie aux arachides doit rendre méfiant vis-à-vis de certaines crèmes pour la peau susceptible d'en contenir.
Traitement médicamenteux

Le traitement préventif (éviction de l'allergène) reste capital. L’identification du ou des aliments responsables par les moyens appropriés puis leur éviction sont essentielles, tout en sachant que les facteurs de risque suivants doivent être pris en compte : antécédents de réaction anaphylactique, d’asthme instable ou difficilement contrôlé ; allergie avérée à l’arachide, aux noix/noisettes, aux poissons, aux crustacés.
Dans ces conditions, l’information appropriée : « risque d’anaphylaxie d’origine alimentaire », doit figurer sur une carte détenue par enfant/parents. Un projet d’accueil individualisé sera préparé pour les enfants d’âge scolaire, permettant le suivi du régime alimentaire approprié, l’observance du traitement médicamenteux de fond et la mise en œuvre des mesures d’urgence. La prescription de la trousse d’urgence et des modalités d’utilisation fait partie intégrante de la rédaction de ce projet d’accueil.
Le traitement curatif des réactions anaphylactiques sévères fait appel à tout ou partie des spécialités pharmaceutiques contenues dans la trousse d’urgence :
- adrénaline en seringue auto-injectable par voie sous cutanée; elle prévient les conséquences de l’incompétence cardio-vasculaire ;
- corticothérapie orale ou intramusculaire : elle jugule les manifestations urticariennes, œdémateuses et prévient les phénomènes de cascade ;
- bronchodilatateur béta-adrénergique en spray, en cas de bronchospasme.
Traitement préventif
Naturellement, l'allaitement maternel permet d'éviter l'allergie aux protéines de lait de vache, du moins jusqu'à la diversification alimentaire.
Les recommandations de l'Organisation Mondiale de la Santé tendent à retarder cette diversification[10], en prétextant d'une possible immaturité du système immunitaire du nourrisson, cause possible des allergies futures. Il n'existe pas de preuve formelle comme quoi cela diminue les problèmes allergiques lors de l'enfance[11]. Au contraire, des modèles animaux tendent à démontrer qu'une exposition précoce aux allergènes alimentaires pourrait induire une tolérance et diminuer ainsi le risque de développer une allergie durant l'enfance[12]. Cela semble confirmé par certaines études observationnelles[13]. La question n'est donc pas, pour l'instant, tranchée.
Autres traitements
Un traitement désensibilisant peut être dans certains cas proposés mais il doit être institué en milieu spécialisé car non exempt de risques.
Notes et références
- (en) Olivier CE., « Food Allergy », J Allergy Ther, vol. S3, , p. 004 (DOI 10.4172/2155-6121.S3-004, lire en ligne)
- (en) Scott H. Sicherer, Anne Muñoz-Furlong, James H. Godbold, Hugh A. Sampson, « US prevalence of self-reported peanut, tree nut, and sesame allergy : 11-year follow-up », Journal of Allergy and Clinical Immunology, vol. 125, no 6, , p. 1322-1326
- (en) Sampson HA. « Food allergy. 1. Immunopathogenesis and clinical disorders » J Allergy Clin Immunol. 1999;103:717-28.
- Jean-Michel Cohen, « Serons-nous bientôt tous allergiques ? », émission C dans l'air, 30 mars 2012
- (en) Lack G, « Food allergy » N Eng J Med. 2008;359:1252-1260
- Boyano-Martínez T, García-Ara C, Díaz-Pena JM, Martín-Esteban M, Prediction of tolerance on the basis of quantification of egg white-specific IgE antibodies in children with egg allergy, J Allergy Clin Immunol, 2002;110:304-309
- G. Pauli « Allergènes et allergies croisées : implications présentes et futures [Allergens and cross-allergies: present and future implications] » Revue Française d'Allergologie et d'Immunologie Clinique Volume 38, Issue 1, 1998, Pages 13-19 DOI:10.1016/S0335-7457(98)80013-0 (Résumé, en français)
- P. Deviller, Panorama des allergies croisées (Panorama of cross-allergies) ; Revue Française d'Allergologie et d'Immunologie Clinique Volume 38, Issue 1, 1998, Pages 20-27 doi:10.1016/S0335-7457(98)80014-2 (Résumé, en français)
- P.C. Vlaicu, L.C. Rusu, A. Ledesma, M. Vicente, M. Cuevas, M. Zamorano, D. Antolín, E. Alvarez et B. De La Hoz. Anaphylaxie au concombre chez une patiente sensibilisée au latex
- (en) Fifty-Fourth World Health Assembly. Global strategy for infant and young child feeding: the optimal duration of exclusive breastfeeding, Provisional agenda item 13.1.1. Geneva: World Health Organization, 2001
- (en) Zeiger RS, Heller S. « The development and prediction of atopy in high-risk children: follow-up at age seven years in a prospective randomized study of combined maternal and infant food allergen avoidance » J Allergy Clin Immunol. 1995;95:1179-90.
- (en) Ngan J, Kind LS. « Suppressor T cells for IgE and IgG in Peyer's patches of mice made tolerant by the oral administration of ovalbumin » J Immunol. 1978;120:861-5.
- (en) Poole JA, Barriga K, Leung DY et al. « Timing of initial exposure to cereal grains and the risk of wheat allergy » Pediatrics. 2006;117:2175-82.
Voir aussi
Articles connexes
- Allergie, Allergène
- Liste des principaux allergènes
- Liste de plantes allergisantes
- Œdème de Quincke
- Rhinite allergique
- Allergie croisée
- Pollen, pollinose
- Asthme
- Antihistaminique
- Alimentation
- Sécurité alimentaire
- Allergie à l'avoine
- Organisation mondiale de l'allergie
Bibliographie
- (en) Young E, Stoneham MD, Petruckevitch A, Barton J, Rona R. « A population study of food intolerance » Lancet 1994;343:1127-30.
- (en) Moneret-Vautrin DA, Rance F, Kanny G, Olsewski A, Gueant JL, Dutau G, Guerin L. « Food allergy to peanuts in France – evaluation of 142 observations » Clin Exp Allergy 1998;28(9):1113-9.
- C.I.C.B.A.A. Alim’inter, 1998 ; vol 3, no 13 : 4.
- (en) Moneret-Vautrin D.A, Kanny G, Thevenin F. « Population study of food allergy in France : a survey concerning 33'110 individuals » J Allergy Clin Immunology 1998;101:587.
- (en) Ferguson DM, Horwood LJ. « Early solid food diet and eczema in childhood : a 10-year longitudinal study » Pediatr Allergy Immunol 1994;5(6 Suppl):44-7.
- (en) Sampson HA, Mc Caskill CC. « Food hypersensitivity and atopic dermatitis. Evaluation of 113 patients » J Pediatr. 1985;107:669-75.
- (en) Sampson HA, Mendelson L, Rosen JP. « Fatal and near fatal anaphylactic reactions to food in children and adolescents » N Engl J Med. 1992;327:380-4.
- (en) Sampson HA, Ho DG. « Relationship between food-specific IgE concentrations and the risk of positive food challenges in children and adolescents » J Allergy Clin Immunol. ;100(4):4444-51.
- Dupont C, Delvigne A, Bouchakour D, Chouhou D, Georges P. « Le RAST Fx5 dans l’allergie alimentaire de l’enfant » Rev Fr Allergol. 1993;(4):284-91.
- (en) De Boissieu D, Matarazzo P, Dupont C. « Allergy to extensively hydrolyzed cow milk proteins in infants: identification and treatment with an amino acid-based formula » J Pediatr. 1997 Nov ;131(5):744-7.
- (en) Ammar F, De Boissieu D, Dupont C. « Allergy to protein hydrolysates. Report of 30 cases » Arch Pediatr. 1999 Aug ;6(8):837-43.
- British Journal of Dermatology - Emerson RM et al. Br J Dermatol.
Liens externes
- Portail de la médecine
- Portail de l’environnement