Choc anaphylactique
Le choc anaphylactique est une réaction allergique exacerbée, entraînant dans la plupart des cas de graves conséquences et pouvant engager le pronostic vital.
| Spécialité | Médecine d'urgence |
|---|
| CIM-10 | T78.2 |
|---|---|
| CIM-9 | 995.0 |
| DiseasesDB | 29153 |
| MedlinePlus | 000844 |
| eMedicine | 135065 |
| eMedicine | med/128 |
| MeSH | D000707 |
![]()
Il s'agit d'une manifestation d'hypersensibilité immédiate due à la libération de médiateurs vaso-actifs chez un sujet au préalable sensibilisé.
Étymologie
Le néologisme créé par Paul Portier en 1902 vient du grec ana (ανα) « en sens contraire », et phulaxis (φύλαξις) « protection »[1].
Histoire
En 1901, le prince Albert Ier de Monaco invite les professeurs Paul Portier et Charles Richet à une expédition océanographique au Cap-Vert et aux Açores pour étudier la nature du poison contenu dans les physalies, redoutées des pêcheurs. Au cours de campagnes précédentes, le prince avait noté les lésions sur les mains des pêcheurs de plus en plus douloureuses à mesure que se développaient les opérations de tri de pêche dans lesquelles figuraient ces Cnidaires. De retour au laboratoire de physiologie de la Faculté de médecine de Paris, les deux professeurs établissent en 1902 le phénomène sur le plan expérimental en injectant des doses de toxique de physalie sur des chiens. Cette découverte vaut à Richet seul (à cause de la modestie de Portier) le prix Nobel de physiologie ou médecine en 1913[2].
Signes cliniques
Le choc anaphylactique se signale par les signes suivants (classés en 4 stades de gravité[3]) :
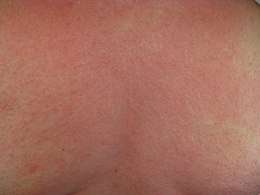
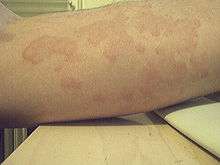
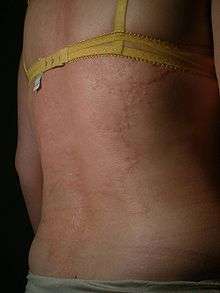
- Grade I : troubles cutanéomuqueux plus ou moins généralisés ; érythème, urticaire, urticaire géant avec ou sans œdème angioneurotique), sans autres symptômes ;
- Grade II : atteinte multiviscérale modérée avec signes cutanéomuqueux, chute de la pression artérielle, tachycardie inhabituelles, hyperréactivité bronchique (toux, difficulté ventilatoire et à déglutir, en raison d'un œdème de la gorge). Des troubles digestifs (nausées, vomissements, diarrhées) sont également possibles ;
- Grade III : atteinte multiviscérale sévère. Elle menace la vie du patient et impose un traitement immédiat et spécifique. Les signes en sont le collapsus, la tachycardie ou bradycardie, des troubles du rythme cardiaque, le bronchospasme.
Les signes cutanés peuvent être absents ou n’apparaître qu’après la remontée de la tension ; - Grade IV : arrêt circulatoire et/ou respiratoire ; la mort peut survenir par arrêt circulatoire qui désamorce la pompe cardiaque, ou par un spasme majeur au niveau des bronches, entraînant un état d'asphyxie, ou encore par œdème pulmonaire.
Physiopathologie
Lors d'un premier contact avec une substance étrangère à l'organisme (appelé allergène), les anticorps IgE sécrétés par les plasmocytes vont se fixer sur les mastocytes ou les polynucléaires basophiles (globules blancs de la catégorie des granulocytes).
Ce premier contact n'entraîne pas de signes cliniques. On parle alors de sensibilisation.
Lors d'un deuxième contact avec l'allergène, son contact avec les anticorps IgE fixés sur la membrane des mastocytes et des polynucléaires basophiles va induire la dégranulation de ces derniers, entraînant la libération de médiateurs vaso-actifs (tels que l'histamine, la sérotonine, des prostaglandines, des leucotriènes, des bradykinines…).
Cette deuxième rencontre de l'agent allergène n'entraîne pas nécessairement la réaction anaphylactique. Le choc anaphylactique n'étant que le dernier stade (et le plus grave) de la réaction allergique.
La réintroduction d'un allergène chez un sujet déjà sensibilisé, c'est-à-dire la libération de ces substances vasodilatatrices va induire une chute des résistances vasculaires périphériques (responsable d'une hypovolémie relative), une augmentation de la perméabilité des capillaires (responsable d'une hypovolémie absolue et d'œdèmes). Ces mécanismes pathologiques vont être dans un premier temps compensés par l'augmentation du rythme cardiaque, empêchant dans un premier temps la chute de la pression artérielle. Puis, les pressions de remplissage et le débit cardiaque vont chuter, entraînant le collapsus.
Il existe un deuxième type de choc dit « anaphylactoïde ». Dans ce cas, la libération des substances vasodilatatrices se fait sous l'action directe d'un toxique et non pas après contact allergène-anticorps[4].
Clinique
Les symptômes les plus fréquemment retrouvés (isolés ou associés) sont :
- des signes cutanés (éruptions cutanées, prurit (démangeaisons) au niveau des lèvres, de la bouche, des yeux, œdème au niveau du visage) ;
- des signes respiratoires (dyspnée, œdème de la glotte, bronchospasme, éternuements, toux) ;
- des signes digestifs (nausées, vomissements, diarrhée, douleurs abdominales) ;
- des vertiges, palpitations, frissons et une perte de conscience pouvant mener au coma.
Il existe des signes de collapsus cardio-vasculaire, une hypotension.
Causes
Parmi les allergènes les plus fréquents, on peut mentionner :
- les agents anesthésiques et apparentés (24 % des cas), dans l'ordre décroissant de fréquence : curares (en particulier la succinylcholine), hypnotiques intraveineux, dérivés de la morphine, anesthésiques locaux du groupe ester ;
- les piqûres d'insectes (17 % des cas), notamment des hyménoptères ;
- les antalgiques (15 % des cas) ;
- les dérivés iodés (13 % des cas) ;
- les antibiotiques (9 % des cas : notamment les bêta lactamines) ;
- certains aliments comme les poissons, les fruits de mer, les noix, les œufs, l'arachide (cacahuètes)…
Traitement
Le choc anaphylactique est une urgence vitale.
Le seul traitement du choc anaphylactique reste l'utilisation de l'adrénaline (épinéphrine) par voie sous-cutanée, intramusculaire, ou intraveineuse, à petites doses (0,15 à 0,30 mg par voie intramusculaire étant les doses les plus souvent recommandées[5]). L'administration intramusculaire est à préférer à l'administration sous-cutanée en raison d'une meilleure résorption en cas d'hypotension. Une injection intraveineuse ne peut être effectuée qu'en présence d'un collapsus cardio-vasculaire, de préférence par une équipe spécialisée; la solution d'adrénaline doit d'abord être diluée (1/10 000) et l'injection doit se faire lentement, de préférence sous surveillance cardiaque.
Il existe aussi un auto-injecteur à base d'adrénaline pour administration intramusculaire, ce qui peut être utile par exemple pour les personnes qui savent qu'elles sont allergiques aux piqûres d'abeilles ou de guêpes. Des instructions doivent toutefois leur être données en ce qui concerne la dose à utiliser, la manière de procéder, ainsi que sur les possibilités de désensibilisation.
L'hypovolémie est compensée par un remplissage vasculaire, sont également utilisés des bronchodilatateurs (bêta 2-mimétiques en aérosols) pour lutter contre la bronchoconstriction.
En cas de réactions œdémateuses associées, on utilise les corticoïdes.
Plusieurs pays ont publié des recommandations, quant à la prise en charge, dont les États-Unis[6] et la Grande-Bretagne[5].
Prévention
On retiendra surtout qu'en prévention d'une rechute, mieux vaut éviter tout contact avec l'agent allergène responsable (s'il a pu être identifié).
On peut également utiliser les antihistaminiques ou la désensibilisation.
Le sujet devra toujours porter sur lui une seringue d'adrénaline auto-injectable, dont l'apprentissage d'utilisation peut se faire auprès d'un allergologue ou d'un pharmacien.
Notes et références
- Claude Molina, L'allergie à l'aube du troisième millénaire, John Libbey Eurotext, , p. 12
- Jacqueline Goy, Anne Toulemont, Méduses, Musée océanographique, , p. 112
- (en) Ring J. et K. Messmer « Incidence and severity of anaphylactoid reactions to colloid volume substitutes » Lancet 1977;1(8009):466-9.
- Dans le cas, par exemple, des produits de contraste iodés
- (en)[PDF]Working Group of the Resuscitation Council (UK), [www.resus.org.uk/pages/reaction.pdf Emergency treatment of anaphylactic reactions, Guidelines for healthcare providers], 2008.
- (en)Lieberman P, Kemp SF, Oppenheimer J et al. (editors). « The diagnosis and management of anaphylaxis: an updated practice parameter » J Allergy Clin Immunol. 2005;115:S483–S523
Voir aussi
Articles connexes
Bibliographie
- Moneret-Vautrin, D. A., Morisset, M., Kanny, G., Beaudouin, E., & Parisot, L. (2002). Premier rapport du réseau français d'allergovigilance concernant l'anaphylaxie alimentaire grave. La Revue de médecine interne, 23, 648s.
Lien externe
- Portail de la biologie
- Portail de la médecine