Vaccination
La vaccination est l'administration d'un agent antigénique, le vaccin, dans le but de stimuler le système immunitaire d'un organisme vivant afin d'y développer une immunité adaptative contre un agent infectieux. La substance active d’un vaccin est un antigène dont la pathogénicité du porteur est atténuée afin de stimuler les défenses naturelles de l'organisme (son système immunitaire). La réaction immunitaire primaire permet en parallèle une mise en mémoire de l'antigène présenté pour qu'à l'avenir, lors d'une vraie contamination, l'immunité acquise puisse s'activer de façon plus rapide et plus forte.

.jpg.webp)
La vaccination s'effectue sur un individu sain soit par injection sous-cutanée ou intramusculaire soit par voie orale, selon des pratiques le plus souvent réglementées. En général, chaque acte de vaccination est documenté (exemple : dans un carnet de vaccination).
L'Organisation mondiale de la santé estime que la vaccination est l’une des interventions sanitaires les plus efficaces et les plus économiques. Elle a permis d’éradiquer la variole, de réduire de 99 % à ce jour l’incidence mondiale de la poliomyélite, et de faire baisser de façon spectaculaire la morbidité, les incapacités et la mortalité dues à la diphtérie, au tétanos, à la coqueluche, à la tuberculose, et à la rougeole. Pour la seule année 2003, les autorités sanitaires estiment que la vaccination a évité plus de deux millions de décès.
Histoire

Des méthodes empiriques de variolisation sont apparues très tôt dans l'histoire de l'humanité, grâce à l'observation du fait qu'une personne qui survit à la maladie est épargnée lors des épidémies suivantes. L'idée de prévenir le mal par le mal se concrétise dans des pratiques populaires sur les continents asiatique et africain[2],[3],[4]. La pratique de l'inoculation était en tout cas connue en Afrique depuis plusieurs siècles et c'est de son esclave Onesimus que l'apprit le pasteur américain Cotton Mather[5]. La première mention indiscutable de la variolisation apparaît en Chine au XVIe siècle[2]. Il s'agissait d’inoculer une forme qu’on espérait peu virulente de la variole en mettant en contact la personne à immuniser avec le contenu de la substance qui suppure des vésicules d'un malade (le pus). Le risque n'était cependant pas négligeable : le taux de mortalité pouvait atteindre 1 ou 2 %. La pratique s’est progressivement diffusée le long de la route de la soie. Elle a été importée depuis Constantinople en Occident au début du XVIIIe siècle grâce à Lady Mary Wortley Montagu. Voltaire lui consacre en 1734 sa XIe lettre philosophique[6], « Sur la petite vérole », où il la nomme inoculation, lui attribuant une origine circassienne et précisant qu'elle se pratique aussi en Angleterre :
« Un évêque de Worcester a depuis peu prêché à Londres l'inoculation ; il a démontré en citoyen combien cette pratique avait conservé de sujets à l'État ; il l'a recommandée en pasteur charitable. On prêcherait à Paris contre cette invention salutaire comme on a écrit vingt ans contre les expériences de Newton ; tout prouve que les Anglais sont plus philosophes et plus hardis que nous. Il faut bien du temps pour qu'une certaine raison et un certain courage d'esprit franchissent le pas de Calais[7]. »
En 1760, Daniel Bernoulli démontra que, malgré les risques, la généralisation de cette pratique permettrait de gagner un peu plus de trois ans d’espérance de vie à la naissance. La pratique de l'inoculation de la variole a suscité de nombreux débats en France et ailleurs[8].
Pour la première fois, des années 1770 jusqu'en 1791, au moins six personnes ont testé, chacune de façon indépendante, la possibilité d'immuniser les humains de la variole en leur inoculant la variole des vaches, qui était présente sur les pis de la vache. Parmi les personnes qui ont fait les premiers essais, figurent en 1774 un fermier anglais nommé Benjamin Jesty et, en 1791, un maître d'école allemand nommé Peter Plett[9]. En 1796, le médecin anglais Edward Jenner fera la même découverte et se battra afin que l'on reconnaisse officiellement le bon résultat de l'immunisation. Le , il inocula au jeune James Phipps, âgé de 8 ans, du pus prélevé sur la main de Sarah Nelmes, une fermière infectée par la vaccine, ou variole des vaches. Trois mois plus tard, il inocula la variole à l'enfant, qui s'est révélé immunisé. Cette pratique s'est répandue progressivement dans toute l'Europe. Le mot vaccination vient du nom de la « variole des vaches », la vaccine, elle-même dérivée du latin : vacca qui signifie « vache »[10]. Un auteur récent – reprenant en cela un débat ancien qui avait commencé dès Jenner – fait remarquer que la pratique aurait pu s'appeler « équination »[11] vu l'origine équine de la vaccine[12]. Il est par ailleurs attesté qu'en de multiples occasions des lymphes vaccinales ont été produites à partir de chevaux (l'un de ses premiers biographes rapporte même que Jenner a inoculé son fils aîné, en 1789, avec des matières extraites d'un porc malade du swinepox[13],[14]).
Le principe de la vaccination a été expliqué par Louis Pasteur et ses collaborateurs Roux et Duclaux, à la suite des travaux de Robert Koch mettant en relation les microbes et les maladies[15]. Cette découverte lui permit de développer des techniques d'atténuation des germes. Sa première vaccination fut la vaccination d'un troupeau de moutons contre le charbon le . La première vaccination humaine (hormis la vaccination au sens originel de Jenner) fut celle d'un enfant contre la rage le [16]. Contrairement à la plupart des vaccinations, cette dernière fut effectuée après l'exposition au risque — ici, la morsure du jeune Joseph Meister par un chien enragé et non avant (le virus de la rage ne progressant que lentement dans le système nerveux).
Aspects scientifiques
Vaccinologie
Le terme vaccinologie a été créé en 1976 par Jonas Salk (1914-1995)[17], pour désigner une branche de médecine de santé publique consacrée aux vaccins (statut de médicament) et à la vaccination (action d'immunisation préventive). La vaccinologie est pluri-disciplinaire avec un double aspect biomédical et politique (de santé publique)[18].
La vaccinologie fait appel aux disciplines suivantes[18] :
- l'infectiologie, qui étudie les maladies infectieuses et leur épidémiologie (maladies vaccinables) ;
- l'immunologie, qui étudie le système immunitaire, et le mécanisme d'action des vaccins ;
- les biotechnologies, pour identifier les antigènes vaccinaux pour la production des vaccins modernes ;
- la politique vaccinale, politique de santé publique qui comprend le développement clinique des vaccins, des premiers essais jusqu'à l'autorisation de mise sur le marché ; la mise en œuvre d'une politique vaccinale (recommandations, obligations), et l'application de cette politique (couverture vaccinale, surveillance des effets secondaires ou pharmacovigilance, rapport bénéfice/risques, suivi épidémiologique de l'efficacité vaccinale et de l'immunité collective…).
La dimension économique de la vaccinologie est celle de l'activité industrielle liée aux vaccins : le coût recherche-développement d'un vaccin est comparé au coût de la maladie infectieuse évitable[18], certes dans le cadre général d'une économie libérale (recherche de profits) mais aussi de gestion budgétaire (limitation ou contrôle des dépenses d'un système de santé).
Les dimensions sociologiques et éthiques sont représentées par les problèmes posés par l'obligation vaccinale et les droits individuels (information, liberté de choix...)[18], les résistances et les oppositions aux vaccinations, les problèmes de communication et de gestion de crise face à des rumeurs ou des évènements médiatisés[19].
Définitions et principes de la vaccination

Un vaccin est une préparation d'un ou plusieurs antigènes microbiens utilisés pour induire une immunité protectrice et durable de l'organisme, en faisant appel à l'immunité adaptative, par opposition à l'immunité innée. Le but principal des vaccins est d'obtenir, par l'organisme lui-même, la production d'anticorps et l'activation de cellules T (lymphocyte B ou lymphocyte T à mémoire) spécifiques à l'antigène. Une immunisation réussie doit donc procurer une protection contre une future infection d'éléments pathogènes identifiés. Un vaccin est donc spécifique à une maladie mais pas à une autre[n 1].
La vaccination est une technique d'immunisation active, par opposition à l'immunisation passive par transfert d'anticorps (par exemple, la sérothérapie).
Le schéma vaccinal définit le nombre et l'intervalle des injections nécessaires à l'obtention d'une immunité protectrice suffisante. La primo-vaccination est celle qui induit cette protection, et les rappels de vaccination sont celles qui l'entretiennent.
À l'échelle nationale, le calendrier vaccinal est l'ensemble des schémas vaccinaux, réactualisés chaque année, par et pour un pays donné. Ces schémas peuvent être recommandés ou obligatoires, selon l'âge ou la profession, en population générale ou particulière.
La couverture vaccinale correspond au taux de personnes ayant reçu un nombre donné d'injections vaccinales à une date donnée[20].
Types de vaccins
Deux grandes familles : vaccins issus d'agents infectieux et ceux sans agent infectieux.
La première famille (vaccins classiques) se détaille en deux grandes catégories :
- vaccins vivants atténués
et - vaccins inactivés.
Avec les vaccins vivants atténués, on injecte au patient une version modifiée du pathogène contre lequel on veut qu’il soit protégé. Cette modification de l’agent infectieux sert à réduire son efficacité sans le tuer. Notre corps va se défendre comme s’il combattait le virus ou la bactérie non-modifiée et produire des cellules mémoires pour le combattre plus efficacement la prochaine fois qu’il sera en contact avec ce même pathogène. Ce type de vaccination est efficace sur le long terme. Cependant, comme il s’agit d’inoculer la forme vivante du pathogène, même atténuée, il existe un faible risque infectieux qui constitue une contre-indication pour les personnes immunodéprimées[21].
Les vaccins inactivés contiennent l’agent infectieux mort, ou alors fragmenté. Cette méthode de vaccination est moins efficace sur le long terme et nécessitera des rappels.[22]
La deuxième grande famille est produite sans agent infectieux.
Parmi ceux-ci, les vaccins à ARN d'utilisation récente (même si le principe est connu depuis plus d'une dizaine d'années) se révèlent très prometteurs et très adaptables face aux mutations des virus.
Les vaccins multivalents ou combinés, associent des combinaisons d'antigènes, permettant de cibler plusieurs maladies différentes en un seul vaccin (par exemple Rougeole-Oreillons-Rubéole ou Diphtérie-Tétanos-Poliomyélite-Coqueluche-Hib-Hépatite B). Ces vaccins permettent de diminuer le nombre d'injections et d'augmenter la couverture vaccinale[23].
Acte vaccinal
La vaccination est un acte médical qui engage la responsabilité du vaccinateur, elle doit être expliquée et consentie. Le sujet à vacciner a le droit de recevoir une information personnalisée, adaptée à son niveau de compréhension[24].
En principe, l'acte vaccinal comporte des règles à respecter. Il est effectué par un médecin ou un(e) infirmièr(e), ou selon des cas règlementés par une sage-femme ou un pharmacien. En France, 90 % des vaccinations sont effectuées en médecine libérale[25], dans d'autres pays (comme les pays scandinaves) les vaccinations sont faites dans un cadre collectif (médecine scolaire, ou d'autres services publics).
Elle doit être précédée d'un interrogatoire à la recherche d'éventuelles contre-indications (antécédents d'allergie, déficience immunitaire, grossesse ou projet en cours de grossesse...) ; de la vérification du vaccin (conditions de conservation du vaccin, date de péremption) et de ses conditions d'utilisation (selon la présentation du vaccin, le calendrier vaccinal, l'âge du sujet…)[26].
Chez le nourrisson et le petit enfant, l'utilisation de patch anesthésique ou d'une solution sucrée avec tétine est possible pour diminuer la douleur ou la peur[25].
Le vaccinateur doit être en mesure de prendre en charge un malaise vagal ou une réaction allergique dans les minutes qui suivent une injection.
La plupart des vaccins sont injectés par voie sous-cutanée ou intramusculaire, dans les conditions habituelles d'hygiène et d'asepsie. Les principaux sites d'injection se font dans la région du deltoïde, du sus-épineux chez l'enfant et l'adulte, et la face antéro-latérale de la cuisse chez le nourrisson. L'injection dans la fesse n'est pas recommandée, outre la proximité du nerf sciatique, l'épaisseur du tissu graisseux peut réduire l'efficacité vaccinale[27].
La voie intradermique (injection superficielle et tangentielle à la peau) est pratiquement réservée au BCG, au niveau de la face externe du bras. Elle est de réalisation plus délicate[27].
Quelques vaccins sont administrés par voie orale, comme le vaccin oral contre la poliomyélite, ou les vaccins contre le rotavirus. Des vaccins par spray nasal sont en cours d'essai (ex. : vaccin antigrippal NasVax en Israël), voire déjà utilisés (vaccins contre la grippe saisonnière ou contre la grippe pandémique aux États-Unis).
Les vaccinations sont notées et documentées (date, lot, fabricant, vaccinateur...) dans un carnet de vaccination et dans le dossier médical du patient[26].
L'administration de paracétamol pour limiter des symptômes généraux (fièvre, douleur...) est à l'appréciation du prescripteur[26].
Vaccination sans vaccin
Par abus de langage, le terme de vaccination s'applique parfois à diverses inoculations et injections sans vaccin. Ainsi l'immunocastration des porcs est souvent présentée comme un vaccin (contre l'odeur de verrat). En 1837, Gabriel Victor Lafargue parla de « vaccination morphinique » pour ce qui n'était qu'une injection sous-épidermique[28]. Dans cette catégorie se place également le vaccin de Coley (qui génère une hyperthermie destinée à détruire des tumeurs).
Vaccination préventive

La vaccination préventive est une forme de vaccination visant à stimuler les défenses naturelles de façon à prévenir l'apparition d'une maladie. Elle ne cesse de voir son domaine s'élargir et peut prévenir les maladies suivantes :
- Diphtérie, tétanos, coqueluche, poliomyélite, méningite due au germe Haemophilus influenzae de sérotype b, hépatite B, grippe, tuberculose[29], rougeole, rubéole, oreillons, pneumocoque…
Au Québec, depuis le , un vaccin contre la varicelle est offert à tous les enfants à partir de l'âge de un an. De plus, il est maintenant combiné avec le vaccin contre la rubéole-rougeole-oreillons.
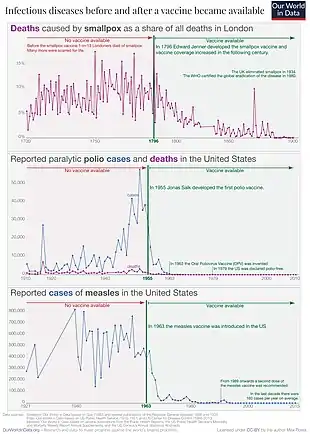
La vaccination à large échelle permet de réduire de façon importante l'incidence de la maladie chez la population vaccinée[30], mais aussi (si la transmission de celle-ci est uniquement inter-humaine) chez celle qui ne l'est pas, le réservoir humain du germe devenant très réduit. L'éradication de la poliomyélite de type 2 en 1999 est la conséquence des campagnes de vaccinations[31]. De même, pour l'éradication de la variole qui est effective depuis 1980, l'OMS avait mis en place une stratégie de vaccination de masse, alliée à une approche reposant sur la surveillance et l’endiguement (dépistage des cas, isolement des malades et vaccination des sujets contact)[32].
Vaccination thérapeutique
Aussi appelée « immunothérapie active » (ou, plus anciennement (?), « thérapie vaccinale », « vaccinothérapie »), cette technique consiste à stimuler le système immunitaire de l'organisme pour favoriser la production d'anticorps. Il ne s'agit donc plus de prévenir l'apparition d'une maladie mais d'aider l'organisme des personnes déjà infectées à lutter contre la maladie en restaurant ses défenses immunitaires.
On a pu créditer Auzias-Turenne d'être à l'origine de la vaccination thérapeutique avec sa méthode de syphilisation, Pasteur prenant le relais avec son vaccin contre la rage[33]. Contrairement à une idée reçue cependant, la vaccination contre la rage n'est pas thérapeutique. En fait, en pré-exposition (chez les personnes susceptibles d'être atteintes du fait de leur activité professionnelle par exemple) il s'agit d'une vaccination habituelle (injection de l'antigène qui va stimuler la fabrication de défenses spécifiques). En post-exposition, c'est-à-dire après une morsure par un animal susceptible d'être enragé, il s'agit d'une immunisation passive et active. Passive parce qu'il y a injection d'immunoglobulines (anticorps) spécifiques contre la rage et, au même moment, injection du vaccin antirabique. Contrairement au SIDA ou au cancer, la vaccination antirabique n'est largement plus au stade expérimental.
En , Robert Koch annonça avoir découvert une substance capable de guérir la tuberculose ; ce traitement à la tuberculine ne devait pas tenir ses promesses. Un article d'Almroth Wright, publié en 1902 et intitulé Généralités sur le traitement des infections bactériennes localisées par inoculation de vaccins à base de bactéries, expliqua pour la première fois sans ambiguïté la théorie de la thérapie vaccinale[33].
Efficacité en santé humaine
Dans le monde
L'Organisation mondiale de la santé estime que la vaccination est l’une des interventions sanitaires les plus efficaces et les plus économiques. Elle a permis d’éradiquer la variole, de réduire de 99 % à ce jour l’incidence mondiale de la poliomyélite, et de faire baisser de façon spectaculaire la morbidité, les incapacités et la mortalité dues à la diphtérie, au tétanos, à la coqueluche et à la rougeole. Pour la seule année 2003, on estime que la vaccination a évité plus de deux millions de décès[34].
Exemple en France
Le tableau suivant montre la diminution de la mortalité en France entre avant 1950 et après 1990. Il s'agit d'un taux de mortalité, c'est-à-dire du nombre de morts pour un million de personnes.
| Mortalité par million de personnes[35] | |||||
|---|---|---|---|---|---|
| Diphtérie | Tétanos | Poliomyélite | Tuberculose | Coqueluche | |
| Avant 1950 | 50-100 | 20-50 | 5-10 | 300-1 000 | 20-50 |
| Après 1990 | 0 | 0,25-0,5 | 0 | 13 | 0,1 |
Exemple au Japon
Un plan de reconstruction au Japon ainsi qu'un plan de vaccination sont mis en place après la Seconde Guerre mondiale. La coqueluche ravage un pays qui sort d'une guerre dévastatrice, on compte à la même année 152 072 personnes infectées par cette maladie et 17 001 morts. À partir de , le nombre de cas par an baisse tout comme le nombre de morts à la suite de la loi de vaccination préventive promulguée en et les exigences relatives au vaccin contre la coqueluche mises en place en . En 25 ans, le nombre de personnes infectées passe à moins de 400 cas par an et le nombre de morts à moins de 5 grâce à cette politique de santé[36].
Pourtant, en et , le gouvernement est notifié que deux enfants sont victimes d'accidents de vaccination. Le rapport signale que l'un a contracté une encéphalopathie et que l'autre a fait un choc allergique qui lui est fatal. À la suite de la pression de l'opinion publique, le gouvernement gèle temporairement l'obligation de vaccination pour la population japonaise. Les effets de l'arrêt de la vaccination ne sont pas directement visibles à court terme[37].
Néanmoins, dès , le gouvernement japonais était mis au courant de 13 092 nouveaux cas. Il s'agit ainsi d'une augmentation constante du nombre de personnes infectées par la coqueluche qui ne s'était jamais produite avant le gel du plan de vaccination, prouvant son efficacité. Peu de temps après cet épisode épidémique, le taux de vaccination dans le pays retourne progressivement à 80 % et le nombre de nouveaux cas et le nombre de morts par an baisse à nouveau[36].
| Nombre de cas signalés | Taux d'incident | Nombre de morts signalés | |
|---|---|---|---|
| 1947 | 152 072 | 17 001 | |
| 1948 | 53 508 | 66,9 | 4 746 |
| 1949 | 126 110 | 154,2 | 9 105 |
| 1950 | 122 796 | 147,6 | 8 246 |
| 1951 | 78 612 | 93 | 3 905 |
| 1952 | 56 868 | 66,5 | 2 425 |
| 1953 | 45 262 | 52 | 1 400 |
| 1954 | 67 028 | 75,9 | 1 830 |
| 1955 | 14 134 | 15,8 | 401 |
| 1956 | 18 524 | 20,5 | 332 |
| 1957 | 20 112 | 22,1 | 340 |
| 1958 | 29 948 | 32,5 | 478 |
| 1959 | 9 742 | 10,5 | 178 |
| 1960 | 3 890 | 4,2 | 65 |
| 1961 | 5 225 | 5,5 | 46 |
| 1962 | 11 552 | 12.1 | 117 |
| 1963 | 4 132 | 4,3 | 61 |
| 1964 | 1 167 | 1,2 | 11 |
| 1965 | 2 362 | 2,4 | 22 |
| 1966 | 3 136 | 3,2 | 15 |
| 1967 | 820 | 0,8 | 7 |
| 1968 | 460 | 0,5 | 6 |
| 1969 | 1 078 | 1,1 | 4 |
| 1970 | 655 | 0,6 | 5 |
| 1971 | 206 | 0,2 | 4 |
| 1972 | 269 | 0,3 | 2 |
| 1973 | 364 | 0,3 | 4 |
| 1974 | 393 | 0,4 | |
| 1975 | 1 084 | 1 | 5 |
| 1976 | 2 508 | 2,2 | 20 |
| 1977 | 5 420 | 4,7 | 20 |
| 1978 | 9 626 | 8,4 | 32 |
| 1979 | 13 092 | 41 |
Effets indésirables
Les effets indésirables de la vaccination dépendent d'abord de l'agent infectieux combattu, du type de vaccin (agent atténué, inactivé, sous-unités d'agent, etc), du mode d'administration (injection intramusculaire, injection intradermique, prise orale, vaporisateur intranasal, etc.) ainsi que de la nature du solvant, de la présence éventuelle d'adjuvants destinés à renforcer l'efficacité thérapeutique du vaccin et de conservateurs chimiques antibactériens.
Il n'existe donc pas d'effet secondaire commun à tous les modes de vaccination. Néanmoins, suivant les vaccins, certains effets indésirables, en général bénins, se retrouvent de manière plus ou moins fréquente. L'une des manifestations les plus courantes est la fièvre et une inflammation locale qui traduisent le déclenchement de la réponse immunitaire recherchée par la vaccination. Dans de très rares cas, la vaccination peut entraîner des effets indésirables sérieux et, exceptionnellement, fatals. Un choc anaphylactique, extrêmement rare, peut par exemple s'observer chez des personnes susceptibles avec certains vaccins (incidence de 0,65 par million, voire 10 par million, pour le vaccin rougeole-rubéole-oreillons (RRO))[38].
En France, la loi prévoit le remboursement des dommages et intérêts par l'Office national d'indemnisation des accidents médicaux lorsqu'il s'agit de vaccins obligatoires[39].
Variole
La variole est considérée comme éradiquée depuis 1977. La vaccination n'est donc plus du tout pratiquée même si des stocks de vaccins sont conservés en cas de résurgence. Les complications suivantes ressortissent donc plutôt à l'histoire de la médecine :
- Encéphalite postvaccinale : fréquence entre 1 sur 4 704 et 1 sur 40 710 (en Allemagne), entre 1 sur 25 000 et 1 sur 150 000 (aux États-Unis) [40],[41]
- Eczéma vaccinatum : fréquence 1 sur 26 000[42],[43], [44],[45]
- Survenue de cancers (surtout lymphosarcome, tumeurs cutanées au niveau des scarifications)[46].
Vaccin contre la tuberculose (BCG)
- Ostéites (1 sur 21 800 (en Finlande), 1 sur 28 270 (en Suède)) [47]
- Bécégites [48] : la bécégite est une réaction inflammatoire locale, le plus souvent bénigne, consécutive à l'injection. Il ne s'agit pas à proprement parler d'une complication mais d'une réaction post-vaccinale normale qui ne nécessite en aucun cas de traitement et guérit spontanément même si le délai de guérison peut être long (parfois plusieurs mois) et laisse parfois une cicatrice. Une complication grave parfois mortelle mais extrêmement rare (entre 0,06 et 1,56 cas par million[49]) peut s'observer si le vaccin est administré à un enfant présentant un déficit immunitaire combiné sévère (DICS).
Di-Te-Per (DTCoq en France)
Les effets indésirables pouvant avoir lieu dans de rares cas sont surtout dus au vaccin anti-coqueluche (Per)[50],[51] :
- Encéphalopathies aiguës ;
- À la suite de l’administration de vaccins contenant l’anatoxine tétanique, de très rares cas d’effets indésirables au niveau du système nerveux central et périphérique, incluant des paralysies ascendantes voire des paralysies respiratoires (ex. : syndrome de Guillain-Barré) ont été rapportés.
Vaccin anti-poliomyélitique
La première campagne de vaccination de masse anti-poliomyélite, dans les années 1950, a été marquée par la fourniture par les Laboratoires Cutter d'un important lot défectueux (virus vivant non atténué) aboutissant à près de 220 000 contaminations dont 70 000 malades, 164 paralysies sévères et 10 décès[52].
Vaccination contre la rougeole, la rubéole et les oreillons (RRO)
Avant que la cause génétique de l'autisme ne soit établie, une publication a affirmé un lien entre ce vaccin et l'autisme. Quelques années plus tard, cette étude a été récusée, son auteur Andrew Wakefield ayant reconnu la fraude sur fond de conflits d'intérêts[53]. Une étude de 2015 confirme qu'il n'y a aucun lien de cause à effet entre ce vaccin et l'autisme[54].
- Purpura thrombocytopénique, c'est-à-dire une chute du nombre des plaquettes sanguines (environ 1 pour 30 000)[55] (liés à l'antigène rougeole)
- Méningites bénigne (liées à l'antigène oreillons)[56]
Vaccination anti-hépatite B
Les effets indésirables de la vaccination contre l'hépatite B peuvent être[57],[58] :
- paresthésie, éruption cutanée, prurit, urticaire (moins d'un cas pour 1 000) ;
- arthralgie (moins d'un cas pour 1 000) ;
- vascularites, périartérite noueuse.
Vaccination antiamarile (vaccination anti fièvre jaune)
Les réactions suivantes ont été observées[59] :
- réactions postvaccinales minimes : vers le sixième jour, il peut y avoir une poussée fébrile avec céphalées et dorsalgies qui disparaissent après un à deux jours ;
- réactions allergiques : éruption cutanée, érythème multiforme, urticaire, angiœdème, asthme (rares cas) ;
- réactions d’Arthus caractérisées par un œdème et une nécrose au point d'injection moins de 24 heures après la vaccination ;
- encéphalite (2 à 6 par million, dont 2/3 des cas chez les enfants de moins de 6 mois), maladie neurotrope (YEL-AND) ;
- maladie viscérotrope (connue sous le nom de YEL-AVD et décrite auparavant comme une « défaillance multiviscérale fébrile »), potentiellement mortelle[60].
Vaccination anti-papillomavirus
Cette vaccination est recommandée aussi bien chez les jeunes filles que chez les garçons[61].
Recommandations
Au niveau international, l'OMS élabore des recommandations de vaccination. Ces recommandations, non contraignantes, sont des indications de base en vue d'aider les pays membres à dresser leur propre calendrier national de vaccination, en fonction de leur situation, besoins et priorités[62].
Ces recommandations sont explicitées par des notes de synthèse sur chaque vaccination, régulièrement actualisées[63].
Dans le monde
Le Plan d’action mondial pour les vaccins de 2011 à 2020 par l'Organisation Mondiale de la Santé fixe comme recommandation un taux national de 90 % de vaccination DTCoq chez les enfants. L'Organisation des Nations Unies indique que 139 des 194 États membres de l’OMS ont atteint, voire dépassé ce taux. Malgré un progrès notable de la vaccination dans le monde, avec généralement moins d’inégalités au sein même d'un pays qu’il y a dix ans, en , 10 millions d’enfants répartis dans 64 pays auraient besoin d’être vaccinés pour atteindre une couverture de 90 %. L'ONU estime que 7,3 millions de ces enfants vivent dans un environnement précaire, de crise humanitaire ou dans un pays touché par des conflits. C'est le cas de 4 millions d'enfants vivent en Afghanistan, au Nigeria et au Pakistan[64].
Parmi les États membres de l’OMS, huit pays n'atteignent pas une couverture vaccinale DTCoq de 50 % : la Guinée équatoriale, le Nigeria, la République centrafricaine, le Somalie, le Soudan du sud, la Syrie, le Tchad et l'Ukraine. Selon l'OMS et l'UNICEF, depuis 2010, le nombre d’enfants ayant une vaccination complète stagne[65].
Au Bangladesh
Au début du XXIe siècle, le plan de vaccination du pays comprend la coqueluche, la rougeole, la diphtérie, la tuberculose, le tétanos, l'hépatite B et la poliomyélite[66].
En France
En France, la vaccination est encadrée par différentes autorités qui ont chacune un rôle précis. Ainsi, le ministère de la Santé élabore la politique vaccinale. Ensuite, le Haut Conseil de la santé publique (HCSP), avec le comité technique des vaccinations, donnent des avis et des recommandations sur les vaccinations en se basant sur les connaissances scientifiques les plus récentes. L'institut de Veille sanitaire assure la surveillance des maladies pour lesquelles il existe des vaccins. L’agence nationale de sécurité du médicament et des produits de santé (ANSM) contrôle la qualité des vaccins et surveille le rapport bénéfice/risque des vaccins en collectant tous les effets indésirables déclarés. Elle travaille en collaboration avec l’Agence européenne des médicaments (AEM). La HAS, haute Autorité de santé évalue le service rendu des vaccins autorisés si le laboratoire qui les produit souhaite qu’ils soient remboursés par l’Assurance maladie. Santé publique France (SPF), ex INPES, placée sous la tutelle du ministère de la Santé, informe le public et les professionnels de santé sur les vaccinations nouvelles, existantes et obligatoires[67].
En France, c'est le comité technique des vaccinations, une composante du Haut Conseil de la santé publique, qui est chargé de donner un avis sur le « calendrier vaccinal » mis à jour chaque année. Ce dernier est établi par le ministère de la Santé et publié dans un des bulletins épidémiologiques hebdomadaires (BEH)de l'Institut de veille sanitaire (InVS) accessibles en intégralité[68]
Plusieurs vaccins sont ainsi recommandés ou obligatoires, pour la population en fonction du lieu d'habitation, du sexe, de l'âge, des pathologies et d'autres facteurs de risque tels que la profession. Ainsi pour la population française, saine et non exposée à des facteurs de risque particuliers, le tableau suivant mentionne la situation en 2018, hors situation de rattrapage[68].
| Âge | Vaccin |
|---|---|
| 2 mois | coqueluche, diphtérie, haemophilus influenzae, hépatite B, pneumocoque, polio, tétanos D.T.Ca.P.Hib.HepB. |
| 4 mois | |
| 11 mois | |
| 12 mois | méningocoque, oreillons, rougeole, rubéole |
| 16-18 mois | oreillons, rougeole, rubéole |
| 6 ans | coqueluche, diphtérie, polio, tétanos D.T.Ca.P. : dose pleine D et Ca |
| 11-13 ans | coqueluche, diphtérie, polio, tétanos d.T.ca.P. : dose réduite d et ca |
| 11-14 ans | infection à papillomavirus humain (3 doses 0, 1 et 6 mois) : Filles ou personnes immunodéprimées + rattrapage jusqu'à 19 ans, HSH < 26 ans |
| 25 ans | coqueluche, diphtérie, polio, tétanos d.T.ca.P. : dose réduite d et ca |
| 45 ans | diphtérie, polio, tétanos d.T.P. |
| à partir de 65 ans | grippe tous les ans, diphtérie, polio, tetanos d.T.P. tous les 10 ans |
Certains vaccins sont recommandés en fonction de la situation géographique, c'est le cas du BCG et du vaccin contre la fièvre jaune. Concernant le BCG, le vaccin contre la tuberculose, une dose est conseillée pour les enfants résidant, en Guyane ou à Mayotte, entre la naissance et 14 ans. Concernant le vaccin contre la fièvre jaune, une dose est recommandée pour les enfants résidant en Guyane, à l'âge de 12 mois en lieu et place de la vaccination contre l'infection à méningocoque qui est déplacée à 16-18 mois ; par la suite, une dose de vaccin contre la fièvre jaune doit être administrée tous les 10 ans[68].
Le calendrier vaccinal ayant fait l'objet de remaniements en 2013 et 2018, les situations de transition ou rattrapages sont prises en compte dans le document. C'est en particulier le cas pour les vaccins les plus récemment introduits. Ainsi, celui contre le papillomavirus humain (3 doses) peut être administré chez la fille jusqu'à 19 ans, et celui contre les infections à méningocoque (1 dose) peut être administré jusqu'à 24 ans[68].
Pour rétablir la confiance des français envers les vaccins, Marisol Touraine, alors ministre des affaires sociales, de la santé et des droits des femmes, a mis en place un plan d'action[69] en . Les objectifs principaux de son action sont d'informer la population des objectifs de la vaccination, de coordonner les actions pour améliorer la couverture vaccinale et d'éviter les conflits concernant l'approvisionnement des vaccins ainsi que les pénuries de ces derniers. Le but ultime est de rendre le sujet de la vaccination important au sein des discussions citoyennes.
Le calendrier est adapté à la situation chronique de pénurie de vaccins en France, toujours en 2019.
Des tableaux synoptiques reprennent ce cadre[70] et des résumés[71],[72]
Campagnes de vaccination
En Europe
La Semaine européenne de la vaccination est mise en place sous l'initiative de l’Organisation mondiale de la santé en Europe depuis 2005[73]. Elle est un temps fort de mobilisation et d'actions pour promouvoir la vaccination et augmenter la couverture vaccinale.
En France
En France, la Semaine de la vaccination est coordonnée par le ministère chargé de la Santé publique France, et pilotée en région par les agences régionales de santé (ARS). À cette occasion, des actions très diverses sont organisées à des endroits clés tels que les établissements scolaire et les Halles : expositions, séances d’information du public, conférences, jeux, animations, séances de vaccination gratuites, portes ouvertes, formations de professionnels… La Semaine de la vaccination est l'occasion de faire connaître le calendrier des vaccinations et pour chacun de s’informer sur ses vaccinations qui auront des bénéfices personnels et collectifs pour se protéger contre certaines maladies infectieuses[74].
Après la crise sanitaire de Covid-19 en 2020, la Haute Autorité de santé lance un appel à la vaccination afin de pallier les vaccinations non réalisées pendant la période de confinement. Selon L'autorité, plus de 45 000 bébés de trois à dix-huit mois n’ont pas été vaccinés contre la diphtérie, le tétanos, la poliomyélite, la coqueluche et les méningites[75].
Au Pakistan
Au cours du XXIe siècle, des dizaines d'agent de santé ont été tués par des militants anti-vaccination ; les visites à domicile en vue d'une vaccination se font depuis sous escorte policière[66].
Au Bangladesh
À la fin des années 1980, les autorités sanitaires du Bangladesh ont décidé d'un plan de communication en faveur de la vaccination contre la polio porté par les chefs religieux du pays, appelé « mosquées porte-voix »[66]. Des publicités télévisées mettant en scène des célébrités bangladaises incitent la population à se vacciner[66].
Le réseau électrique du pays n'est pas fiable et le climat est chaud, provoquant un risque de rupture de la chaîne du froid : pour pallier cela, tous les centres de santé sont équipés de panneaux solaires[66]. Le relais dans les espaces reculés se fait par cyclistes ou mariniers lorsque les rivières sont en crues[66].
Obligations légales
À noter que certaines professions (égoutiers, professions médicales, etc.) doivent avoir des vaccins supplémentaires par rapport au reste de la population.
En Europe
En 2010, sur 30 pays incluant les 27 pays de l'Union Européenne plus l'Islande, la Norvège et la Suisse, pour les enfants de moins de 13 ans, 16 pays n'ont aucune vaccination obligatoire : ce sont l'Allemagne, l'Autriche, Chypre, le Danemark, l'Espagne, l'Estonie, la Finlande, l'Irlande, l'Islande, la Lituanie, le Luxembourg, la Norvège, les Pays-Bas, le Royaume-Uni, la Suède et la Suisse. Les 14 autres ont au moins une vaccination obligatoire. Ce sont la Belgique (1 vaccin obligatoire), Bulgarie (9), France (11), Grèce (4), Hongrie (8), Italie (4)[76], Lettonie (12), Malte (3), Pologne (8), Portugal (2), Roumanie (8), Slovaquie (9), Slovénie (7), République Tchèque (7)[77].
La vaccination contre la polio est obligatoire pour les enfants et les adultes dans 12 pays, contre la diphtérie et le tétanos (11 pays), contre l'hépatite B (10), l'hépatite A (2), HPV (1), pneumocoque (4), ROR (8), coqueluche (8), rotavirus (1), BCG (7), varicelle (1). L'obligation vaccinale est considérée comme un moyen d'améliorer les programmes de vaccinations. Toutefois de nombreux pays atteignent les objectifs requis uniquement par recommandations. Ainsi, il n’y a pas de différence significative de couverture vaccinale (taux de vaccinés) entre les pays qui recommandent et ceux qui obligent[77].
Dès lors, le label « obligatoire » n'est pas le seul facteur permettant d'atteindre une forte couverture vaccinale en Europe. D'autres facteurs peuvent entrer en jeu, comme l'utilisation de vaccins multivalents, le coût financier pour le pays destinataire, le type d'offre (gratuité ou remboursement, par médecin personnel ou de collectivité), les campagnes d'information et de promotion. La diversité des politiques vaccinales en Europe tient plus à des facteurs historiques et culturels, qu'à des raisons scientifiques de santé publique[77].
De meilleures informations sur la diversité de l'offre vaccinale au niveau européen pourraient aider les pays à adapter leurs stratégies vaccinales, en se basant sur l'expérience des autres pays. Toutefois, cette adaptation devrait se faire aussi en tenant compte du contexte national local[77].
En 2017, la France envisage de porter à 11 le nombre de vaccins obligatoires pour les enfants[78], tandis que l'Italie les porte à 12[76].
En France

L'arrêté du [79] « fixant les obligations des médecins chargés des vaccinations antidiphtérique, antitétanique et antityphoparathyphoïdique et des examens médicaux préalables » — qui prolongeait l'arrêté ministériel du (JO du ) — avait instauré en France l'examen systématique des urines avant toute vaccination. Ces dispositions, après avoir été étendues à la vaccination antipoliomyélitique par l'arrêté du tel que paru au JO du [80], ont été abrogées par la circulaire no 503 du ministère des Affaires Sociales et de la Solidarité du [81].
La loi du relative à la politique de santé publique, qui a créé le Haut Conseil de la santé publique (HCSP), précise que « la politique de vaccination est élaborée par le ministre chargé de la santé qui fixe les conditions d’immunisation, énonce les recommandations nécessaires et rend public le calendrier des vaccinations après avis du HCSP. »[82]
Les vaccins obligatoires sont remboursés par la sécurité sociale. Les autorités sanitaires assurent que le rapport bénéfice/risque est suffisamment significatif. L'inobservation des prescriptions vaccinales expose à des sanctions pénales ou administratives, notamment au retrait de l'autorité parentale, à la déscolarisation, au renvoi d'une administration, à une amende ou à une peine privative de liberté. L'obligation de vaccination a entraîné la création de groupements de personnes opposées à son aspect systématique, par exemple la Ligue nationale pour la liberté des vaccinations qui invoque la Charte des droits fondamentaux de l'Union européenne qui instaure une clause de conscience.
Depuis huit vaccinations, auparavant recommandées, sont devenues obligatoires : les vaccinations contre coqueluche, Haemophilus influenzae de type b, hépatite B, pneumocoque, méningocoque de sérogroupe C, rougeole, oreillons et rubéole, (les vaccinations contre diphtérie, tétanos et polio étant antérieurement seules obligatoires). Ces 11 injections sont pratiquées, sauf contre-indication médicale reconnue, dans les 18 premiers mois, selon le calendrier vaccinal et sont exigibles pour l’entrée ou le maintien en collectivité à partir du pour tout enfant né à partir du [83].
Le seul vaccin « DTP » n'était plus commercialisé par son fabricant depuis 2008, à la suite d'une recrudescence d'allergies dont il serait responsable[84].
Les vaccins à 2, 4 et 11 mois sont en général inoculés en même temps au sein d'un vaccin dit « hexavalent ».
Suisse
Le plan de vaccination suisse est élaboré par des experts indépendants (Commission fédérale pour les vaccinations, CFV), en collaboration avec l’Office fédéral de la santé publique (OFSP), il s'agit de recommandations[85] qui ne sont pas obligatoires.
En Suisse la vaccination est libre, si un vaccin est obligatoire dans un canton, pour un enfant seulement, les parents doivent justifier par écrit un refus.
En Australie
Depuis 2016, l'Australie prive d'une partie des allocations familiales les parents qui refusent de faire vacciner leur enfant[86].
Vaccins anciennement obligatoires
À la suite de l'éradication totale de la variole dans le cadre d'un programme mondial de l'OMS, le vaccin contre cette maladie n'est plus requis. Deux souches sont cependant conservées dans des laboratoires américains et russes dans un but de recherche.
La vaccination par le BCG (Vaccin bilié de Calmette et Guérin : tuberculose) n'est plus obligatoire depuis 2007.
Cas de la tuberculose
La prévalence de la tuberculose a fortement diminué en Europe entre le XIXe et le XXe siècle[87],[88]. Ce recul de la maladie serait largement dû à des facteurs autres (éloignement des malades en sanatorium, sélection naturelle des souches, amélioration des conditions de vie et d'alimentation, etc.)[89],[90],[91]. Des études épidémiologiques d'efficacité vaccinale n'ont pas montré de recul de la maladie après des campagnes de vaccinations en Inde du sud[92],[93]. De même, on observe que la régression de la tuberculose est antérieure à la mise en place des campagnes de vaccination[94].
Les études rétrospectives montrèrent que ces campagnes de vaccinations ne furent pas aussi systématiques que programmées. Il est aujourd'hui admis que le vaccin BCG offre une immunisation variable, en particulier chez les jeunes adultes dans les régions tropicales[95]. Selon l'OMS, les études disponibles montrent que la vaccination par le BCG donne un degré élevé de protection contre les formes graves de la maladie (tuberculose méningée et miliaire)[96].
Selon les recommandations 2018 de l'OMS, dans les pays d'incidence élevée de tuberculose ou de lèpre, une dose unique de vaccin BCG doit être administrée à tous les nouveau-nés en bonne santé à la naissance. Les pays à faible incidence de tuberculose ou de lèpre peuvent choisir de vacciner sélectivement les nouveau-nés au sein de groupes à risque. Les pays dans lesquels les taux de tuberculose diminuent sont encouragés à passer d’une vaccination universelle à une vaccination sélective des groupes à risques. Lors de ce passage, il est recommandé de mettre en place un système efficace de surveillance[97].
Cas des autres vaccinations
En ce qui concerne d'autres pathologies infectieuses (comme la diphtérie, le tétanos, la poliomyélite, les oreillons, la rubéole ou la rougeole) le bénéfice de la vaccination ne fait aucun doute[98] et les recommandations internationales maintiennent la vaccination systématique.
Chercheurs à l'INED, Jacques Vallin et France Meslé précisent le bénéfice de la vaccination sur ces maladies[99] :
« Les succès les plus spectaculaires de la vaccination n'ont pas toujours porté sur des maladies jouant un rôle majeur dans la mortalité totale. Ainsi, la diphtérie, la poliomyélite, le tétanos, vaincus pour l'essentiel grâce à la vaccination, n'ont jamais causé une part importante de la mortalité totale. Finalement, seuls le recul de la variole, il y a bien longtemps, puis, beaucoup plus récemment, celui de la grippe ont été en Europe à l'origine de progrès importants de l'espérance de vie presque entièrement attribuables à la diffusion des vaccins. »
En 2005, les décès par pneumonie sont estimés à 2 millions d'enfants selon l'OMS[100]. Cela représente 18 % de la mortalité infantile totale annuelle. L'OMS accueille favorablement le développement de vaccins efficaces pour prévenir les pneumococcies dont l'un des principaux agents sont les bactéries pneumocoques. Selon une étude, un vaccin antipneumococcique conjugué peut réduire la mortalité et les hospitalisations pour pneumonie[101].
Les deux principales maladies qui pourraient bénéficier d'une vaste campagne de vaccination sont la rougeole et l'hépatite virale B (chaque année, 112 000 décès pour la rougeole[102], 600 000 décès pour l'hépatite B[103]).
La mortalité liée à la grippe a fortement chuté depuis l'arrivée d'un vaccin plus efficace mélangeant diverse souches virales au début des années 1970 : en France, on comptait environ 1 000 morts en 2005, contre 10 000 à 20 000 (voir le double avec les complications) dans les années 1970[104]. En France, l'Assurance maladie prend en charge à 100 % le vaccin contre la grippe chez les personnes de plus de 65 ans (90 % des cas mortels) depuis 2003 (75 ans en 1985, date du début de la gratuité du vaccin pour cette partie de la population)[104].
Opposition à la vaccination
Vue d'ensemble
Les résistances et l'opposition à la vaccination débutent dès le tournant des XVIIIe et XIXe siècles contre le vaccin d'Edward Jenner (1749-1823). D'abord d'ordre religieux, l'opposition devient politique (défense de la liberté individuelle) lors de l'extension de l'obligation du vaccin anti-variolique au cours du XIXe siècle. À partir de la fin du XIXe siècle, des raisons « naturelles » (de médecines alternatives) s'opposent au « pasteurisme » et à la multiplication de nouveaux vaccins (le vaccin comme inutile ou anti-naturel).
Avec le consumérisme et la mondialisation des réseaux d'information, l'opposition vaccinale se manifeste entre autres, par la dénonciation de l'industrie pharmaceutique, la crainte et la polémique des effets indésirables[105], ainsi que par une tendance au complotisme (associant la vaccination à des volontés de profits ou de malfaisance)[106]. Cependant, les grands arguments de fond de l'opposition ou de la résistance aux vaccins n'ont guère changé depuis le XIXe siècle ; ces arguments se perpétuent sous une forme plus moderne selon les progrès technologiques[107].
En France, la défiance vaccinale est devenue la première au monde (45 % des Français interrogés estiment que les vaccins ne sont pas sûrs), elle est suivie par la Bosnie-Herzégovine, le Japon et la Russie « pays dont on ne voit pas immédiatement les points communs », alors que les Anglais et les Allemands ne sont que 10 %. Cette proportion est de 13% pour 65 000 citoyens interrogés de 67 pays[108].
De même 20 % des Français interrogés estiment que les vaccins ne sont pas efficaces, ce qui les classe parmi les plus sceptiques avec les Italiens, les Grecs et les Russes, alors que les Anglais, les Allemands et les Américains du nord représentent 8 à 10 %, selon une vaste étude anglaise parue en 2016[109].
La proportion de personnes opposée aux vaccinations tend à croître aux États-Unis[110] mais reste marginale (moins de 3 % des parents aux États-Unis en 2004[111], avec une grande disparité régionale, cette proportion pouvant atteindre près de 20 % dans certains endroits[112]). Les croyances et les représentations individuelles jouent un rôle important dans la décision de se faire vacciner. Il semble que la conviction des professionnels de santé sur l'importance de la vaccination joue un rôle important sur la perception du public à ce sujet[113].
Discours et méthodes
Les sites de vulgarisation médicale sont souvent visés via leurs forums (doctissimo, etc.). Les activistes anti-vaccinalistes profitent de discussions pour aiguiller certaines personnes vers leurs sites web (nombreux liens hypertextes utilisés dans les signatures et se répétant sur tous leurs messages). Un petit nombre d'activistes intervient alors dans les sections « vaccinations » de différents sites web d'informations anti-vaccinalistes, faisant alors penser aux utilisateurs que leurs références sont nombreuses et légitimes[114].
Les réseaux sociaux sont aussi largement utilisés, ils permettent un accès large et un recrutement facile de profils[114]. Les sites de partage en ligne sont également largement inondés de vidéo anti-vaccinalistes. Cette technique permet de submerger les décideurs (les parents) d'informations négatives sur la vaccination, faisant passer les informations médicales validées au second rang. Ainsi, la mise en avant des effets secondaires négatifs par les médias n'incitent pas les consommateurs à se faire vacciner.
Ces discours anti-vaccinalistes sont de plusieurs types, correspondant à des niveaux différents de débats[114]. Le discours politique met en avant la liberté vaccinale (refus des obligations vaccinales), la corruption financière, et l'inutilité des vaccins mis en opposition avec les autres moyens de santé publique. Ce discours rejoint des thèmes naturalistes de dénigrement de la science et de la médecine, de négation des progrès de santé attribuables à la vaccination, en matière de santé des dernières décennies, ou sur le caractère bénin des maladies infantiles d'où il découle qu'il est plus sûr, ou plus naturel, de les contracter que de faire vacciner.
Un discours pseudo-scientifique liste des ingrédients potentiellement toxiques (en dénigrant/niant les études de sécurité réalisées) ; ou détourne les résultats des études scientifiques par un biais de confirmation (cherry picking) par exemple en mettant en exergue un article qui alerte sur un risque potentiel en niant les dizaines d'autres qui le démentent par la suite[115].
Depuis la fin du XIXe siècle, les méthodes utilisées par l'antivaccinalisme sont le témoignage, les arguments basés sur photographies ou vidéo, sur l'émotion, le simplisme et le « bon sens » (coïncidence confondue avec la causalité). Sur le net, une nouvelle forme de discours tactique est apparue qui consiste à se soustraire de l'étiquette « antivaccin » en se présentant comme un partisan de vaccins plus sûrs, seulement soucieux de questions légitimes, comme le fait que les vaccinations ne seraient pas suffisamment étudiées[114].
Il y aurait ainsi des « antivax » radicaux (qui condamnent la vaccination) et des antivax « opportunistes » ou de circonstance qui refusent les recommandations vaccinales, à propos de tel ou tel vaccin, ou telle modalité, en arguant de leur liberté personnelle de choisir leurs risques. Cette attitude individualiste s'oppose au principe de responsabilité collective[116].
L'antivaccinisme se présente alors comme un discours irréfutable, inexpugnable dans sa logique interne. Il révèle toutefois d'importantes problématiques sociales contemporaines comme les rapports individu/société, nature/culture, résistance/soumission au biopouvoir, les places respectives public/privé, les rapports à l'information...« Reste à savoir où et comment se règleront les questions d'autorité et de légitimité [...] Reste à trouver une gouvernance acceptable et efficace pour la vaccination du XXIe siècle »[117].
Notes et références
Notes
- Parfois deux bactéries ou virus peuvent déclencher la même réponse immunitaire (exemples : vaccine et variole).
Références
- (en) Andrew Cliff et Matthew Smallman-Raynor, Oxford Textbook of Infectious Disease Control : A Geographical Analysis from Medieval Quarantine to Global Eradication, OUP Oxford, , p. 124.
- Patrick Berche, Une histoire des microbes, Montrouge, John Libbey Eurotext, coll. « Sélection M/S, médecine sciences », , 307 p. (ISBN 978-2-7420-0674-8 et 2742006745, OCLC 300226405, notice BnF no FRBNF41050598, lire en ligne), p. 206.
- Jan Van Alphen et Anthony Aris (dir.), Médecines orientales : Guide illustré des médecines d'Asie, 1998 (ISBN 2-88086-195-0).
- (en) Joseph Needham, Science and Civilization in China, Volume 6: Biology and Biological Technology, Part 6: Medicine, 1999, Cambridge University Press, p. 154.
- (en) George Lyman Kittredge, Lost Works of Cotton Mather, p. 422, cité dans Clifford D. Conner, Une Histoire populaire des sciences (OCLC 717652988), p. 117.
- Texte de la XIe lettre philosophique de Voltaire.
- Page 168.
- Catriona Seth, Les rois aussi en mouraient : Les Lumières en lutte contre la petite vérole, Paris, Desjonquères, 2008.
- (de) Sudhoffs Archiv, vol. 90 (2), p. 219-232, 2006, Stuttgart, Allemagne.
- Frédéric Pommier, « Le mot "vaccin" », sur France Inter.fr, (consulté le ).
- (en) Geoffrey L. Smith « Poxvirus strategies to evade the host response to infection » [PDF].
- (en) I. Tizard « Grease, anthraxgate, and kennel cough: a revisionist history of early veterinary vaccines » Adv Vet Med. 1999;41:7-24. .
- (en) The Quarterly Journal of Science, Literature and Art, Volume 23, 1827,p. 157.
- (en) Edward Jenner and the Discovery of Vaccination une bibliographie.
- (en) Louis Pasteur, Chamberland et Roux, « Summary report of the experiments conducted at Pouilly-le-Fort, near Melun, on the anthrax vaccination, 1881. », Yale J Biol Med., vol. 75, 2002 jan-feb, p. 59-62, article no 1
- « Biographie de Louis Pasteur » (consulté le ).
- Garnier Delamare, Dictionnaire illustré des termes de médecine, Paris, Maloine, , 1094 p. (ISBN 978-2-224-03434-4), p. 961.
- Joël Gaudelus 2008, p. 21.
- OMS, « Comité consultatif mondial pour la sécurité des vaccins, 5-6 juin 2019 », Relevé épidémiologique hebdomadaire, vol. 94, no 28, , p. 315-316 (lire en ligne)
- Cécile Marchand-Janssen, « Vaccinations », La Revue du Praticien, vol. 61, , p. 717-722
- « Vaccins vivants atténués », sur professionnels.vaccination-info-service.fr (consulté le )
- « Vaccins inactivés ou inertes », sur professionnels.vaccination-info-service.fr (consulté le )
- Joël Gaudelus 2008, p. 249-250.
- DGS-CTV 2012, p. 21-22.
- Thierry Brillac, « L'acte vaccinal chez l'enfant », La Revue du Praticien - médecine générale, vol. 24, no 845, 6 au 10 septembre 2010, p. 551-555
- Joël Gaudelus 2008, p. 85-86.
- DGS-CTV 2012, p. 23-24.
- Maugeais Patrick. « Sainte Morphine, fléau de l'humanité » In: Histoire, économie et société 1988, 7e année, no 4. Toxicomanies : alcool, tabac, drogue. p. 588 http://www.persee.fr/web/revues/home/prescript/article/hes_0752-5702_1988_num_7_4_2396?_Prescripts_Search_tabs1=standard&.
- L'intérêt du BCG est sujet à contestations. Il n'est pas pratiqué par exemple aux États-Unis d'Amérique, en Belgique, aux Pays-Bas. Il a fait partie des vaccins obligatoires en France du au pour tous les enfants avant six ans.
- (en) Roush SW, Murphy TV, Vaccine-Preventable Disease Table Working Group, Historical comparisons of morbidity and mortality for vaccine-preventable diseases in the United States, JAMA, 2007 ; 298:2155-2163.
- « Éradiquer la polio », sur www.unicef.org, (consulté le ).
- Communiqué publié par l'OMS pour la commémoration du 30e anniversaire de l’éradication de la variole, 2010, et La Variole, Donald A. Henderson, 1971 (rapport mis en ligne par l'OMS).
- Arméle Malavallon-Carlier, Essai de thérapie vaccinale chez des chats porteurs chroniques asymptomatiques du virus de la leucose féline, thèse de doctorat (université Claude-Bernard - Lyon I, médecine - pharmacie), 2007 [PDF].
- « La vaccination dans le monde : vision et stratégie 2006-2015 » [PDF], sur Organisation mondiale de la santé, (consulté le ).
- INSERM, « Vaccinations anciennes - Questions émergentes » [PDF], sur inserm.fr, .
- (en) « Japan's experience in pertussis epidemiology and vaccination in the past thirty years (The First Department of Bacteriology, National Institute of Health, Tokyo) », sur jstage.jst.go.jp, (consulté le ).
- K. Kanai, « Japan's experience in pertussis epidemiology and vaccination in the past thirty years », Japanese Journal of Medical Science & Biology, vol. 33, no 3, , p. 107–143 (ISSN 0021-5112, PMID 7206322, lire en ligne, consulté le ).
- http://www.cbip.be/nIndex/PrintFolia/2013/P_F40F04B.cfm.
- « Accidents vaccinations obligatoires », sur oniam.fr (consulté le )
- (en) Smallpox vaccination and adverse events sur le site de la CDC.
- (en) Encephalitis Complicating Smallpox Vaccination (abstract en ligne), Augusto Miravalle, Karen L. Roos, Arch Neurol. 2003;60:925-928.
- (en) Eczema Vaccinatum : General sur le site de la CDC.
- (en) Eczema Vaccinatum — A Timely Reminder, Allon E. Moses, Ronit Cohen-Poradosu, NEJM, 2002,346:1287.
- (en)[PDF]Eczema vaccinatum, Audrey H. Reynolds, and Howard A. Joos, Pediatrics 1958;22;259-267.
- Smallpox : what the dermatologist should know SKINmed 3(4):197-208, 2004.
- Marmelzat WL. Malignant tumors in smallpox vaccination scars. Arch Dermatol 1968;97:406.
- (en) Osteitis caused by bacille Calmette-Guerin vaccination : a retrospective analysis of 222 cases (abstract en ligne). Kroger L et al, J Infect Dis. 1995 Aug;172(2):574-6.
- (fr) Avenir de la vaccination par le BCG en France (article en ligne). Pierre Bégué, Académie française de médecine.
- Anna Liberek, « Disseminated Bacillus Calmette-Guérin Infection and Immunodeficiency », sur Emerging Infectious Diseases journal (DOI 10.3201/eid1305.060865, consulté le ).
- (en) [PDF] Report of the task force on Pertussis and Pertussis immunization, Cherry et al, Pediatrics 1988; 81, (suppl): 939-984.
- (en) [PDF] Neurologic events following diphteria-tetanus-pertussis immunization, Walker AM et al, Pediatrics 1988,81:345-349.
- The Cutter incident, Paul Offit, Yale University Press, (ISBN 0-300-10864-8).
- (en) B. Deer, « How the case against the MMR vaccine was fixed », BMJ, no 342, , c5347 (PMID 21209059, DOI 10.1136/bmj.c5347, lire en ligne).
- Craig J. Newschaffer, « Autism Occurrence by MMR Vaccine Status Among US Children », JAMA, vol. 313, no 15, , p. 1534–1540 (ISSN 0098-7484, DOI 10.1001/jama.2015.3077, lire en ligne, consulté le ).
- (en) [PDF] Idiopathic thrombocytopenic purpura and MMR vaccine, E Miller, P Waight, P Farrington, N Andrews, J Stowe, B Taylor, Arch Dis Child 2001;84:227–229.
- http://www.health.gov.on.ca/fr/public/publications/immune/mmr.aspx.
- http://www.gsk.ca/french/docs-pdf/Engerix-B_PM_20080923_FR.pdf Monographie du vaccin Engerix B par GSK; Effets indésirables.
- Sources :
- 1.Fiche du Genhevac B dans la Banque Claude Bernard
- 2.Vascularites postvaccinales : à propos de trois observations D. Saadoun, P. Cacoub, D. Mahoux, A. Sbai and J. C. Piette; Rev. Med. Interne, Volume 22, Issue 2, février 2001, pages 172-176.
- (en) [PDF] Lutte contre la fièvre jaune en Afrique, OMS 1987, p. 63-66.
- Risque augmentant avec l'âge, particulièrement après 60 ansRCP du Stamaril® Base de données publique des médicaments.
- Article du 23 avril 2013 sur le site www.vaxinfopro.be lire en ligne.
- « Recommandations de l'OMS pour la vaccination systématique - tableaux récapitulatifs », sur Organisation mondiale de la Santé (consulté le ).
- « OMS | Notes de synthèse de l'OMS sur les vaccins », sur www.who.int (consulté le ).
- (en) « STATE OF INEQUALITY : Childhood immunization », sur who.int, (consulté le ).
- Paul Benkimoun, « Un enfant sur dix non vacciné dans le monde », Le Monde.fr, (ISSN 1950-6244, lire en ligne, consulté le ).
- Cynthia Gorney, « Vaccins encore des millions d'enfants à sauver », National Geographic, France, .
- « INPES - La vaccination », sur inpes.santepubliquefrance.fr (consulté le ).
- « Calendrier vaccinal 2019 », sur service-public.fr (consulté le ).
- « Marisol Touraine engage un plan d'action pour la rénovation de la politique vaccinale », Ministère des Solidarités et de la Santé, (lire en ligne, consulté le ).
- « Tableaux résumés p44-63 Calendrier 2019 », sur inpes.santepubliquefrance.fr (consulté le ).
- « INPES - Calendrier des vaccinations », sur inpes.santepubliquefrance.fr (consulté le ).
- « Résumé calendrier 19 INPES », sur inpes.santepubliquefrance.fr (consulté le ).
- « Semaine européenne de la vaccination », sur www.semaine-vaccination.fr (consulté le ).
- « Santé publique France - Vaccination - Du 23 au 29 avril 2017 : 11e édition de la Semaine européenne de la vaccination », sur inpes.santepubliquefrance.fr (consulté le ).
- Joseph Martin, « Alerte générale de la Haute autorité de santé sur les vaccins pas réalisés pendant le confinement », sur RSE Magazine (consulté le ).
- « Italie: le vaccin contre la rougeole rendu obligatoire à l'école », sur Le Parisien, (consulté le ).
- (en) European Centre for Disease Prevention and Control (ECDC)-Health Communication Unit- Eurosurveillance editorial team, « Mandatory and recommended vaccination in the EU, Iceland and Norway: results of the VENICE 2010 survey on the ways of implementing national vaccination programmes » (consulté le ).
- Santé publique France - InVS, « Elargissement de l'obligation vaccinale à 11 maladies / Maladies à prévention vaccinale / Maladies infectieuses / Dossiers thématiques / Accueil », sur invs.santepubliquefrance.fr (consulté le ).
- http://www.legifrance.gouv.fr/jopdf/common/jo_pdf.jsp?numJO=0&dateJO=19520305&pageDebut=02595&pageFin=&pageCourante=02596.
- http://www.legifrance.gouv.fr/jopdf/common/jo_pdf.jsp?numJO=0&dateJO=19650323&numTexte=02311&pageDebut=02311&pageFin=.
- La vaccination : Manuel pratique de tous les vaccins, Nizar Ajjan, Elsevier Masson, 2009, p. 164.
- Article L.3111-1 du code de la santé publique.
- Calendrier vaccinal 18
- http://ansm.sante.fr/S-informer/Presse-Communiques-Points-presse/Vaccin-DTPolio-R-Diphterie-Tetanos-Poliomyelite-de-Sanofi-Pasteur-MSD-suspension-temporaire-de-distribution-par-mesure-de-precaution.
- « Plan de vaccination suisse », sur Admin.ch (consulté le ).
- If you don’t vaccinate your kids, Australia won’t pay for your child care sur le site www.washingtonpost.com .
- (en) The Historical Decline of Tuberculosis in Europe and America: Its Causes and Significance. Leonard G. Wilson. J Hist Med Allied Sci, 1990; 45: 366-396. .
- The history of tuberculosis. Thomas M. Daniel. Respiratory Medicine. Volume 100, Issue 11, novembre 2006, p. 1862-1870. DOI:10.1016/j.rmed.2006.08.006.
- R. Beaglehole, R. Bonita, T. Kjellström - Éléments d'épidémiologie éd. OMS 1994, p. 85.
- (en) [PDF]Environmental Justice, Science, and Public Health, Steve Wing.
- Michel Georget, Vaccinations, éd. Dangles, p. 237.
- (en) [PDF]Trial of BCG vaccines in south India for tuberculosis prevention : first report (Bull of WHO 1979 : 57 (5) : 819-827).
- (en) [PDF]Fifteen year follow up trial of BCG vaccines in south India for tuberculosis prevention, Tuberculosis research center, Indian J. Med Res (1999): 110, 56-69.
- Michel Georget, Vaccinations, éd. Dangles, p. 291.
- Suivant les études on obtient entre 0 % et 80 % d'efficacité du vaccin (en) The success and failure of BCG — implications for a novel tuberculosis vaccine. Peter Andersen & T. Mark Doherty. Nature Reviews Microbiology 3, 656-662 (août 2005) DOI:10.1038/nrmicro1211.
- OMS, « Vaccin BCG, note de synthèse », Relevé Epidémiologique Hebdomadaire, vol. 93, no 8, , p. 85-86 (lire en ligne)
- OMS, « Vaccins BCG, note de synthèse », Bulletin Epidémiologique Hebdomadaire, vol. 93, no 8, , p. 93-94. (lire en ligne)
- N. Guerin « Histoire de la vaccination : de l'empirisme aux vaccins recombinants » Rev. Med. Interne 2007 ; 28(1):3-8. DOI:10.1016/j.revmed.2006.09.024.
- Jacques Vallin et France Meslé « Le rôle des vaccinations dans la baisse de la mortalité » Dossiers et recherches numéro 74, janvier 1999, INED (https://www.ined.fr/fichier/s_rubrique/19455/doctravail_74.fr.pdf).
- http://www.who.int/mediacentre/news/statements/2005/s03/fr/.
- (en) Cutts FT, Zaman SM, Enwere G, Jaffar S, Levine OS, Okoko JB, Oluwalana C, Vaughan A, Obaro SK, Leach A, McAdam KP, Biney E, Saaka M, Onwuchekwa U, Yallop F, Pierce NF, Greenwood BM, Adegbola RA; Gambian Pneumococcal Vaccine Trial Group, « Efficacy of nine-valent pneumococcal conjugate vaccine against pneumonia and invasive pneumococcal disease in The Gambia: randomised, double-blind, placebo-controlled trial », Lancet, vol. 365, no 9465, , p. 1139-46. (PMID 15794968, DOI 10.1016/S0140-6736(05)71876-6, lire en ligne [html]).
- http://www.who.int/mediacentre/factsheets/fs286/fr/.
- http://www.who.int/mediacentre/factsheets/fs204/fr/.
- http://www.ined.fr/fr/ressources_documentation/publications/pop_soc/bdd/publication/1513/.
- (en) Salmon DA, Moulton LH, Omer SB, Dehart MP, Stokley S, Halsey NA, « Factors associated with refusal of childhood vaccines among parents of school-aged children: a case-control study » Arch Pediatr Adolesc Med. 2005 ; 159:470-476. .
- Françoise Salvadori et Laurent-Henri Vignaud 2019, p. 266-270.
- Françoise Salvadori et Laurent-Henri Vignaud 2019, p. 11 et 298.
- Françoise Salvadori et Laurent-Henri Vignaud 2019, p. 10-11 et 243-244.
- Françoise Salvadori et Laurent-Henri Vignaud 2019, p. 238.
- Omer SB, Salmon DA, Orenstein WA, deHart P, Halsey N, [Vaccine refusal, mandatory immunization, and the risks of vaccine-preventable diseases], N Eng J med, 2009;360:1981-1988.
- Omer SB, Pan WK, Halsey NA et als. Nonmedical exemptions to school immunization requirements: secular trends and association of state policies with pertussis incidence, JAMA, 2006;296:1757-1763.
- School Status Data Reports. Washington State Department of Health, 2009.
- (en) Salmon DA, Pan WK, Omer SB. et al. « Vaccine knowledge and practices of primary care providers of exempt vs. vaccinated children » Hum Vaccin. 2008 ; 4:286-291. .
- (en) A. Kata, « Anti-vaccine activists, Web 2.0, and the postmodern paradigm--an overview of tactics and tropes used online by the anti-vaccination movement. », Vaccine, vol. 30, no 25, , p. 3778-3789 (PMID 22172504, DOI 10.1016/j.vaccine.2011.11.112, lire en ligne)
- Françoise Salvadori et Laurent-Henri Vignaud 2019, p. 295-296.
- Françoise Salvadori et Laurent-Henri Vignaud 2019, p. 302-303.
- Françoise Salvadori et Laurent-Henri Vignaud 2019, p. 14 et 310.
Voir aussi
Bibliographie
- Anne-Marie Moulin, L'Aventure de la vaccination, Fayard, , 498 p. (ISBN 978-2-213-59412-5, lire en ligne)
- Joël Gaudelus (dir.), Vaccinologie, Rueil-Malmaison, Doin, , 463 p. (ISBN 978-2-7040-1243-5)
- Nizar Ajjan, La vaccination : Manuel pratique de tous les vaccins, Éditions Masson, , 368 p. (ISBN 978-2-294-70692-9)
- DGS-CTV, Guide des vaccinations, édition 2012, INPES, (ISBN 978-2-916192-28-4, lire en ligne).
- Collectif, « Le guide des vaccins », Science et vie, no 277 (hors-série), , p. 122 (ISSN 0151-0282)
- Philippe Sansonetti, Vaccins, Paris, Odile Jacob, , 224 p. (ISBN 978-2-7381-3511-7, lire en ligne)
- Didier Raoult, La vérité sur les vaccins : tout ce que vous devez savoir pour faire le bon choix, Neuilly-sur-Seine, Michel Lafon, , 130 p. (ISBN 978-2-7499-3136-4, lire en ligne)
- Françoise Salvadori et Laurent-Henri Vignaud, Antivax, la résistance aux vaccins du XVIIIe siècle à nos jours, Paris, Vendémiaire, , 360 p. (ISBN 978-2-36358-322-2).
- Laurence Monnais, Vaccination : le mythe du refus, éditions Georg, 2019.
Articles connexes
Liens externes
- Notices dans des dictionnaires ou encyclopédies généralistes :
- Ressources relatives à la santé :
- (en) Medical Subject Headings
- (no + nn + nb) Store medisinske leksikon
- Vaccination, Académie française de médecine
- Impact préventif des vaccinations en France
- Site officiel belge sur la vaccination (nombreuses questions et réponses)
- Œuvres et objets en lien avec l'histoire de la vaccination, portail des collections du Musée de l'AP-HP.
- Calendrier vaccinal 2019 en France
- (en) Centers for Disease control (CDC), informations sur les différentes vaccinations.
- Portail de la médecine
- Portail de la pharmacie
- Portail de la virologie