Santé mentale
La santé mentale définit le bien-être psychique, émotionnel et cognitif ou une absence de trouble mental. Le terme est relativement récent et polysémique. La santé mentale est selon J. Sutter perçue comme « [l']aptitude du psychisme à fonctionner de façon harmonieuse, agréable, efficace et à faire face avec souplesse aux situations difficiles en étant capable de retrouver son équilibre[2]. »
Il n'existe aucune définition précise de la santé mentale, mais pour l'Organisation mondiale de la santé (OMS) « on définit la santé mentale comme un état de bien-être qui permet à chacun de réaliser son potentiel, de faire face aux difficultés normales de la vie, de travailler avec succès et de manière productive et d'être en mesure d'apporter une contribution à la communauté. »[3]
La santé mentale peut être altérée par des troubles, dont la dépression, les troubles anxieux, les troubles bipolaires ou la schizophrénie. Une liste des troubles de la santé mentale et leur description sont données dans le Manuel diagnostique et statistique des troubles mentaux de l'Association Américaine de Psychiatrie et la Classification internationale des maladies de l'OMS.
Les pays européens (Commission Européenne de l’Union européenne et la Conférence ministérielle européenne de l’OMS[4]) distinguent deux aspects de la santé mentale : la santé mentale « positive » (autonomie, bien-être, épanouissement personnel), et la santé mentale « négative » qui regroupe deux formes : d'une part la détresse psychologique réactionnelle (induite par les situations éprouvantes et difficultés existentielles), d'autre part les troubles mentaux, affections psychiatriques de durée variable et plus ou moins sévères et/ou handicapants[5].
L'Organisation mondiale de la santé promeut un mouvement de désinstitutionnalisation dans laquelle le soin en santé mentale classique sera remplacé majoritairement par une « santé mentale communautaire ». Celle-ci consiste à :
- Intégrer les soins de santé mentale dans le système de premiers soins[6] ;
- Réadapter les patients hospitalisés sur le long terme en hôpital psychiatrique dans la communauté[6]
- Mettre en œuvre des programmes de lutte contre la stigmatisation au sein des communautés[6]
- Lancer des interventions préventives efficaces auprès de la population[6]
- Assurer la pleine participation et l'intégration des personnes atteintes de troubles mentaux dans la communauté[6]
Historique
En 1843, William Sweetser[7] est le premier auteur à utiliser le terme d'"hygiène mentale", un précurseur des futures approches de la santé mentale[8]. Isaac Ray, l'un des trente fondateurs de l'Association Américaine de Psychiatrie (AAP), définit la santé mentale comme un art de préserver l'esprit contre les incidents et les influences qui pourraient endommager ou détruire son énergie, sa qualité ou son développement[8]. Une figure importante de l'"hygiène mentale", est l'américaine Dorothea Dix (1808-1887), une institutrice qui a consacré toute sa vie à aider les personnes atteintes de troubles mentaux, et à faire la lumière sur les conditions déplorables dans lesquels ils étaient traités. Ce mouvement est connu sous le nom de "mouvement d'hygiène mentale"[9],[10]. Au début du XXe siècle, les individus atteints de troubles mentaux étaient encore considérablement négligés, souvent laissés seuls dans des conditions déplorables, et possédant parfois à peine de quoi s'habiller[9]. Les efforts de Dix ont servi et nombre de patients atteints de troubles mentaux ont été mieux pris en charge dans des hôpitaux psychiatriques d'État, même si ces institutions manquaient largement de personnel[9].
En 1908, Clifford Beers fonde aux États-Unis le National Committee for Mental Hygiene et ouvre la première clinique pour patients atteints de troubles mentaux aux États-Unis[8],[11].
Le nouvel élan des politiques de santé mentale, impulsé dans les années 1990, va bien au-delà de ces dispositifs limités. Avec ce terme, il s'agit en réalité d'un changement de paradigme des politiques de santé publique. Là où autrefois le champ psychiatrique de la folie constituait le fondement et le socle légitime des interventions de l'État, la santé mentale est désormais la priorité et la fin d'un nouveau domaine illimité. C'est que le malaise social est de plus en plus décrit et appréhendé comme un malaise subjectif : la dépression est déclarée « mal du siècle » et tout lien social peut être cause de traumatisme. Mais c'est aussi et surtout que l'idéal de santé, conçue comme le capital-ressource nécessaire pour faire face aux aléas de la vie en société, constitue le nouveau bien démocratique. La santé mentale a ainsi été déclarée « nouveau droit de l'homme ». L'idéal est celui de la « santé mentale positive », dont la production est posée comme préoccupation de l'État, et dont la réalisation doit être le souci de chacun[12].
Obstacles
Facteurs alimentaires
Différentes études tentent à montrer une dépendance à la malbouffe et de démontrer un lien entre santé mentale et malbouffe[13],[14],[15],[16].
Si l’alimentation ne peut pas être considérée comme unique cause de la maladie mentale, il est par contre prouvé qu’il existe un lien entre la moindre qualité de celle-ci et ces pathologies : il est notamment établi pour la dépression, l’autisme et la schizophrénie[17].
Marion Leboyer, psychiatre et chercheur à l'INSERM, pense que l’impact d’un régime alimentaire déséquilibré est réel : nous savons que chez les malades, certaines règles d’hygiène de vie ne sont souvent pas respectées, que certains aliments ne sont pas assez consommés (menant à des carences en nutriments comme le zinc, la vitamine D ou B9), et que d’autres aliments sont, à l’inverse, trop consommés. De plus, nous rencontrons deux fois plus de syndromes métaboliques (obésité, hyperglycémie ou diabète, hypertension artérielle, excès de cholestérol et de triglycérides…) chez les patients avec, par exemple, un trouble bipolaire ou une schizophrénie, que dans la population générale[17].
Facteurs toxicologiques
Un nombre important de troubles et séquelles, éventuellement irréversibles, peuvent avoir été induits in utero, dans l'enfance ou à l'âge adulte, à la suite du contact avec des neurotoxiques inhalés, ingérés, ou absorbés par la peau ou des muqueuses. Il peut s'agir par exemple du plomb ou du mercure, ou de pesticides, d'alcool ou d'autres corps chimiques, qui parfois peuvent agir en synergies. Il est probable que la neurotoxicité de certaines molécules n'ait pas encore été identifiée. En Europe, le règlement Reach invite à une meilleure évaluation des impacts des produits chimiques. Faute de recherches anciennes, et d'une approche écoépidémiologique adaptée, l'origine écotoxicologique de certains troubles a pu être sous-estimée chez des populations collectivement exposées à des toxiques d'origine naturelle ou artificielle (arsenic du sol, plomb des cartouches de chasse, plomb et radionucléides de Tchernobyl, etc.).
Facteurs infectieux
Des millions de personnes dans le monde sont victimes de troubles neurologiques induits par des virus ou bactéries. C'est selon un rapport[18] (2007) de l'OMS la sixième cause de consultation neurologique dans les services primaires de soin, touchant particulièrement environ un quart des états-membres de l'OMS, essentiellement en Afrique et dans le Sud-est asiatique. Les neuroinfections restent un problème difficile à traiter même avec l'arrivée des antibiotiques et de vaccins efficaces, dans beaucoup de régions du monde, particulièrement dans des pays dites « en voie de développement ». Ces infections ont généralement été contractées dans l'enfance voire in utero (dans une étude nord américaine[19] ayant porté sur plus de 12 000 enfants, les enfants dont la mère était grippée durant la première partie de leur grossesse ont eu un risque triplé de développer une schizophrénie plus tard). Dans ce cas, une étude ayant porté sur plus de 2000 femmes n'ayant pas détecté d'effets de la vaccination de la mère sur le fœtus, la vaccination préventive de la femme enceinte a été recommandée par les CDC américains.
Facteurs liés au stress
Le contexte sociopsychologique a une importance dans l'apparition de certains troubles, en particulier, dépressions pouvant conduire au suicide. Le stress et la souffrance au travail ou le stress induit par la difficulté à trouver du travail et à la peur de le perdre, le stress lié au vieillissement dans la solitude, certaines délinquances sexuelles, divers troubles de la sexualité, la non-reconnaissance sociale ou l'interdit de certaines formes de sexualité, ou encore divers stress liés au sida, à la stérilité du couple, aux drogues dures, ou le stress induit par une grande précarité et une société où la famille a éclaté, le stress de mineurs en grande difficulté, la perte de repères des mondes virtuels offerts par les jeux vidéo, etc. sont des problèmes parfois nouveaux pour les thérapeutes. Dans certains pays ou contexte, le trouble mental est encore volontiers caché ou les malades enfermés, ce qui peut ajouter à leur souffrance et à leurs trouble. Dans certains pays, les problèmes d'immigration forcée et de déplacements volontaires de réfugiés ou immigrés cherchant de meilleures conditions de vie, ou les problèmes liés aux guerres, guerres civiles et au terrorisme, ou à certaines pressions sociales et religieuses peuvent être sources de troubles importants
Cependant, certaines solutions existent pour permettre de diminuer l'apport de stress dans le monde du travail. L'ambiance entre collègues est un facteur importants vis a vis du bien être au travail. D'après une étude menée par Opinion way auprès des salariés français, l'ambiance au travail est plus importante que le salaire. L'écoute, le dialogue, le management participatif, le respect et l'ouverture d'esprit favorisent une bonne ambiance au travail[20].
Ressources et aide
Les institutions qui visent à aider les gens ayant des problèmes de santé mentale se font rares au Québec. Principalement, il existe deux types de ressources : les institutions publiques et les institutions privées. Les institutions publiques sont principalement les hôpitaux où des psychiatres et psychologues travaillent pour le gouvernement[21]. Les institutions privées sont des établissements où les spécialistes ont leur propre bureau et travaillent pour eux-mêmes[21]. Contrairement aux institutions privées, les institutions publiques sont gratuites et accessibles à tous[21]. Le système économique mis en place par le gouvernement québécois assure des services complètement gratuits, dont les impôts[21]. Ainsi, la demande auprès des institutions publiques est beaucoup plus élevée en raison de son accessibilité et de sa gratuité. Au contraire, les institutions privées sont réservées aux gens plus aisés financièrement, en raison de leur service payant. Certains citoyens n'ont pas les moyens de se permettre des soins privés et se tournent plutôt vers les services publics. Il est ainsi possible d'éviter de débourser pour avoir accès à des soins de santé : utiliser le service public qu'offre l'État. Cela dit, les institutions publiques sont submergées de demande, ralentissant ainsi le processus de pouvoir consulter un professionnel de la santé[21]. Afin d'obtenir de l'aide pour soigner un trouble de santé mentale, il peut y avoir un temps d'attente allant jusqu'à deux ans pour voir un spécialiste au public[22]. Comme la demande est plus élevée en raison de la gratuité des soins, les spécialistes du secteur public ont une très grosse charge de travail versus leur capacité[23]. Cette charge est parfois décourageante, poussant ainsi certains professionnels à remédier à ce travail[23]. Dans certaines institutions publiques, des spécialistes quittent leur emploi en raison des mauvaises conditions de travail[23]. Principalement, les travailleurs de la santé n'ont aucun congé alloué et doivent obligatoirement faire du temps supplémentaire sous peine de congédiement[23]. Certains de ces spécialistes prennent la décision de quitter leur emploi en raison des mauvaises conditions de travail, augmentant ainsi davantage la charge de travail des spécialistes restant[23]. En raison de la charge de travail trop élevée, certains spécialistes verront la qualité de leur service diminué[24]. Certaines pratiques médicales en santé mentale sont qualifiées de "froides, expéditives et contraintes par le temps et l'espace"[24]. Les services ne sont pas basés sur l'accueil et la compréhension du patient, mais sur la rapidité de la rencontre afin de soigner le plus de patients possible en peu de temps[24]. Également, il existe un manque d'humanité de la part des spécialistes du Québec[22]. Ceux-ci apposent des diagnostics trop tôt sans même avoir fait un examen complet du patient[22]. Aussi, les patients se disent considérés comme des numéros et ont l'impression de déranger les spécialistes lors de consultations[24]. Le personnel du secteur public a tendance à prescrire de la médication de façon automatisé[24]. Certains patients disent ne pas avoir eu besoin de médicament afin de remédier à leur trouble de santé mentale malgré la prescription de médicaments de la part de leur psychiatre[24]. Plusieurs patients mentionnent avoir abandonné leur demande d'aide en raison de la longueur de l'attente auprès du service public, ainsi que l'approche utilisée par ces spécialistes[24].
Éléments de prospective
En , un rapport de l'Organisation mondiale de la santé[25] annonce un doublement des cas de démence tous les 20 ans pour les prochaines décennies. Des désordres neurologiques et leurs séquelles et conséquences affectent environ un milliard de personnes dans le monde, touchant tous les groupes d’âge et toutes les zones géographiques. Et pour l’OMS, ces problèmes iront en s’aggravant durant quelques décennies. En effet, l'allongement de la vie et une diminution du nombre d’enfants par femme ont amené une transition démographique passagère, mais importante. Durant quelques décennies, la proportion de personnes âgées et très âgées sera bien plus élevée qu’elle ne l’a jamais été dans l’Histoire de l’humanité. Les désordres neurologiques (dont Alzheimer et autres démences, maladie de Parkinson) seront plus nombreux.
Beaucoup de pays en sous-développement doivent en outre aussi faire face à un taux élevé ou en augmentation de maladies infectieuses dont certaines ont des conséquences neurologiques (dont VIH et paludisme) et à une augmentation de maladies non contagieuses (obésité, infarctus, etc.) dont certaines séquelles peuvent affecter le système nerveux central. Même si statistiquement les pauvres, les enfants, les adolescents et les personnes âgées présentent un risque accru, aucun groupe social ou de population n'est immunisé contre les troubles neurologiques. Lors de certaines maladies, la douleur physique ajoute ses effets à la souffrance psychique des malades et de leur entourage. Ceci pèse sur les familles et l’entourage, et est mal mesuré, comme les impacts socio-économiques de ces maladies.
Europe
Selon une étude publiée en juin 2005 dans l'European Journal of Neurology il est estimé qu'en 2004 le coût économique induit sur un an par les principales maladies neurologiques (démence, épilepsie, migraine et autres maux de tête, sclérose en plaques, maladie de Parkinson) atteint 139 milliards d’euros (+/- US$ 180 milliards)[26]. Cette étude n’a que partiellement inclus les coûts directs non médicaux (ex ; prise en charge par la collectivité et/ou informelle), les coûts indirects, dont certains ne sont pas quantifiables. Les coûts de la démence augmentent de 25 % si les soins « informels » sont pris en compte, et d’au moins 50 % dans le cas de la sclérose en plaques quand les coûts « intangibles » sont évalués et pris en compte (selon la même étude). Le coût annuel lié aux dommages traumatiques au cerveau a été estimé à environ 3 milliards d’euros, mais est très sous-estimé, car uniquement basé sur les frais d’hospitalisation, sans tenir compte des frais de rééducation, réadaptation, jours ouvrés de production perdus, etc. Aucune évaluation similaire n'est disponible pour les pays en voie de développement note l’OMS.
France
L'organisation en place est la politique de secteurs géographiques depuis 1960 avec un hôpital de référence et des structures alternatives. Un plan national Psychiatrie et santé mentale est en cours[27](2005-2008), basé sur la prévention, l'accueil et l'accompagnement, qui vise à renforcer le respect des malades et de leurs proches, et améliorer la pratique professionnelle de la santé mentale, tout en développant la recherche, le suivi et l'évaluation.
Un nouveau plan de psychiatrie et santé mentale a été présenté par la secrétaire chargée de la santé le , qui vise à mettre en exergue le rôle des ARS (Agences régionales de santé. Ce PPSM s'intitulerait le plan psychiatrie et santé mentale 2011-2015[28]. Le ministère de la santé signalait[29] en 2003, "Un net accroissement du recours aux soins concernant les troubles mentaux" depuis une dizaine d’années, mais rappelle que l'augmentation des consultations peut aussi être liée à des changements d'attitudes et de représentations vis-à-vis des troubles mentaux qui sont moins stigmatisés chez la population ayant bénéficié d'études supérieures. L'augmentation est néanmoins si brutale qu'elle pose question : les soins de ville (généralistes et spécialistes) pour troubles névrotiques et psychotiques, anxiété, dépression, troubles de l’enfance et troubles du sommeil sont passés de près de 44 millions de recours (pour la période -) à 49 millions de recours (pour la période -). Les psychiatres de ville sont passés de 13,4 millions de consultations en 1992 à près de 16 millions en 2001 (+ 19,4 %). Le suivi psychiatrique touche plus de monde : 1,1 million d'adultes vus en 1999 (soit +56 % en 10 ans, de 1989 à 1999). Les traitements ambulatoires sont de plus en plus nombreux et dominent dans ce pays (plus de 8 patients sur dix sont soignés via des consultations et/ou des ateliers thérapeutiques…). Les dispositifs spécialisés de santé mentale (psychiatrie infanto-juvénile) voient arriver de plus en plus d'enfants et adolescents : presque deux fois plus ; 432 000 enfants suivis en 2000 contre 254 700 en 1991 alors que la natalité est restée à peu près stable.
La Haute Autorité de santé a adopté le Programme pluriannuel Psychiatrie et santé mentale 2018-2023 en [30]. Il comprend le thème des droits et de la sécurité en psychiatrie, celui des troubles mentaux sévères et persistants et handicap psychique, celui de la pédopsychiatrie.
Par décret du [31] il est institué, auprès de la ministre des solidarités et de la santé, un délégué ministériel à la santé mentale et à la psychiatrie. Nommé par décret, il " est chargé de mettre en œuvre la stratégie nationale en faveur de la santé mentale et de la psychiatrie, de s'assurer de son déploiement dans les territoires, de contribuer à accompagner les évolutions de la psychiatrie afin de développer des prises en charge de qualité, diversifiées, personnalisées et accessibles à l'ensemble de la population."
Notes et références
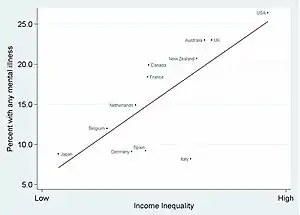
- (en + fr) Richard Wilkinson et Kate Pickett (trad. de l'anglais), The Spirit Level: Why More Equal Societies Almost Always Do Better [« Pourquoi l'égalité est meilleure pour tous »], Paris/Namur (Belgique), Institut Veblen / les Petits matins / Etopia, , 352 p. (ISBN 978-1-84614-039-6, 978-2-36383-101-9 et 1-84614-039-0, lire en ligne [PDF])
- J. Sutter
- OMS, La santé mentale: renforcer notre action, Aide-mémoire No 220, août 2014
- Ministère des Affaires sociales, de la Santé et des Droits des femmes, La conférence européenne ministérielle sur la santé mentale, 2009
- Ministère des Affaires sociales, de la Santé et des Droits des femmes, Santé mentale, 2009.
- « WHO | Community mental health services will lessen social exclusion, says WHO », sur WHO (consulté le )
- William Sweetser, 1797-1875, USA, Prof. de médecine à l'Université de Vermont (1825-32), Bowdoin College (1845-61). Biographie : (en) John R. Shook, Dictionary of Early American Philosophers, Bloomsbury, 2012. (en) Ouvrages de William Sweetser en ligne.
- (en) Wallace Mandell, Origins of Mental Health, The Realization of an Idea, 1995, Johns Hopkins University
- (en) Barlow, D.H., Durand, V.M., Steward, S.H. (2009), Abnormal psychology : An integrative approach (Second Canadian Edition), p. 16
- Jean-Bernard Wojciechowski, Hygiène mentale et hygiène sociale (lire en ligne)
- (en) Clifford Beers Clinic. (30 octobre 2006). About Clifford Beers Clinic. Consulté le 1er juin 2007, depuis CliffordBeers.org
- Voir Robert Castel, La Gestion des risques, Paris, Minuit, 1981.
- Paul M. Johnson et Paul J. Kenny, « Addiction-like reward dysfunction and compulsive eating in obese rats: Role for dopamine D2 receptors », Nature neuroscience, vol. 13, no 5, , p. 635–641 (ISSN 1097-6256, PMID 20348917, PMCID PMC2947358, DOI 10.1038/nn.2519, lire en ligne, consulté le )
- « Junk Food 'Addiction' May Be Real - BusinessWeek » (version du 19 avril 2012 sur l'Internet Archive),
- (en) « Fast-Food Consumption Linked to Lower Test Score Gains in 8th Graders », News Room, (lire en ligne, consulté le )
- (en) Hoda Zahedi, Roya Kelishadi, Ramin Heshmat et Mohammad Esmaeil Motlagh, « Association between junk food consumption and mental health in a national sample of Iranian children and adolescents: The CASPIAN-IV study », Nutrition, vol. 30, nos 11-12, , p. 1391–1397 (ISSN 0899-9007 et 1873-1244, DOI 10.1016/j.nut.2014.04.014, lire en ligne, consulté le )
- « Maladie mentale : quel est le rôle de l'alimentation ? », sur E-Santé (consulté le )
- (en) Rapport OMS sur la santé mentale
- Flu during pregnancy linked to adult schizophrenia, Archives of General Psychiatry, 2004 En savoir plus (en)
- http://www.petite-entreprise.net, « Ambiance entre collègues : un facteur important du bien-être au travail », sur www.petite-entreprise.net (consulté le )
- « La différence entre le SPP, les institutions publiques et le privé – Service populaire de psychothérapie » (consulté le )
- Gorette Linhares, Tristan Ouimet-Savard et Anne-Marie Boucher, « C’est fou la vie, pourquoi en faire une maladie? Genèse et perspectives d’avenir du Mouvement Jeunes et santé mentale », Reflets : revue d’intervention sociale et communautaire, vol. 25, no 2, , p. 137–145 (ISSN 1203-4576 et 1712-8498, DOI 10.7202/1067047ar, lire en ligne, consulté le )
- Myra Piat, Nicole Ricard, Alain Lesage et Sylvie Trottier, « Le point de vue des responsables des ressources de type familial sur les transformations des services de santé mentale au Québec », Santé mentale au Québec, vol. 30, no 2, , p. 209–231 (ISSN 0383-6320 et 1708-3923, DOI 10.7202/012146ar, lire en ligne, consulté le )
- Caroline Veilleux et Marc Molgat, « Que signifie être jeune adulte aujourd’hui? Les points de vue de jeunes adultes ayant reçu un diagnostic de maladie mentale », Reflets : revue d'intervention sociale et communautaire, vol. 16, no 1, , p. 152–179 (ISSN 1203-4576 et 1712-8498, DOI 10.7202/044446ar, lire en ligne, consulté le )
- (en) [PDF] Rapport OMS sur la santé mentale
- « OMS | Les troubles neurologiques affectent des millions de personnes dans le monde: rapport de l'OMS », sur www.who.int (consulté le )
- [PDF] Plan national français Psychiatrie et santé mentale
- Hospimedia - Plan psychiatrie et santé mentale 2011-2015
- page Santé mentale du Ministère français chargé de la Santé
- « Programme pluriannuel. Psychiatrie et santé mentale 2018-2023 », sur has-sante.fr,
- Décret no 2019-380 du 29 avril 2019 portant création d'un délégué ministériel à la santé mentale et à la psychiatrie
Voir aussi
Bibliographie
- John Ward : Le mouvement Américain pour l'Hygiène Mentale 1900 1930 ou Comment améliorer la Race Humaine, Éd.: L'Harmattan, Coll.: Racisme et eugénisme, (ISBN 2296543162).
- Michel Cymes : "Votre cerveau, comment le protéger", Éd. Stock, 2017. (ISBN 9782234082472)
- film "Chercheurs en folie" : https://dai.ly/x6np04x
Articles connexes
- Bien-être
- Écotoxicologie
- Journée mondiale de la santé mentale
- Santé
- Toxicologie
- Santé mentale au travail
- Portail de la médecine
- Portail de la psychologie