Diphtérie
La diphtérie est une maladie infectieuse contagieuse due à Corynebacterium diphtheriae ou bacille de Löffler-Klebs, susceptible de produire une toxine touchant d'abord les voies respiratoires supérieures, puis le cœur et le système nerveux périphérique.

| Spécialité | Infectiologie |
|---|
| CISP-2 | R83 |
|---|---|
| CIM-10 | A36 |
| CIM-9 | 032 |
| DiseasesDB | 3122 |
| MedlinePlus | 001608 |
| eMedicine | 782051, 215100, 1204017 et 963334 |
| eMedicine | emerg/138 med/459oph/674ped/596 |
| MeSH | D004165 |
| Symptômes | Mal de gorge (en), fièvre, toux aboyante (d), angine, insuffisance cardiaque, neuropathie périphérique, pseudomembrane (d) et tuméfaction |
| Maladie transmissible | Transmission aéroportée (d) et contamination par les sécrétions respiratoires (d) |
| Causes | Corynebacterium diphtheriae |
| Traitement | Antibiotique, trachéotomie et antitoxine |
| Médicament | Benzylpénicilline, Tylosine, antitoxine, ampicilline, pénicilline, azithromycine et clarithromycine |
![]() Mise en garde médicale
Mise en garde médicale
Elle débute le plus souvent par une angine à fausses membranes, d'où son nom créé au XIXe siècle du grec διφθέρα [diphthéra] « membrane », pouvant entraîner la mort par suffocation en l'absence de traitement, une complication connue historiquement sous le nom de croup.
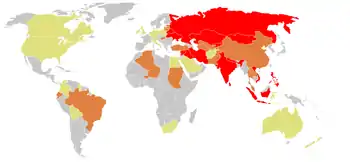
Maladie historique redoutable au XIXe siècle et dans la première moitié du XXe siècle, en voie de disparition dans les pays développés dans les années 1980, elle réapparaît dans les pays de l'ex-URSS à partir de 1991 à la suite d'une politique vaccinale insuffisante et de troubles socio-politiques.
Au début du XXIe siècle, il apparaît que si la maladie régresse, C. diphtheriae et d'autres corynébactéries apparentées continuent de circuler en restant une menace, laquelle nécessite d'être contrôlée par des systèmes de surveillance et prévenue par le maintien d'une couverture vaccinale à des taux élevés.
Histoire
La maladie
La première description probable de diphtérie se trouverait chez Arétée de Cappadoce qui décrit en Égypte, au Ier siècle après J.-C., des ulcères des amygdales accompagnés de concrétions épaisses qui s'étendent, entrainant une voix rauque, puis l'aphonie et la mort par suffocation. Au VIe siècle, Ǣtius d'Amida observe une épidémie analogue mais moins grave, les malades guérissant plus souvent.
Au XVIe siècle, la maladie réapparaît en Europe. Une observation de Guillaume de Baillou est douteuse. Les observations les plus précises sont celles de médecins espagnols, qui l'appellent Morbus suffocans ou garrotillo[1]. Au XVIIe siècle, de graves épidémies apparaissent en Italie où la plupart des enfants atteints succombent (Naples 1617, Messine 1625, Palerme 1632)[2].
À partir du XVIIIe siècle, la diphtérie devient pandémique, liée à l'expansion commerciale dans le monde entier. On la retrouve en Allemagne, en Irlande et en Amérique du nord. En France, plusieurs auteurs signalent des épidémies « d'angines gangréneuses » ou « d'esquinancies » : Orléans 1747, Montpellier 1746, Versailles 1758, Paris 1762.
« On sait ce jour-là (26 mars 1707), que Blouin, premier valet de chambre du Roi & gouverneur de Versailles, s'était tiré d'une grande attaque d'esquinancie par trois saignées faites coup sur coup. »
— Mémoires du marquis de Sourches, tome 10, 1890.
En 1765, F. Home, médecin écossais, donne le nom populaire de croup (croassement du corbeau) à la forme suffocante de la maladie. Mais il ne décrit que des cas sporadiques et ne fait pas de rapport avec les épidémies d'angine. La plupart des médecins ne comprennent pas l'unité de la diphtérie (angines plus ou moins sévères et complication grave – croup –). En 1771, l'Américain Samuel Bard (en), au cours d'une épidémie à New York, décrit les différentes variétés d'angines liées au croup, mais ses travaux restent méconnus[2].
Ainsi en 1807, sur l'ordre de Napoléon, un concours doté d'un prix de 12 000 francs est institué pour récompenser celui qui donnerait une description satisfaisante des symptômes du « croup ». Personne ne gagna le prix qui fut partagé entre les participants.
À partir de 1815, Pierre Bretonneau différencie, le premier, l'angine diphtérique de l'angine banale et des angines de la scarlatine, tout en reconnaissant l'unité du croup et de différentes angines. À la suite d'une grave épidémie de diphtérie en Touraine en 1818, il publie Des inflammations spéciales du tissu muqueux et en particulier de la diphtérite, ou inflammation pelliculaire, connue sous le nom de croup, d'angine maligne, d'angine gangréneuse, etc., Paris, 1826, ouvrage contenant la première description complète de la maladie.

C'est également Bretonneau qui utilisa le premier le nom de « diphtérite[3] », du grec diphtera signifiant « membrane »[4], tout en introduisant la trachéotomie dans le traitement du croup.
Armand Trousseau, dans sa Clinique médicale de l'hôtel-Dieu de Paris (à partir de 1861), fixe la description de la diphtérie et de ses différentes complications, dont les paralysies diphtériques[2],[5].
En 1858, Eugène Bouchut réalise un tubage laryngé, première forme de l'intubation. Le tube de Bouchut est perfectionné en 1890 par Joseph O'Dwyer. Trachéotomie ou tubage s'appliquent alors aux formes suffocantes de diphtérie, les autres formes étant traitées par saignées et topiques.
À la fin du XIXe siècle et jusqu'à la Seconde Guerre mondiale la diphtérie exerce ses ravages. Les hôpitaux ont des pavillons, ou des services entiers, consacrés aux enfants atteints de croup appelés « tubards » ou enfants intubés que l'on ne pouvait libérer de leur canule sous peine d'œdème de la glotte immédiatement consécutif[6]. Les jeunes internes et infirmières, qui n'avaient pas eu la diphtérie, payaient aussi un lourd tribut dans ces services.
Bactérie et sérothérapie
En 1883, Théodor Klebs démontre, dans la fausse membrane diphtérique, la présence d'une bactérie spéciale en forme de bâtonnet, renflé aux extrémités. En 1884, Friedrich Löffler l'isole et le cultive dans un milieu de culture spécial : le sérum coagulé, de bœuf ou de cheval, de Löffler. Ce bacille est appelé Corynebacterium diphtheriae ou bacille de Klebs-Löffler.

En 1888, Roux précise que le bacille est l'unique cause de la diphtérie[7]. En 1889, confirmant une conjecture de Löffler, il démontre avec Yersin que la maladie n'est pas provoquée directement par le bacille, mais par la toxine qu'il produit[8],[9]. Dans le prolongement de ces travaux, il s'attache au développement systématique de diagnostics bactériologiques, tant à des fins cliniques que statistiques[10].
En 1890, Behring et Kitasato Shibasaburō reconnaissent la présence d’antitoxine dans le sang d'animaux vaccinés par des doses croissantes de toxines. Cette antitoxine confère passivement à d'autres animaux une résistance à la diphtérie. Pour cette découverte, Behring sera couronné du premier prix Nobel de médecine en 1901.
En 1894, Roux et ses collaborateurs mettent au point, à partir de sérum de cheval vacciné contre la diphtérie, une méthode de traitement, la sérothérapie qui réduit la létalité de 73 % à 14 %[2].
En 1925, une épidémie de diphtérie sévit en Alaska, dans la ville de Nome. N'ayant pas de vaccin, ni de sérum, le médecin de la ville demande de l'aide et Anchorage envoie le sérum jusqu'à Nenana, située à plus de 1 000 km de Nome. Faute de chemin de fer, 20 attelages de chiens de traîneaux s'élancent alors pour effectuer la distance Nenana-Nome.
Le vaccin
S'inspirant d'une suggestion faite par Theobald Smith en 1907, Emil Adolf von Behring propose, en 1913, un vaccin contre la diphtérie basé sur un mélange de toxine et d'antitoxine[11] : efficace en laboratoire (animaux d'expérience), il est impraticable sur le terrain[12], car trop dangereux.
C'est Gaston Ramon qui développe le premier vaccin efficace en 1923 grâce à des toxines rendues inactives mais gardant leur propriété antigénique (anatoxine diphtérique). Cette anatoxine apporte une protection efficace contre la toxine diphtérique mais n'agit pas contre la bactérie elle-même. Les laboratoires Connaught, au Canada, auraient été les premiers à réaliser sur le terrain des essais d’immunisation par l’anatoxine diphtérique, qui permirent d’en démontrer l’efficacité[13],[14].
En France, dès 1927, l'Académie de médecine émet le vœu d'une vaccination antidiphtérique systématique dans les écoles. La vaccination des enfants est d'abord individuelle, ou à l'échelle d'une collectivité municipale[15]. La vaccination est obligatoire au service militaire en vertu de la loi du 21 décembre 1931 (complétée le 15 avril 1936). La loi du 25 juin 1938 (modifiée le 24 novembre 1940 puis le 7 septembre 1948 et enfin le 12 août 1966) étendra cette obligation à tous les enfants de moins de 18 mois[16].
Dans les années 1930, la vaccination tend à se généraliser dans la plupart des autres grands pays industrialisés en Europe (Allemagne, Belgique, Grande-Bretagne, Italie, Suisse, Hongrie, U.R.S.S), en Égypte et en Turquie, aux Amériques, au Japon et en Australie[15]. Elle est rendue obligatoire en Allemagne en 1941.
Toutefois, la vaccination généralisée des enfants ne sera effective qu'à partir de 1945[1],[17].
Bactériologie et pathogénie
Corynebacterium diphtheriae
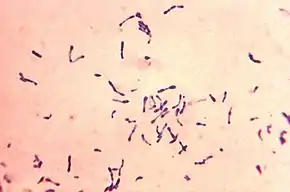
L'agent de la diphtérie est une bactérie, un bacille gram positif appartenant aux corynébactéries. L'homme est le seul hôte naturel de C. diphtheriae, porteur transitoire au niveau des muqueuses (pharynx surtout) et de la peau. La bactérie en elle-même reste locale et superficielle (peau, muqueuses...) mais sa toxine, absorbée localement, diffuse dans tout l'organisme en agissant plus particulièrement sur le cœur et le système nerveux périphérique.
Toutes les souches de C. diphtheriae ne produisent pas de toxines. Pour être toxinogène, la bactérie doit être infectée par un virus bactériophage, dit « phage β », on parle alors de « conversion lysogène ». Les bactéries qui ne produisent pas de toxines sont dites « tox- », celles qui en produisent « tox+ ». Les bactéries tox- provoquent des diphtéries relativement bénignes, lorsque la diphtérie apparait sous des formes plus graves, elle signe un transfert de gène tox+ à des bactéries tox-.
La production de toxine entraine une mort cellulaire au niveau local puis général expliquant les différentes formes successives de la maladie : 1. présence de fausses membranes sur le pharynx et les amygdales 2. extension des fausses membranes 3. formes associées ou compliquées (troubles cardiaques, paralysies).
C. diphtheriae se subdivise en 4 biotypes : gravis, mitis, intermedus et belfanti.
Autres corynébactéries
À partir de 2003, la définition des cas de diphtérie a été étendue à d'autres corynébactéries (en sus de C. diphtheriae) car susceptibles de devenir « tox+ » : Corynebacterium ulcerans et Corynebacterium pseudotuberculosis qui sont aussi la cause de certaines formes de diphtérie[18] d'origine animale (animaux de compagnie ou de ferme).
C. ulcerans peut produire les mêmes tableaux cliniques que C. diphtheriae – mais essentiellement chez les personnes âgées ou immunodéprimées – alors que C. pseudotuberculosis n'entraîne le plus souvent qu'une lymphadénite.
Il existe donc trois espèces de corynébactéries, susceptibles d'être tox+, et de produire la même toxine diphtérique.
Mode de transmission
Le réservoir de C. diphteriae est purement humain. Le bacille reste habituellement localisé dans les voies aériennes supérieures (gorge). En milieu extérieur, où elle peut persister plusieurs mois, la bactérie est résistante au froid et à la sècheresse. Dans les pays tempérés, il s'agit d'une maladie saisonnière, le plus souvent en saison froide.
La diffusion du germe se fait à partir des malades (en l'absence de traitement, durant 2 semaines environ). Dans la plupart des cas, la transmission à des sujets sensibles n'entraine qu'un portage pharyngé transitoire. Il existe ainsi des porteurs sains, porteurs possibles durant quelques semaines à plusieurs mois[17].
La transmission est le plus souvent directe par le biais des sécrétions rhinopharyngées (postillons, toux, éternuement). Plus rarement la porte d'entrée oculaire ou auriculaire, ou encore par plaie ou lésion cutanée infectée (diphtéries cutanées).
Très rarement par contact indirect avec des objets souillés par des sécrétions de malades, voire par aliments contaminés,
Les diphtéries cutanées sont rares dans les pays tempérés (situation d'hygiène précaire, éthylisme, toxicomanie...), mais fréquentes et très contagieuses, durant toute l'année, dans des pays tropicaux.
C. ulcerans se transmet classiquement par le lait cru, les contacts avec les bovins et les animaux de compagnie. Des contacts avec des chats ou des chiens ont été décrits. La transmission interhumaine n’a pas été documentée.
C. pseudotuberculosis provoque également une zoonose, transmise par les chèvres[19].
Épidémiologie
En France, en Belgique et au Canada, cette maladie est sur la liste des maladies infectieuses à déclaration obligatoire[20],[21],[22].
Épidémiologie historique
La diphtérie est signalée comme maladie courante partout en Europe, et touchant surtout les enfants, au XVIIIe siècle. Son extension épidémique devient maximum au XIXe siècle. Dans les pays tempérés, une personne sur 20 était atteinte de diphtérie (le plus souvent avant l'âge de 15 ans) et 5 à 10 % d'entre elles en mouraient, et jusqu'à 50 % dans les épidémies les plus graves. Le taux de mortalité lié à la diphtérie atteignait des taux de 50 à 100 pour cent mille habitants et par an[1].
La force et la fréquence des épidémies variaient selon des cycles pluri-annuels d'une dizaine ou d'une cinquantaine d'années.
Époque pré-vaccinale des pays industrialisés
C. diphtheriae circule fréquemment, et les cas de diphtérie sont nombreux, en sus des infections inapparentes. À ce prix, il se crée une immunité naturelle , renforcée par des réinfections (rappels naturels). La quasi-totalité des jeunes adultes sont ainsi immunisés, de même que les nouveau-nés qui obtiennent une immunité passive par leur mère (les anticorps protecteurs traversant le placenta), mais de courte durée (entre 6 mois et un an)[23].
La diphtérie est alors avant tout une maladie infantile, surtout des enfants d'âge préscolaire : les enfants de moins de 5 ans représentent 40 % des cas de diphtérie, et ceux de moins de 15 ans, 70 % . Ce schéma a été observé en Europe et aux États-Unis durant la première moitié du XXe siècle[24]. En France, durant la même période, on comptait environ 20 000 cas par an[25].
On observe toutefois, au début du XXe siècle une gravité moindre, des épidémies plus clairsemées, et un début de glissement des cas vers des tranches d'âge plus élevées. Cette évolution est attribuée à des facteurs socio-économiques : amélioration du niveau de vie, familles avec moins d'enfants, promiscuité moindre. De même le taux de létalité (mortalité chez les malades) chute de 50 à 15 % des années 1880 aux années 1910, ceci est attribué à la sérothérapie (sérum antidiphtérique)[26].
Recrudescence au cours de la Seconde Guerre mondiale

À l'exception du Royaume-Uni, l'Europe connaît une nouvelle grande épidémie de 1941 à 1945, avec plus de 200 cas pour 100 000 habitants. Elle est maximum en 1943 avec un million de cas et près de 50 000 morts[1]. En Allemagne plus de la moitié des cas étaient des adultes, ce qui a été attribué à la vaccination des enfants, mais le nombre global des cas chez l'enfant a aussi augmenté. Cette évolution serait liée aux conditions de guerre, aux mouvements de population, au regroupement collectif des enfants provenant de régions et milieux sociaux différents, à des campagnes de vaccination trop limitées[24].
Les pays les plus touchés en 1943 furent l'Allemagne (238 000 cas), les Pays-Bas (56 000 cas), la France (46 000 cas), la Norvège (22 000 cas)[24].
En 1945, la France a eu 45 000 cas de diphtérie dont 3000 décès[17].
Quasi-disparition de la diphtérie dans les pays industrialisés (1945-1990)
Dans les pays occidentaux, après la Seconde Guerre mondiale en grande partie en lien avec un taux de vaccination élevé, la maladie régresse progressivement pour être proche de la disparition dans les années 1980-1990.
En France, dans les années 1950, on compte moins de 2 500 cas par an. La chute est très rapide dans les années 1960-70 : un millier de cas dont 36 décès en 1960, en 1965 251 cas dont 10 décès, 100 cas en 1968, moins de 10 cas en 1979. Dans les années 1980, on compte moins de 5 cas par an (et aucun décès depuis 1982), le dernier cas autochtone survient en 1989[27],[17].
Cette évolution se retrouve dans les pays occidentaux, comme les États-Unis (entre 1980 et 1995, 40 cas de diphtérie)[28].
Cependant si la diphtérie classique semble disparaître, la bactérie responsable C. diphtheriae continue de circuler, en pouvant se comporter comme une bactérie opportuniste, Elle touche ainsi les adultes souvent alcooliques, toxicomanes ou immunodéprimés, personnes sans-abri. La maladie se présente non comme une angine, mais comme une infection souvent septicémique[29].
Ce type d'épidémie touchant des adultes en situation précaire et de promiscuité est survenue aux États-Unis au début des années 1970, et en Suède (1984-1986) notamment à Göteborg (10 cas dont 3 décès) et Stockholm (6 cas). En Suède, cette épidémie a amené les autorités à (re)vacciner 80 000 personnes, et à effectuer plus de 10 000 prélèvements de gorge permettant de retrouver plus de 50 porteurs sains de C. diphtheriae[27], susceptibles d'être contagieux.
Pays en développement (1960-1990)
Dans ces pays, les infections cutanées à C. Diphtheriae sont fréquentes et constituent le principal réservoir de corynébactéries. Elles jouent un rôle important dans l'acquisition précoce d'une immunité naturelle. Dans plusieurs pays étudiés (Nigeria, Birmanie, Afghanistan...), 80 % des enfants sont ainsi immunisés à l'âge de 10 ans. Il existe ainsi des infections diphtériques cutanées endémiques chez les petits enfants, mais pas de grandes épidémies de diphtérie respiratoire (pharynx, larynx) comme dans les pays industrialisés à l'époque pré-vaccinale[23].
Toutefois, quand de tels cas de diphtérie respiratoire surviennent, les complications sont fréquentes, et le taux de létalité (mortalité chez les malades) très élevé, par manque de moyens sanitaires[25]. Ce taux peut atteindre et dépasser les 15 à 20 %, comme à Dakar dans les années 1960, en Jordanie (1977-1978), au Soudan (1978). L'OMS estime à 50 000 décès annuels, la mortalité par diphtérie dans les pays en développement avant les années 1980. Des épidémies sévères de plus de 50 cas ont été rapportées dans les années 1980-1990 (Yémen, Chine, Algérie, Équateur...)[28].
Toutes ces épidémies évoluent de la même manière, elles touchent d'abord les jeunes enfants de moins de 10 ans (couverture vaccinale insuffisante), puis quand cette couverture infantile augmente, les adolescents et les adultes sont plus souvent touchés[28].
Recrudescence en ex-URSS (1990-1997)
Dans les années 1970, l'URSS s'achemine vers l'élimination de la diphtérie (autour de 0,1 cas pour 100 000 habitants et par an). Le point le plus bas est atteint en Ukraine en 1975 avec 8 cas déclarés, mais une première recrudescence se produit en Russie dans les années 1983-1985 avec plus de mille cas annuels, retombant à moins de 100 en 1986[30],[31].
Une deuxième se produit à partir de 1990 avec, cette année-là, 1 431 cas de diphtérie soit presque 0,5 cas pour 100 000 habitants. À partir de 1991, et lors de la dislocation de l'URSS, le nombre de cas double à peu près tous les 8 à 12 mois[32].
La diphtérie touche particulièrement les zones urbaines ou densément peuplées. L'épidémie, qui a débuté dans la région de Moscou, s'étend à l'Ukraine et à la plupart des nouveaux états issus de l'ex-URSS. Moscou reste la ville la plus touchée avec 28 % des cas signalés en ex-URSS.
En 1994, on enregistre plus de 47 000 cas dont 1104 décès. L'OMS s'attend alors à plus de 150 000 nouveaux cas en 1995, avec un risque d'extension en Europe, mais l'épidémie se stabilise en 1995 à un maximum de près de 50 000 cas[29]. Elle régresse ensuite au cours des années suivantes à la suite du plan de lutte élaboré par le bureau de l'OMS pour l'Europe[17].
Au total, l'épidémie de 1990-1997 en ex-URSS a d'abord concerné les enfants, puis une majorité d'adultes de 30 à 50 ans. On compte 157 000 cas notifiés durant cette période, dont plus de 4 000 décès, 38 à 82 % des cas sont des adultes [33],[34]. Le taux de létalité varie de 3 % (Russie) à 23 % (Turkmenistan).
Selon l'OMS et les Centers for Disease Control and Prevention, cette épidémie a eu lieu en raison d'une politique vaccinale insuffisante à partir des années 1980, suivie des perturbations socio-politiques des années 1990[35],[34].
Dans les années 1980, la couverture vaccinale globale moyenne des jeunes de moins de 16 ans était de 80 %, mais avec de profondes disparités selon les Républiques. Une polémique sur le vaccin diphtérie-tétanos-coqueluche se répand alors dans les médias, appuyée par des médecins dressant une liste excessive de contre-indications. Les autorités ne donnent aucune réponse, mais changent fréquemment le calendrier de vaccination, ce qui laisse des enfants non vaccinés[36].
En 1990, la couverture vaccinale est insuffisante : 66 % dans la région de Moscou, moins de 50 % selon les régions[31],[17].
La dislocation de l'URSS entraine une pénurie de vaccins, et leur mauvaise utilisation (vaccins de rappel utilisés en primo-vaccination), une absence de réponse centralisée et coordonnée en début d'épidémie, un retard dans la prise en charge des cas.
L'épidémie est favorisée par les mouvements de population civile (entre les nouveaux États indépendants) et militaire (retours d'Afghanistan), d'une augmentation de la pauvreté et des inégalités dans l’ex-URSS. La présence d'enfants non immunisés coïncide avec celle d'une population d'adultes sensibles (absence de rappels, précarité, éthylisme)[28]. Des études ultérieures ont montré que ces derniers facteurs (accumulation de sujets sensibles) ont joué un rôle plus important que les problèmes liés à la qualité ou à l'accès aux vaccins[37].
Une réaction coordonnée, appuyée sur un effort — sans précédent — de vaccination a finalement pu juguler l’épidémie. Par exemple, en Russie, 80 millions de doses pour adultes en 1995, contre moins de 6 millions en 1992, 95 % de couverture vaccinale des enfants de 1 an en 1995 contre moins de 69 % en 1991[34].
Durant cette période, plus de 20 cas, en lien avec l'épidémie en ex-URSS, sont survenus dans plusieurs pays voisins ou proches : Finlande, Norvège, Pologne, Allemagne, Bulgarie, deux citoyennes américaines ont contracté la maladie sur place. Cette épidémie de 1991-1997 a montré que la diphtérie peut revenir dans un pays développé dès que la couverture vaccinale tombe au-dessous d'un seuil critique[33].
Données au XXIe siècle
À la suite de l'épidémie en ex-URSS, sur recommandations de l'OMS et d'autres organisations internationales, les pays européens ont revu leurs moyens de lutte contre la diphtérie et procédé à l'évaluation de l'immunité de la population par des études de séroprévalence. Un réseau européen de surveillance de la diphtérie a été mis en place en 2006, le DIPNET[38].
En France, comme dans d'autres pays européens, près de la moitié des adultes (de plus de 40 ans) sont insuffisamment protégés. Cela s'expliquerait par une baisse progressive de l'immunité avec l'âge (par manque de rappels vaccinaux ou naturels – exposition à des sujets diphtériques –). En revanche, la protection des enfants et des jeunes adultes (moins de 24 ans) est immunisée à plus de 90 voire 95 %[28].
Malgré la susceptibilité des adultes, l'épidémie en ex-URSS ne s'est pas, ou très peu, répandue en Europe ; cela est attribué à la couverture vaccinale élevée des enfants. Cependant, la propagation, ou pas, des épidémies de diphtérie, n'est pas entièrement élucidée. Entre autres facteurs, elle serait liée à la couverture vaccinale des enfants, l'immunité des adultes, et les conditions socio-économiques[24].
Dans le monde
La couverture vaccinale des enfants (trois doses de vaccin trivalent diphtérie-tétanos-coqueluche) est passée de 20 % en 1980, à 78 % en 2005, et 86% en 2016 avec de grandes variations selon les pays, les taux les plus faibles se trouvant en Afrique sub-saharienne (67 % en 2005) et en Asie du Sud-Est (66 % en 2005)[23].
Le nombre de cas annuels de diphtérie notifiés dans le monde est passé de 98 000 en 1980 à 9 000 en 2000[33] et à 4 530 en 2015[39]. Les pays avec le plus grand nombre dans la période 2010-2015 ont été l'Inde (18350 cas sur 5 ans), l'Indonésie (3203 cas) et Madagascar (1633 cas)[26]. L'OMS relève une sous-notification importante en Afrique et en Méditerranée orientale.
Dans les pays à taux de couverture élevé, la diphtérie infantile diminue, ainsi que la circulation des souches toxigéniques. L'absence de rappels naturels rend alors les adolescents et adultes vulnérables à d'éventuelles épidémies de diphtérie. Ce risque est aggravé par les changements socio-économiques : migration rurale vers les villes, changement de mode de vie, amélioration de l'hygiène... qui peuvent paradoxalement transformer ce qui était une endémie infantile en épidémie d'adultes.
Ce risque rend nécessaire une nouvelle politique vaccinale élargie (rappels chez les adolescents et les jeunes adultes) basée sur des modèles mathématiques (coût-efficacité des rappels vaccinaux)[40].
Europe
En France, de 2001 à 2014, 9 cas importés par C. diphtheriae ont été notifiés, plus 8 cas à Mayotte.
En 2002, la définition des cas devant être déclarés a été élargie aux souches de Corynebacterium ulcerans toxinogènes[16].
En France métropolitaine, de 2002 à 2013, 28 cas autochtones de diphtérie par C. ulcerans ont été rapportés. Il s'agissait majoritairement de femmes (18 sur 28), âgées de plus de 60 ans. Le statut vaccinal n'était connu que pour 6 cas, 2 avaient reçu une dose de rappel dans les 20 ans précédents. 14 cas avaient des animaux de compagnie; les études vétérinaires ont montré que deux chiens seulement étaient porteurs de C. ulcerans. En 2014, un nouveau cas est survenu (personne de 80 ans décédée, qui accueillait des chats errants dont 2 porteurs positifs)[41].
En Europe, de 2000 à 2006, 7 pays ont signalé des cas sporadiques de C. ulcerans toxigéniques : France, Allemagne, Italie, Pays-Bas, Roumanie, Suède, Royaume-Uni[38].
Le , un enfant de six ans dans un état grave est diagnostiqué en Espagne, à Barcelone[42]. Il aurait présenté les premiers symptômes le 23 mai[42]. Il n'était pas vacciné en raison de l'opposition de ses parents aux vaccins[42]. 150 personnes sont mises sous contrôle médical renforcé[42]. La Russie, toujours confrontée à la diphtérie, envoie du sérum en Espagne[43]. C'est le premier cas recensé en Espagne depuis la disparition de la maladie trente ans auparavant[42]. L'enfant décèdera des suites de la maladie le 27 juin 2015, soit un mois environ après son admission dans un centre hospitalier[44].
Description clinique
La diphtérie est causée par des souches toxigènes du bacille Corynebacterium diphtheriae de biotypes gravis, mitis ou intermedius. La maladie peut présenter des manifestations locales (produites par le germe lui-même) et des manifestations générales (dues à la toxine sécrétée par le germe).
L'angine commune
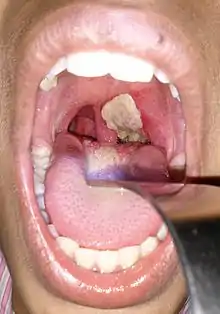
La diphtérie est une angine qui se caractérise par la formation de fausses membranes à l'entrée des voies respiratoires. Généralement bilatérale et asymétrique, elle apparaît après une incubation de 2 à 5 jours. Le début est le plus souvent insidieux et progressif (angine rouge, puis blanche et apparition des fausses membranes en 1 ou 2 jours). La fièvre est modérée autour de 38°5.
La fausse membrane siège sur tout ou partie de l'amygdale, en étant rapidement extensive. C'est un élément blanc nacré, lisse et homogène, à contours nets. Les caractéristiques qui permettent de la reconnaitre sont : son adhérence (à la muqueuse sous-jacente), sa cohérence, et son caractère envahissant (elle s'étend et se reproduit sur place)[29].
L'angine s'accompagne d'adénopathies cervicales et sous maxillaires, sensibles. L'état général reste bien conservé.
Dans un contexte épidémique, un traitement d'urgence est institué après les prélèvements de confirmation.
Le nez est aussi très souvent infecté (mais la diphtérie nasale isolée est plus rare et moins grave). Plus rares encore sont la diphtérie du conduit auriculaire ou la diphtérie d'une plaie cutanée (surtout tropicale).
Cette angine peut se présenter ou évoluer en une forme plus grave : fièvre élevée à 40 °C, extension des fausses membranes, augmentation de volume des adénopathies, apparitions de signes toxiniques.
L'angine maligne
Elle survient le plus souvent à la suite d'une angine commune ou grave, plus rarement d'emblée, de façon brutale et très rapide (en quelques heures)
Manifestations locales
La localisation des bacilles sur le larynx peut provoquer l'asphyxie par l'obstruction du conduit aérien : c'est le croup. Fréquente au début du XXe siècle (tout médecin généraliste avait dans sa trousse le matériel pour pratiquer une trachéotomie à domicile), cette complication est devenue rarissime dans les pays développés. Les cas actuels de laryngites obstructives (« faux-croup ») sont plutôt dus soit à Haemophilus influenzae, soit à un virus parainfluenza.
Le croup ou diphtérie laryngée se manifeste par une gêne respiratoire et pour avaler. Les fausses membranes forment une couenne épaisse, gris chamois, striée de sang. La langue est brunâtre avec fétidité de l'haleine. La toux est rauque, mais la voix éteinte. Les adénopathies sont noyées dans un volumineux œdème qui déforme le cou. Sans intervention, l'obstruction progressive du passage de l'air entraine la mort en quelques heures.
Manifestations générales
Elles peuvent accompagner l'angine, ou apparaître alors que l'angine a disparu. Elles sont dues à la capacité du bacille de produire des toxines diphtériques qui, diffusant par la voie sanguine, ont une affinité surtout pour le myocarde (cœur) et le système nerveux périphérique, plus accessoirement pour les glandes surrénales. Faute d'un diagnostic précoce, cela peut entraîner des paralysies, voire le décès de la personne infectée (atteinte cardiaque ou trouble du rythme cardiaque).
Ces manifestations générales peuvent débuter par une prostration et des vomissements, des troubles cardiaques, et une paralysie précoce du voile du palais.
On distinguait autrefois : le syndrome malin précoce de Marfan qui survient 7 jours après le début de l'angine (paralysie du voile, myocardite, syndrome hémorragique et insuffisance rénale), et le syndrome tardif de Grenet 4 à 5 semaines après le début de l'angine (paralysies de l'accommodation oculaire et du voile, paralysies de nerfs périphériques des membres inférieurs, d'évolution ascendante avec risque d'insuffisance respiratoire)[29]. Plus rarement, le système nerveux central peut être atteint.
Les atteintes toxiniques cardiaques se manifestent par une tachycardie ou une bradycardie, une chute de la pression artérielle. L'électrocardiogramme fait le diagnostic de myocardite en montrant des troubles de la conduction. La mort peut survenir par défaillance cardiaque.
Formes cutanées
La diphtérie cutanée se distingue par la présence des fausses membranes sur une plaie ou une ulcération cutanée préexistante, souvent surinfectée par staphylocoques et streptocoques.
Elle représente un mode de diffusion important dans l’entourage d’un cas, car souvent méconnue et de diagnostic tardif, surtout dans les pays tropicaux.
La porte d’entrée est souvent une plaie, une piqûre d’insecte, un ulcère cutané. La lésion évolue typiquement vers une ulcération ronde douloureuse, à bordure indurée, violacée parfois recouverte d’une croûte grisâtre, voire de fausses membranes. La guérison spontanée est longue (plusieurs semaines). Les complications toxiniques sont identiques mais moins fréquentes que dans les atteintes respiratoires[45].
Diagnostic
En situation épidémique, le diagnostic clinique basé sur une pharyngite pseudomembraneuse est suffisamment fiable. Un diagnostic différentiel éventuel pourrait se poser avec la mononucléose infectieuse.
Le diagnostic de confirmation est basé sur la mise en évidence du bacille dans le produit d'écouvillonnage de la gorge et/ou du nez. Le prélèvement doit se faire à la limite des fausses membranes. L'écouvillon nasal est surtout important pour la recherche des porteurs de germes ou chez les malades dont la gorge est partiellement désinfectée par des pastilles antiseptiques ou antibiotiques mais il faut, de préférence, faire ces prélèvements avant l'administration d'antibiotiques.
Le traitement ne doit pas être différé en attendant les résultats de laboratoire.
Le diagnostic microbiologique se base principalement sur la mise en culture, la recherche d'une production de toxine, et la détection du gène de la toxine diphtérique par amplification génique (PCR).
Traitement
Le patient est isolé dès la suspicion du diagnostic (éviction scolaire ou du lieu de travail, isolement vis-à-vis des gouttelettes respiratoires). En attendant la confirmation, l'isolement est maintenu jusqu'à ce que deux prélèvements espacés de 24 heures au moins soient négatifs, au moins 24 heures après arrêt de l'antibiothérapie. Tous les objets en contact avec le patient doivent être désinfectés avec un désinfectant classique.
L'antibiothérapie est débutée immédiatement après la réalisation des prélèvements Leur utilité principale est d'accélérer la disparition du germe chez les malades et d'interrompre la chaîne de transmission.
Le traitement curatif doit comporter principalement la sérothérapie antitoxique[46]. Elle ne s'applique que pour les infections liées à des bactérie tox+. La sérothérapie est instituée en urgence avant la confirmation du caractère tox+ si des signes toxiniques apparaissent. L'antitoxine diphtérique étant d'origine équine, un test cutané (ou conjonctival) pour exclure une hypersensibilité doit toujours en précéder l'administration.
La sérothérapie est d'autant plus efficace que son administration est plus précoce. En effet, elle permet de neutraliser la toxine circulante dans le sang et les tissus, mais elle est inefficace sur la toxine déjà fixée sur ses cellules-cibles[47]. Au-delà du deuxième ou troisième jour, les complications sont d'autant plus fréquentes et la mortalité plus élevée que la sérothérapie est plus tardive.
La vaccination est systématique à la phase de convalescence, car la diphtérie est une maladie pas toujours immunisante[47].
Prévention
La prévention collective repose sur la vaccination généralisée de la population.
En France, la vaccination diphtérique est obligatoire[48] depuis la loi du 25 juin 1938 : obligation des trois premières injections et d’un rappel un an après, pratiqués avant l’âge de 18 mois. Les rappels ultérieurs à 6 ans, 11-13 ans et 16-18 ans puis à 25 ans, 45 ans et 65 ans sont recommandés (avec une dose d’anatoxine diphtérique vingt-cinq fois inférieure à celle appliquée aux enfants pour atténuer les effets indésirables).
La diphtérie est une maladie à déclaration obligatoire et à notification internationale. La survenue d'un cas impose des mesures prophylactiques et d'isolement pour éviter la transmission du bacille diphtérique.
Les sujets contacts (ayant été en contact avec le malade) doivent être identifiés. Toutes les personnes ayant été dans les 7 jours précédents en contact rapproché avec un cas de diphtérie sont à risque. Les contacts proches sont : les membres de la famille sous le même toit, les relations intimes (baisers), les sujets travaillant dans la même classe ou la même pièce, les amis proches, les visiteurs fréquents, les personnels de santé exposés, les passagers voisins lors d'un voyage de plusieurs heures en transport en commun.
Si le cas initial est confirmé, les sujets contacts sont placés sous surveillance clinique et microbiologique. Les sujets positifs sont isolés. L'antibiothérapie prophylactique de tous les sujets contacts est systématique pour rompre la chaine de transmission, quels que soient leur statut vaccinal et le résultat microbiologique[47].
Tous les sujets contacts sont vaccinés ou mis à jour.
Diphtéries animales
La diphtérie aviaire est la forme, dite « humide », de la variole aviaire qui n'est pas due à un bacille mais à un virus. La diphtérie du veau ou croup du veau est la forme laryngée aigüe d'une infection par la bactérie Fusobacterium necrophorum[49].
Notes et références
- Bouvet, « La diphtérie en 1997 », La Revue du Praticien - médecine générale, vol. 11, no 400, , p. 17-21.
- Paul Courmont, Diphtérie, Encyclopédie médico-chirurgicale, , p. 1-2.fascicule 8027-A
- Pierre Fidèle Bretonneau, Des inflammations spéciales du tissu muqueux et en particulier de la diphtérite, ou inflammation pelliculaire, connue sous le nom de croup, d'angine maligne, d'angine gangreneuse, etc., Paris, Crevot, (OCLC 490545397, notice BnF no FRBNF30159685)
- Alain Rey, Dictionnaire culturel en langue française, t. II, Le Robert, (ISBN 978-2-84902-177-4), p. 285-296.
- Armand (1801-1867) Trousseau, Clinique médicale de l'Hôtel-Dieu de Paris. Tome 1 : par A. Trousseau,..., J.-B. Baillière et fils, (lire en ligne), p. 418-441.
- Bouchet, « La diphthérite au XIXe siècle », La Revue du Praticien, vol. 46, , p. 1818-1820.
- Roux Émile, Martin Louis « Contribution à l’étude de la diphtérie » Annales de l’Institut Pasteur 1888;2(12):629-661.
- Patrick Berche, Une histoire des microbes, Paris, John Libbey Eurotext, 2007, p. 216-217.
- Roux Émile et Yersin Alexandre « Contribution à l’étude de la diphtérie 2e mémoire » Annales de l’Institut Pasteur 1889;3(6):273-288
- [[0211-9536] 2007; 27: 45-62] (en) Gabriel Gachelin, « The designing of anti-diphtheria serotherapy at the Institut Pasteur (1888-1900): the role of asupranational network of microbiologists », Dynamis, UMR 7596 CNRS-université Paris, Universidad de Granada: Servicio de Publicaciones, (OCLC 806729502, lire en ligne)
- « Emil Adolf von Behring (1854-1917), médecin et bactériologiste allemand, lauréat du prix Nobel en 1901 », medarus.org « Portraits de médecins », (lire en ligne) « En plein siècle de la naissance de la bactériologie, Emil Adolf von Behring va profiter de la course à la découverte médicale pour s'imposer comme l'un des grands découvreurs. »
- (en) M. Lombard (Consultant in Biologicals), P.-P. Pastoret (World Organisation for Animal Health) & A.-M. Moulin (Centre national de la recherche scientifique-Centre de documentation économiques, juridiques et sociales, Paris-Le Caire, ambassade de France en Égypte, a.b.s. valise diplomatique, « A brief history of vaccines and vaccination », Rev. sci. tech. Off. int. Epiz., no 26, , p. 43. (lire en ligne [PDF]) La version française de cet article commence à la page 17, sous le titre « Une brève histoire des vaccins et de la vaccination ».
- (en) « A short history / Connaught Laboratories opened », Sanofi Pasteur « Sanofi Pasteur in Canada », (lire en ligne [PDF]) « University of Toronto in 1913. [...] At the time, diphtheria was the number one killer of children, but diphtheria antitoxin production required horses. Using his wife's inheritance, Dr John G. FitzGerald (en) built a backyard laboratory and stable, bought horses and began preparing the antitoxin. Encouraged by his efforts, and sales to the Ontario government, on May 1, 1914, the University of Toronto officially established the Antitoxin Laboratories. On October 25th 1917, the Connaught Laboratories were formally opened by His Excellency the Duke of Devonshire. »
- « Sanofi Pasteur Limitée » dans L'Encyclopédie canadienne, Historica Canada, 1985–. Publié le 16 décembre 2013. (consulté le ).« La société Connaught Laboratories Limitée de Toronto porte désormais le nom de Sanofi Pasteur Limitée »
- Paul Courmont, « Diphtérie », Encyclopédie Médico-chirurgicale, maladies infectieuses, , p. 12.fascicule 8029.
- « Guide des vaccinations », Institut national de prévention et d'éducation pour la santé (INPES), Direction générale de la santé, Comité technique des vaccinations « Dossiers VARIA », édition 2006 (lire en ligne [PDF])
- S. Baron, « Conduite à tenir lors de l'apparition d'un cas de diphtérie », Bulletin épidémiologique hebdomadaire, no 23, , p. 97-100.
- « La diphtérie », sur pasteur.fr, Institut Pasteur, (consulté le )
- Santé publique France - InVS, « Diphtérie / Maladies à prévention vaccinale / Maladies infectieuses / Dossiers thématiques / Accueil », sur invs.santepubliquefrance.fr (consulté le )
- Santé publique France - InVS, « Diphtérie / Maladies à déclaration obligatoire / Maladies infectieuses / Dossiers thématiques / Accueil », sur invs.santepubliquefrance.fr (consulté le )
- « MATRA - Déclaration obligatoire des maladies transmissibles », sur www.wiv-isp.be (consulté le )
- Gouvernement du Canada, Agence de la santé publique du Canada, « Liste des maladies à déclaration obligatoire - maladies à déclaration obligatoire », sur maladies.canada.ca (consulté le )
- WHO 2009, p. 8.
- A. Galazka, « Pourquoi les adultes contractent-ils la diphtérie ? », Eurosurveillance, vol. 2, nos 8-9, , p. 60-63.
- M. Rey, « La Diphtérie », La Revue de Médecine, no 40, , p. 2547-2554.
- OMS, « Vaccin antidiphtérique : note de synthèse OMS - août 2017 », Relevé épidémiologique hebdomadaire, no 31, (lire en ligne)
- J. Bacou, « Le point sur la diphtérie en France de 1984 à 1987. », Bulletin épidémiologique hebdomadaire, no 52, .
- Bouvet 1997, op. cit., p.19-20.
- D. Salmon, « La diphtérie et les infections à C. Diphteriae », Le Concours Médical, , p.1595-1598.
- « Flambée de diphtérie, URSS », Relevé épidémiologique hebdomadaire, , p. 181.
- « Flambée de diphtérie, mise à jour », Relevé épidémiologique hebdomadaire, , p. 134-137.
- « L'épidémie de dipthérie s'amplifie et diffuse en Europe », Bulletin épidémiologique hebdomadaire, no 49, , p. 230-231.
- WHO, « Vaccin antidiphtérique », Relevé épidémiologique hebdomadaire, no 3, , p. 24-32.
- (en) Charles R. Vitek and Melinda Wharton, « Diphtheria in the Former Soviet Union: Reemergence of a Pandemic Disease », Emerging Infectious Disease Journal, Centers for Disease Control and Prevention, vol. 4, no 3, , p. 539-548. (ISSN 1080-6059, lire en ligne [PDF])
- « Diphtheria Epidemic -- New Independent States of the Former Soviet Union, 1990-1994 », sur www.cdc.gov (consulté le )
- « Epidémie de dipthérie », Relevé épidémiologique hebdomadaire, no 34, , p. 253-258.
- OMS août 2017, op. cit., p. 426.
- (en) S. Neal, « DIPNET - establishment of a dedicated surveillance network for diphteria in Europe. », Eurosurveillance, no 12,
- (en-GB) « Diphtheria », sur World Health Organization (consulté le )
- WHO 2009, p. 9.
- (en) S. Vandentorren, « Toxigenic Corynebacterium ulcerans in a fatal human case and her feline contacts, France, March 2014 », Eurosurveillance,
- (en) « Spain’s first case of diphtheria in 30 years: parents of six-year-old ‘oppose vaccines’ », sur euronews.com, (consulté le )
- (en) Sarah Joanne Taylor, « Russia to the rescue: Moscow flies antidote to Spain’s diphtheria patient », sur euronews.com, (consulté le )
- « Décès d'un enfant atteint de diphtérie » (consulté le )
- HCSP 2011, op. cit., p. 15.
- Christian Debry, Michel Mondain, Émile Reyt et Collège français d'ORL et de chirurgie cervico-faciale, ORL, Issy-les-Moulineaux, Elsevier Masson, coll. « Abrégés, connaissances et pratique », , 2e éd., 300 p. (ISBN 978-2-294-71116-9, OCLC 780253941, lire en ligne), p. 33
- HCSP, Conduite à tenir lors de l'apparition d'un cas de diphtérie, Haut Conseil de la Santé Publique, (lire en ligne), p. 26.
- Vaccination contre la diphtérie, édition Inpes 2012
- Yan Chérel, Patrice Couillandeau, Christian Spindler, Olivier Lecomte et Thibaut Larcher, Autopsie des bovins, Atlas (Maisons-Alfort), éditions du Point vétérinaire, coll. « Atlas (ISSN 1775-7673) », , 247 p. (ISBN 2-86326-229-7 et 9782863262290, OCLC 227015510, notice BnF no FRBNF40929709, présentation en ligne, lire en ligne), p. 96
Voir aussi
Bibliographie
- (en) WHO, Module 2 diphteria update 2009, Genève, WHO, (ISBN 978-92-4-159786-9, lire en ligne)
Articles connexes
- Portail de la médecine
- Portail des maladies infectieuses